Tác giả: Thạc sĩ, Bác sĩ Hồ Hoàng Kim, Bệnh viện Nguyễn Tri Phương
Choáng tim (CS) là tình trạng cung lượng tim (CO) thấp do suy tim, dẫn đến giảm tưới máu nội tạng và thiếu oxy đe dọa tính mạng. Trong bối cảnh nhồi máu cơ tim cấp tính, hỗ trợ áp lực tưới máu mạch vành với các tác nhân gây co mạch vành như một bước đầu tiên trước khi tái thông mạch là hợp lý. Tuy nhiên, CS xảy ra do nhiều nguyên nhân khác, bao gồm mất bù suy tim mạn tính, viêm cơ tim tối cấp, ngừng tim, bệnh van tim nặng, suy thất phải và là một thành phần của sốc hỗn hợp trong tổn thương phổi, nhiễm trùng huyết và các bệnh lý viêm khác. Trong các nguyên nhân này, việc áp dụng phương pháp hạn chế vận mạch sớm dành cho hỗ trợ HA có thể không phải lúc nào cũng là cách hành động tốt nhất.
Trong mô hình sinh lý bệnh học cổ điển của CS, sự co mạch hệ thống bù trừ sớm xảy ra để duy trì HA và tưới máu mô. Tuy nhiên, sự tồn tại của tình trạng thiếu oxy mô có thể gây ra quá trình viêm với sự thay đổi trương lực vận mạch sau đó, có thể thay đổi mô hình. Do đó, sự lựa chọn điều trị dược lý có thể thay đổi từ thuốc tăng co bóp đơn thuần hay tăng co-dãn mạch đến thuốc điều trị tăng co và co mạch. Mặc dù các nghiên cứu so sánh kết hợp các chiến lược thuốc khác nhau còn thiếu, một số hiệp hội đã khuyến cáo trong các tạp chí có tác động cao rằng các loại thuốc có tác dụng co mạch chủ yếu là norepinephrine, được sử dụng một mình như là phương pháp điều trị đầu tiên, và cuối cùng các thuốc tăng co bóp được sử dụng khi trạng thái lưu lượng thấp vẫn tồn tại. Mặc dù được viết một cách thận trọng, những khuyến cáo này có xu hướng ưu tiên áp lực hơn là quan tâm đến dòng chảy, ban đầu có thể cải thiện HA, nhưng có nguy cơ gây rối loạn nặng nền hơn sau đó.
Mặc dù các thông điệp đơn giản để quản lý tình trạng huyết động về các tiếp cận áp lực sớm là một mong muốn, nhưng có một rủi ro là việc áp dụng quá mức đơn giản có thể dẫn đến điều trị dưới mức tối ưu làm ảnh hưởng đến kết quả. Bối cảnh CS rất không đồng nhất về nhiều mặt, một phần vì sự chậm trễ từ khi bắt đầu rối loạn huyết động cấp tính đến bắt đầu điều trị có thể thay đổi bệnh cảnh lâm sàng. Do đó, ngay cả khi cách tiếp cận “một kích cỡ cho tất cả” có thể hợp lý ở giai đoạn sớm và có thể dẫn đến sự cải thiện về mặt thống kê trong một dân số lớn, nó không thể được khái quát hóa một cách an toàn cho mọi tình huống và không đảm bảo chiến lược tối ưu cho một chiến lược trên từng cá nhân.
Tổng quan này nhằm mục đích tóm tắt các bằng chứng về mặt khái niệm, sinh lý bệnh và liệu pháp về một cách tiếp cận năng động hơn, chi tiết hơn và cá nhân hóa, và đề xuất một quy trình dựa trên các ưu tiên đã được công bố với các chứng cứ tốt.
Quan điểm khái niệm
Khuyến cáo sử dụng thuốc co mạch là lựa chọn đầu tiên trong CS dựa trên một khái niệm ưu tiên cho áp lực hơn, về cơ bản điều trị hậu quả của rối loạn chức năng tim (hạ huyết áp) trái ngược với việc xây dựng mô hình khái niệm dựa trên nguyên nhân gây ra rối loạn chức năng tim. Một cách tiếp cận dựa trên HA dường như hỗ trợ điều trị triệu chứng nhiều hơn các can thiệp tập trung vào các cơ chế đã được hiểu và mô hình hóa. Trong khi mục tiêu ban đầu trong CS là hỗ trợ áp lực tưới máu mạch vành và cơ quan, các cơ chế làm trung gian cho rối loạn tuần hoàn có thể khác nhau ở các môi trường khác nhau. Chúng tôi đề xuất một mô hình khái niệm rộng hơn, coi tưới máu mô và mạch vành là một chức năng chủ yếu của cung lượng tim thấp, nhưng với sự đóng góp khác nhau của các yếu tố từ tình trạng thiếu oxy, rối loạn chức năng nội mô, đáp ứng quá trình viêm và sự xuất hiện của tình trạng gọi là liệt mạch (Hình 1). Sự tương tác của các yếu tố khác nhau dẫn đến một mối liên hệ phức tạp giữa nguyên nhân và hậu quả có thể hoặc không thể đáp ứng đầy đủ với thuốc co mạch.
Vì các khuyến cáo cho hỗ trợ ban đầu là cần thiết, chúng nên được bổ sung bằng các gói chi tiết có tính đến sự tiến triển của hội chứng sốc, tích hợp mô hình sinh lý bệnh toàn diện, như đã được thực hiện với sốc nhiễm trùng. Vì kiến thức có các lớp kế tiếp nhau, khái niệm, những hiểu biết và phát triển mới trong sinh lý bệnh CS không làm mất đi hiệu lực các nghiên cứu trước đây. Giảm CO liên quan đến sung huyết cơ quan và giảm tưới máu vẫn là đặc điểm nổi bật của CS, được thấy cùng với các triệu chứng suy tim cấp và sốc. Không có sự phân biệt rõ ràng giữa nguyên nhân, hậu quả, thời gian giữa chúng và không có đánh giá CO và tưới máu mô, thay thế mô hình cơ học cổ điển dựa trên các tập hợp huyết động bằng một phân loại kiểu hình dựa trên huyết áp không phải là một tiến bộ về trình độ kiến thức.
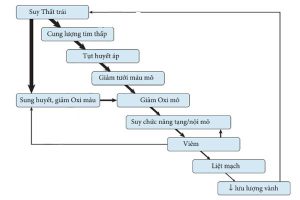
Sinh bệnh học
“Đồng hồ” thời gian trong choáng tim
CS là một hội chứng với định nghĩa thông thường mà khái niệm chính là sốc, rối loạn tuần hoàn dẫn đến mất cân bằng nghiêm trọng giữa nhu cầu oxy và tiêu thụ oxy (VO2). Tất cả các thành phần VO2 có liên quan với nhau để duy trì VO2 gần với nhu cầu oxy. Khi một thành phần bị hỏng, các thành phần khác được kích thích để bù lại. Ngoài ra, như là một sự thích ứng, được gọi là hiện tượng phù hợp, có thể làm giảm nhu cầu oxy khi quá trình cung cấp oxy giảm. Tất cả các cơ chế này đều bị quá tải khi sốc xảy ra và quá trình thiếu hụt oxy tăng theo thời gian. Kết quả là, cả đại tuần hoàn và vi tuần hoàn đều được điều chỉnh, với các tương tác lẫn nhau. Trong giai đoạn đầu, vi tuần hoàn và tuần hoàn hệ thống được liên kết chặt chẽ với nhau, nhưng nó đã cho thấy rằng, rất nhanh sau đó, có một tỷ lệ bệnh nhân đáng kể có thể có sự không liên quan giữa hai mức này, với tình trạng giảm tưới máu mô dai dẳng mặc dù có cải thiện về đại tuần hoàn.
Nguyên nhân gây sự không đồng nhất trong vi tuần hoàn, giảm mật độ mao mạch, giảm cục bộ dòng chảy, hoặc phù nề mô và có thể dẫn đến tổn thương không hồi phục.
Sau một thời gian, ở bất kỳ trạng thái sốc nào, các triệu chứng có thể bị chi phối theo tỷ lệ khác nhau bởi phản ứng toàn thân, tăng thêm độ phức tạp cho sự kiện ban đầu. Do đó, các cơ chế bù cho nhu cầu oxy có thể ít hiệu quả hơn, với nhiều những thay đổi trong co bóp cơ tim, chức năng phổi, vi tuần hoàn và chức năng cơ quan. Trên hết những thay đổi này, đáp ứng với các chất trung gian vận mạch và thuốc có thể bị thay đổi nghiêm trọng. Trên từng cá nhân, xem xét sự không đồng nhất của đáp ứng quá trình viêm phụ thuộc độ tuổi, bệnh kèm theo, yếu tố di truyền, điều trị mãn tính và tổn thương cơ quan. Phản ứng của mô đối với tình trạng CS cũng được xác định bởi nguyên nhân và mức độ nghiêm trọng của sốc và sự chậm trễ giữa thời gian khởi phát sốc và bắt đầu điều trị. Phản ứng với stress cuối cùng bao gồm các thành phần chuyển hóa với tăng đường huyết, nhiễm toan chuyển hóa và tăng CO2 máu, thêm vào mức độ phức tạp của các triệu chứng quan sát. Tất cả các tương tác và sự kết hợp một cách không đồng nhất cho thấy sự tương tác giữa các rối loạn tuần hoàn ban đầu và các hậu quả tiếp theo có thể khác nhau giữa các cá nhân. Trong các thay đổi chức năng tế bào gây ra quá trình viêm và sự chuyển hóa trao đổi chất có thể dẫn đến tổn thương không thể phục hồi và chết tế bào với suy cơ quan.
Trong giai đoạn cuối của sốc, được đặc trưng bởi suy đa tạng, việc phân tách các cơ chế khác nhau chịu trách nhiệm cho đáp ứng kém đối với điều trị huyết động học trở nên khó khăn 29,30 Do đó, sự chậm trễ giữa khởi phát sốc và trị liệu là yếu tố chính quyết định bệnh cảnh lâm sàng và khả năng đảo ngược của suy cơ quan.
Về phương diện huyết động học
Về mặt cơ học, tuần hoàn là một hệ thống vòng kín với một máy bơm kép: tâm thất phải (RV) và trái (LV), với các thành phần cả hai nối tiếp và song song. Cách tiếp cận này không chỉ đơn giản là lý thuyết, bởi vì nó cho phép phát triển hiệu quả trong các mô hình tuần hoàn silico, thường được sử dụng để giảng dạy và thiết kế và thử nghiệm tim nhân tạo, van giả, và công nghệ không xâm lấn để đánh giá CO. Do đó, như một cách tiếp cận đầu tiên, thật hợp lý khi xem CS là một rối loạn chức năng bơm với các hậu quả về phía trước và phía sau hơn là một loạt bài viết lý thuyết.
Suy chức năng bơm: Theo truyền thống, khả năng kháng trở của dòng chảy được ước tính ở tại giường thông qua sử dụng một chuyển thể của định luật Ohm (áp lực = dòng chảy x kháng trở), và giả sử áp lực và dòng chảy là liên tục. Phương pháp cơ bản này không cho phép phân tích làm thế nào năng lượng cơ học của sự co bóp tim được chuyển thành năng lượng thủy lực (dòng chảy). Theo trực giác, có thể dễ dàng hiểu rằng việc tống máu từ tâm thất sẽ khó khăn hơn nếu hệ thống động mạch trở nên cứng (kích thước mạch máu cố định và trương lực mạch), so với tính đàn hồi. Việc phân tích các tương tác giữa hai buồng có đặc tính đàn hồi được Sunagawa et al, đặt tên là bộ đôi “nhĩ-thất” và đặt mô hình trong miền tần số. Bất kỳ sự giảm hậu tải nào của tâm thất đều có khả năng cải thiện sự hoạt động hiệu quả của bộ đôi này. Do đó, hậu tải của tâm thất được đánh giá tốt nhất bởi trở tổng kháng trở động mạch, tương đương với trở kháng thay đổi theo thời gian, với các thành phần chính là độ đàn hồi động mạch (Ea) và kháng trở hệ thống mạch máu.

Từ lâu, người ta đã nhận ra rằng việc tăng hậu tải thất gây ra giảm thể tích nhát bóp khi chức năng tâm thu ở mức giới hạn trên nặng nề (đường cong Frank-Starling) (Hình 2). Nếu như việc duy trì áp lực tưới máu mạch vành luôn là mục tiêu chính trong điều trị CS, giảm hậu tải có thể cải thiện tống máu thất và có khả năng làm giảm thiếu máu cơ tim cũng như giảm tưới máu cơ quan. Trong cả suy thất trái RV40 và LV, giảm hậu tải của thất được đề xuất là phương pháp điều trị đầu tiên. Giảm cả sức cản mạch máu toàn thân và Ea (sức đàn hồi của động mạch) kết hợp với chức năng tâm thu được cải thiện có khả năng dẫn đến giảm HA khiêm tốn và thường được chấp nhận nhất. Đây cũng là lý do để phát triển các thuốc vừa tăng co bóp vừa dãn mạch (inodilators) như milrinone và levosimendan.
Khi sử dụng các thuốc co mạch như norepinephrine, chúng sẽ điều chỉnh hiệu quả co bóp và do đó, nhu cầu năng lượng của cơ tim, như được minh họa bởi các vòng biểu diễn liên quan áp suất/thể tích của tâm thất (Hình 3). Gia tăng hậu tải (đường biểu diễn độ đàn hồi của động mạch chuyển dịch sang phải) làm giảm thể tích nhát bóp và hiệu quả của thất. Về mặt lý thuyết, điều này có thể được bù bằng sự dịch chuyển sang trái đường biểu diễn độ đàn hồi của tâm thất, trong đó giả sử có hiệu ứng inotropic trực tiếp hoặc gián tiếp. Tác dụng này đã được chứng minh với norepinephrine trên mô hình động vật và trong mô người bị cô lập. Việc không tăng nhịp tim sau khi truyền norepinephrine cho thấy hiệu quả inotropic lâm sàng khiêm tốn, nhưng thường kém rõ rệt hơn so với hiệu ứng tăng hậu tải. Hơn nữa, tác dụng tăng co bóp của nó là không thể dự đoán được, và dường như giảm ở trường hợp suy tim. Trong một nghiên cứu gần đây, norepinephrine đã không làm tăng CO trong vòng 12 giờ đầu tiên truyền ở bệnh nhân choáng tim sau khi bị nhồi máu cơ tim. Trong mọi trường hợp, mặc dù các inotropic có tác dụng kích thích cơ tim, duy trì thể tích nhát bóp của thất bị suy để đối mặt với gia tăng hậu tải, nhưng sự dịch chuyển lên của đường áp lực/thể tích vào cuối thì tâm thu làm tăng công cơ tim và do đó gia tăng nhu cầu oxy cơ tim. Ngược lại, giảm hậu tải có thể cải thiện dự trữ tim và chuyển hóa tâm thất. Hơn nữa, khi LV bị suy, hậu tải RV cũng bị tăng lên. Vì RV là “máy bơm thể tích” chứ không phải là “máy bơm áp lực”, nên nó không chịu được tình trạng gia tăng hậu tải cấp tính. Gia tăng co mạch phổi do thiếu oxy và đáp ứng viêm cấp tính có thể làm trầm trọng thêm sự gia tăng hậu tải của RV, có thể điều trị bằng norepinephrine.50 Suy bơm cả hai thất có thể gây suy thoái huyết động toàn bộ, kết hợp giảm tưới máu mô và sung huyết phổi.
Sức co bóp của tim (CP = CO x Huyết áp trung bình) thường được xem là chỉ số tiên lượng đơn giản nhất bù trừ hay mất bù trừ của bệnh cơ tim, có hay không có CS. Điều này cho thấy rằng bất kỳ tình trạng suy tim nào đều có CP khá hạn chế và bất biến tùy thuộc vào khả năng cung cấp oxy và sức bơm hiệu quả của tim (sinh hóa và cơ học). Đối với bất kỳ mức CP nào được xác định trước, việc tăng HA nhất định làm giảm CO, trừ khi việc tăng HA sẽ cải thiện tình trạng dòng chảy mạch vành hay do lực bơm của tim không hiệu quả (do đó là CP). Dòng chảy mạch vành có thể tăng khi áp lực đẩy (áp lực động mạch chủ – áp lực trong tim) được tăng cường, cải thiện sự cân bằng tiêu thụ năng lượng của cơ tim. Sự cải thiện như vậy có thể đạt được bằng cách tăng HA, giảm áp lực trong thất hoặc cả hai. Đối với RV, vì tưới máu mạch vành thường xuất hiện trong toàn bộ chu kỳ tim, nên máu mạch vành phụ thuộc vào cả áp lực tưới máu tâm thu và tâm trương. Trong trường hợp tăng áp phổi nặng, tưới máu mạch vành RV xảy ra chủ yếu ở tâm trương, như xảy ra ở LV. Tăng áp lực động mạch chủ bằng thuốc vận mạch có thể cải thiện tưới máu RV, nếu HA động mạch tăng nhiều hơn áp lực phổi và nếu áp lực RV cuối tâm trương không tăng tỷ lệ thuận.
Về mặt lý thuyết, việc tăng hiệu quả của cơ tim bằng cách tăng hậu tải cũng có thể xảy ra (Hình 4). Tuy nhiên, trong suy tim, mức hậu tải lý tưởng bị thu hẹp và phải được điều chỉnh cẩn thận, điều này bắt buộc phải đánh giá huyết động bằng các phép đo HA và CO liên tục và độc lập.
Các tác động thượng nguồn: CP giảm dẫn đến tưới máu mô không đồng nhất ngay lập tức, với điều chỉnh qua trung gian bởi trương lực mạch máu. Cơ tim, não, thận và gan có cơ chế tự điều chỉnh bảo vệ (Hình 5). Trong các cơ quan khác, mục tiêu của các áp cảm thụ quan được kích thích và tăng tiết các chất nội tiết trung gian như catecholamine, vasopressin và angiotensin – làm dòng máu cục bộ có thể được tái phân bố, trên lâm sàng các bác sĩ (da nổi bông và da lạnh) có thể nhìn thấy. Thiếu oxy mô và quá trình viêm có thể thay đổi khả năng tự điều hòa mô, với những kết quả chưa biết về tác động lên mối quan hệ áp lực của thuốc vận mạch, mà giải thích nội dung về huyết động học chức năng. Ngoài ra, các thuốc vận mạch như norepinephrine điều chỉnh chức năng miễn dịch theo cách phụ thuộc vào vật chủ, với nguy cơ tăng đáp ứng viêm. Hơn nữa, sự co mạch do điều trị xảy ra các vùng đã bị co mạch có thể gây nguy hiểm hơn nữa. Trong tất cả các lập luận trên, việc sử dụng thuốc vận mạch hệ thống để khôi phục tưới máu đầy đủ ở các mô khác nhau có thể là nguy hiểm trong trường hợp không có sự hiểu biết vững chắc hơn về huyết động học và tưới máu mô.

”Giao điểm giữa Ea và Ev chỉ ra tâm thu cuối. Vùng màu xám đậm bên trong vòng lặp thể hiện công cơ tim thực hiện để vượt qua các yếu tố bên ngoài (hậu tải, tiền tải). Vùng màu xám nhạt (hình tam giác được tạo bởi độ dốc Ea, đường cong Cv và đường bên trái của vòng tâm thất) đại diện cho năng lượng tiềm năng, bị mất trong quá trình thư giãn. Tổng của công thực hiện để vượt qua yếu tố bên ngoài và năng lượng tiềm năng là tổng năng lượng tiêu thụ và xác định mức tiêu thụ oxy của cơ tim. Tỷ lệ giữa công bên ngoài và tổng năng lượng có thể được coi là một chỉ số về hiệu quả cơ học của tâm thất. Sự gia tăng về hậu tải được sơ đồ hóa bởi sự dịch chuyển sang phải của Ea (Ea’) dẫn đến sự thay đổi trong tất cả các giá trị năng lượng của cơ tim. Mặc dù có hình dạng khác nhau, vòng lặp RV có cùng đặc điểm. RV: tâm thất phải. Xem chú thích trong hình 1 để hiểu chữ viết tắt khác”
Các tác động ở hạ nguồn: Hậu quả hạ nguồn của CS đối với cả LV và RV dẫn đến các triệu chứng chủ yếu liên quan đến “tình trạng sung huyết tĩnh mạch”. Áp lực đẩy của hồi lưu tĩnh mạch cho RV thấp (khoảng 5 mm Hg) do sức cản tĩnh mạch thấp, nhưng phải duy trì trong tình huống sung huyết RV do tăng áp lực tĩnh mạch tương ứng. Tăng áp lực nhĩ phải lên 15 mm Hg trong CS đòi hỏi áp lực tĩnh mạch mô gần 20 mm Hg để duy trì hồi lưu tĩnh mạch. Điều này gây áp lực dội ngược về các cơ quan có thể làm giảm khả năng tưới máu của chúng bằng cách giảm độ chênh áp lực tưới máu (áp lực động mạch hệ thống – áp lực cơ quan tĩnh mạch). Các hậu quả về lưu biến học và thiếu máu cục bộ là một phần quan trong đối với các cơ quan không có van tĩnh mạch trong mạch máu, và do đó, áp lực tưới máu trong thì tâm trương và tâm thu đều quan trọng, chẳng hạn như não, RV và thận. Nếu áp lực tưới máu tâm trương giảm xuống 30 mm Hg hoặc ít hơn, giá trị này sẽ trở nên không đủ để vượt qua mức kháng trở mạch máu của tạng, đặc biệt là khi các cơ quan được bao quanh bởi một bao thanh mạch không thể cắt bỏ. Bao thanh mạc không có tính đàn hồi sẽ làm giới hạn sự phình to của tạng bị sung huyết, làm tăng áp lực mô kẽ và đè xẹp các mạch máu. Hơn nữa, sự gia tăng áp lực thủy tĩnh do norepinephrine, liên quan đến rò rỉ mao mạch, có thể làm tăng tình trạng phù nề và phù kẽ, như quan sát thấy trong mô phổi khi có sung huyết tĩnh mạch. Cuối cùng, tác dụng của thuốc co mạch đối với áp lực tưới máu mô có thể không dự đoán được, với tác dụng khác biệt đối với tiểu động mạch và tĩnh mạch, đặc biệt là nếu có tình trạng viêm hiện diện.

Các tác động ở mô: Ở cấp độ mô, tuần hoàn có chức năng kép: cung cấp oxy và chất dinh dưỡng từ các mạch máu và vận chuyển các chất thải trong máu, chẳng hạn như carbon dioxide. Quá trình quan trọng này, được nghiên cứu trong nhiều thế kỷ, đã được tính toán cho đào tạo mô phỏng. Cung cấp oxy là sản phẩm của hàm lượng oxy trong máu động mạch x CO. Tiêu thụ oxy là sản phẩm của CO x sự khác biệt về hàm lượng oxy trong máu động mạch và tĩnh mạch. Do đó, nếu cần một HA tối thiểu để tưới máu mô, như trong Hình 5, biến số chính cho vận chuyển khối lượng luôn luôn là “dòng chảy”. Điều này thậm chí còn phức tạp hơn ở cấp độ vi tuần hoàn, nhưng có vẻ hợp lý để ưu tiên ít nhất là cải thiện dòng chảy. Gia tăng HA trên ngưỡng tới hạn chưa được chứng minh là có hiệu quả; nghiên cứu ở bệnh nhân ICU không cho thấy bất kỳ lợi ích nào (tỷ lệ sống sót hoặc suy cơ quan) khi tăng áp lực động mạch bằng cách sử dụng thuốc co mạch.

”Trục x biểu thị áp lực tưới máu cơ quan. Trục y là thang đo cho dòng chảy nội tạng. Các đường chấm chấm cho thấy mối quan hệ áp lực / dòng chảy tuyến tính trong các mô không có tự động hóa (da, cơ, ruột và phổi). Thang đo của các giá trị trên trục x và y (và do đó các đường uốn lượn thể hiện trương lực mạch máu) là đặc trưng cho từng mô. Tự điều chỉnh dòng chảy gây ra từ khả năng thay đổi trương lực của các động mạch (điều chỉnh) khi áp lực tưới máu thay đổi trong giới hạn để duy trì lưu lượng dòng chảy không đổi. Màu sậm, đường cong trong các cơ quan tự động như tim hoặc não.54 Màu đỏ, mối quan hệ dòng chảy áp lực của thận và gan, với khả năng tự động hạn chế hơn”.
Điều trị
Sốc là một cấp cứu điều trị, một tình huống trong đó việc cung cấp oxy không theo kịp nhu cầu trao đổi chất. Với sự mất cân bằng này, liệu pháp giảm chuyển hóa mô có thể được xem xét sớm, có khả năng bao gồm kiểm soát tăng thân nhiệt và an thần để giảm sử dụng oxy của cơ và não. Mặt khác, tối ưu hóa việc cung cấp oxy có thể bao gồm điều trị thiếu máu, tăng độ bão hòa oxy , cải thiện quá trình chiết xuất mô (bằng cách cải thiện vi tuần hoàn và giảm vi huyết khối, viêm và phù nề mô), và cải thiện chức năng bơm tim. Do tim bao gồm hai bơm được nối tiếp, cả hai chức năng RV và LV phải được cải thiện. Khuyến cáo trong điều trị suy tim cấp và mãn tính tuần tự bao gồm sau: giảm hậu tải cho thất (do đó tăng CO và giảm nhu cầu oxy của cơ tim), tối ưu hóa tiền tải (tăng CO mà không thay đổi nhu cầu oxy của cơ tim) và xem xét sử dụng inotropes (tăng cả CO và nhu cầu oxy của cơ tim). Cuối cùng, thuốc vận mạch có thể làm tăng HA, nhưng thông thường phải trả giá với việc giảm CO và tăng nhu cầu oxy của cơ tim. Theo đó, việc sử dụng thuốc giãn mạch ở bất kỳ giai đoạn nào của suy tim được bù hoặc mất bù đều có lợi, dựa trên bằng chứng hiện có. Chiến lược điều trị co mạch trong điều trị CS thúc đẩy cách tiếp cận dựa trên HA, trong khi, điều quan trọng, không nhất thiết nó phản ánh được mức CO hoặc tưới máu mô.
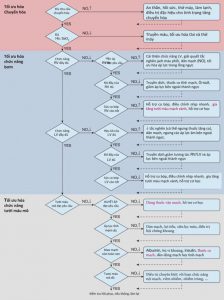
”Ở bên trái, những hình thoi chỉ ra vấn đề và, bên phải, các hình chữ nhật chỉ ra một hành động điều trị được xem xét. Chỉ các hành động có khả năng nhất được liệt kê trong đại diện sơ đồ này. Mũi tên đứt nét cho thấy sự cần thiết phải tái đánh giá lại sau khi hành động, do đó quay trở lại vấn đề trước đó (hình thoi). Trong tất cả các vấn đề, “không đầy đủ”, có nghĩa là không có ý nghĩa thống kê, nhưng các yếu tố (hoặc hiệu suất chức năng) thấp hoặc cao đủ để góp phần thích hợp cho tưới máu cơ quan và bệnh nhân sẽ không được hưởng lợi từ việc điều chỉnh các yếu tố đó . Các bước bắt buộc xem xét thuốc vận mạch được thể hiện màu đỏ. Các can thiệp khẩn cấp ban đầu như hồi sức, hỗ trợ sự sống với màng ngoài cơ thể, phẫu thuật tim, dẫn lưu màng ngoài tim và màng phổi, tái thông mạch vành, chuyển nhịp và tạo nhịp tim không được bao gồm trong sơ đồ này. Hb huyết sắc tố; NO oxide oxit nitric; SaO2 bão hòa oxy động mạch. Xem chú thích trong hình 1 để hiểu chữ viết tắt khác.”
Sự thay đổi lâm sàng quan trọng của bệnh nhân nội trú có thể loại bỏ các tiếp cận theo sơ đồ một cách quá đơn giản và máy móc. Thuốc co mạch có thể được sử dụng như một phương pháp điều trị khẩn cấp, nhưng điều này có thể nhanh chóng được điều chỉnh dựa trên chiến lược điều trị cá thể hóa. Ở một số bệnh nhân và tại một số thời điểm trong quá trình lâm sàng, thuốc giãn mạch có thể có tác dụng tốt hơn đối với tưới máu mô, thậm chí là thoáng qua. Với sự phức tạp này, cách tiếp cận có cấu trúc, xem xét việc tiêu thụ oxy, chức năng tâm thất, CO, HA và tưới máu mô nên được thực hiện. Về cơ bản, các biện pháp được đề xuất để đánh giá tình trạng giảm tưới máu mô như nồng độ lactate trong máu, độ chênh áp độ bão hòa oxi trong máu động-tĩnh mạch giảm nhiệt độ da và thời gian đổ đầy mao mạch. Tuy nhiên, vi tuần hoàn có thể được nghiên cứu trực tiếp hơn bằng cách sử dụng Doppler laser, độ bão hòa oxy cơ bắp bằng quang phổ cận hồng ngoại hoặc kính hiển vi video cầm tay cho phép người ta đánh giá sự thay đổi của máu vi tuần hoàn, oxy hóa mô và mật độ mao mạch chức năng
Việc điều trị CS phải là sự cân bằng giữa tưới máu mô tốt nhất có thể và mức tiêu tụ năng lượng cơ tim thấp nhất. Một cách tiếp cận hoàn chỉnh đã được tạo ra và xác nhận nhưng yêu cầu hàng ngàn dòng mã. Hình 6 tóm tắt cách tiếp cận dựa trên yếu tố dòng chảy như đã thảo luận ở trên. Chiến lược chăm sóc khẩn cấp nên tích hợp các mặt khác nhau, xem xét việc cải thiện kết quả tốt hơn cho bệnh nhân. Điều này ngụ ý hợp lý hóa chiến lược dưới sự hiểu biết cặn kẽ của bệnh đi kèm và phương pháp điều trị mãn tính, và chọn bỏ qua các bước mà lợi ích không rõ ràng ở một số bệnh nhân. Nếu phải sử dụng thuốc co mạch, chỉ nên sau một quá trình suy luận xem xét các lựa chọn khác, và điều chỉnh để đạt được mục tiêu áp lực hợp lý, trong khi kiểm tra CO và tưới máu cơ quan. Tối ưu hóa CO và tưới máu có thể bao gồm việc sử dụng các loại thuốc khác nhau với nhiều tác dụng khác nhau , kết hợp nhiều hoặc ít hơn các đặc tính vận mạch và tăng co bóp, như được tóm tắt trong hướng dẫn của Hiệp hội Tim mạch Hoa Kỳ. 2 Sự lựa chọn tốt nhất phụ thuộc vào sự cân bằng của từng bệnh nhân cụ thể giữa CO, HA, và tưới máu mô và vào các rủi ro tiềm ẩn, đặc biệt là xem xét nhịp tim, dữ trữ mạch vành, và tình trạng xơ cứng động mạch nghiêm trọng. Loại trị liệu dựa theo cá nhân hóa này dựa trên phân tích từng bước về các yếu tố quyết định tưới máu cơ quan đã được chứng minh là làm giảm thời gian nằm viện trong các quần thể chọn lọc với CS. Trong các loại sốc khác, ổn định huyết động nhanh chóng dựa trên các mục tiêu oxy hóa hoặc mức thanh thải cũng làm tăng tỷ lệ sống sót. Tuy nhiên, không có bằng chứng lâm sàng nào cho thấy sự vượt trội của phương pháp tiếp cận dựa trên dòng chảy so với chiến lược dựa trên áp lực. Đánh giá này là một lời biện hộ cho một nghiên cứu so sánh.
Kết luận
CS là một ví dụ về một tình huống phức tạp trong đó các mô hình sinh lý được xác nhận sẽ cấu trúc lý luận lâm sàng. Các mô hình hiện tại với sự phụ thuộc quá mức vào điều trị thuốc vận mạch là hệ thống tiếp cận ưu tiên hàng đầu không xem xét đầy đủ tất cả các bằng chứng hội tụ liên quan đến mất cân bằng cung / cầu của cơ tim và tưới máu mô. Cách tiếp cận đơn giản này trong CS có thể quá đơn giản ở nhiều bệnh nhân, có thể được thử nghiệm theo cách tiếp cận từng bước, động học liên tục và đánh giá chức năng, bao gồm đánh giá mức độ đại và vi tuần hoàn.
Bài viết gốc: https://journal.chestnet.org/article/S0012-3692(19)30750-0/fulltext
Link bài viết: https://www.healcentral.org/xem-xet-lai-cac-thuoc-co-mach-cho-choang-tim/





