Bài viết Tiếp cận bệnh nhân tăng tiểu cầu của tác giả Ayalew Tefferi, MD; được biên dịch bởi Bác sĩ Nguyễn Duyên, Bác sĩ tại Bệnh Viện Nhi Trung Ương Việt Nam.
1. Giới thiệu
Tăng tiểu cầu khi số lượng tiểu cầu tăng > 450.000 / microL (> 450 x 10 9 / L).
2. Nguyên nhân tăng tiểu cầu
Tăng tiểu cầu có thể do phản ứng hoặc tự phát.
Nguyên nhân của tăng tiểu cầu khác nhau tùy thuộc vào quần thể được nghiên cứu. Ví dụ, nguyên nhân gây tăng tiểu cầu khác nhau ở quần thể bệnh nhân cấp cứu so với bệnh nhân nằm viện nói chung và khác nhau giữa trẻ em và người lớn.
2.1 Tăng tiểu cầu phản ứng
Là tăng tiểu cầu thứ phát, do các quá trình bên ngoài, không liên quan đến mẫu tiểu cầu. Tăng tiểu cầu phản ứng là nguyên nhân của hầu hết các trường hợp tăng tiểu cầu ở mọi nhóm tuổi và ở hầu hết các bệnh cảnh lâm sàng.
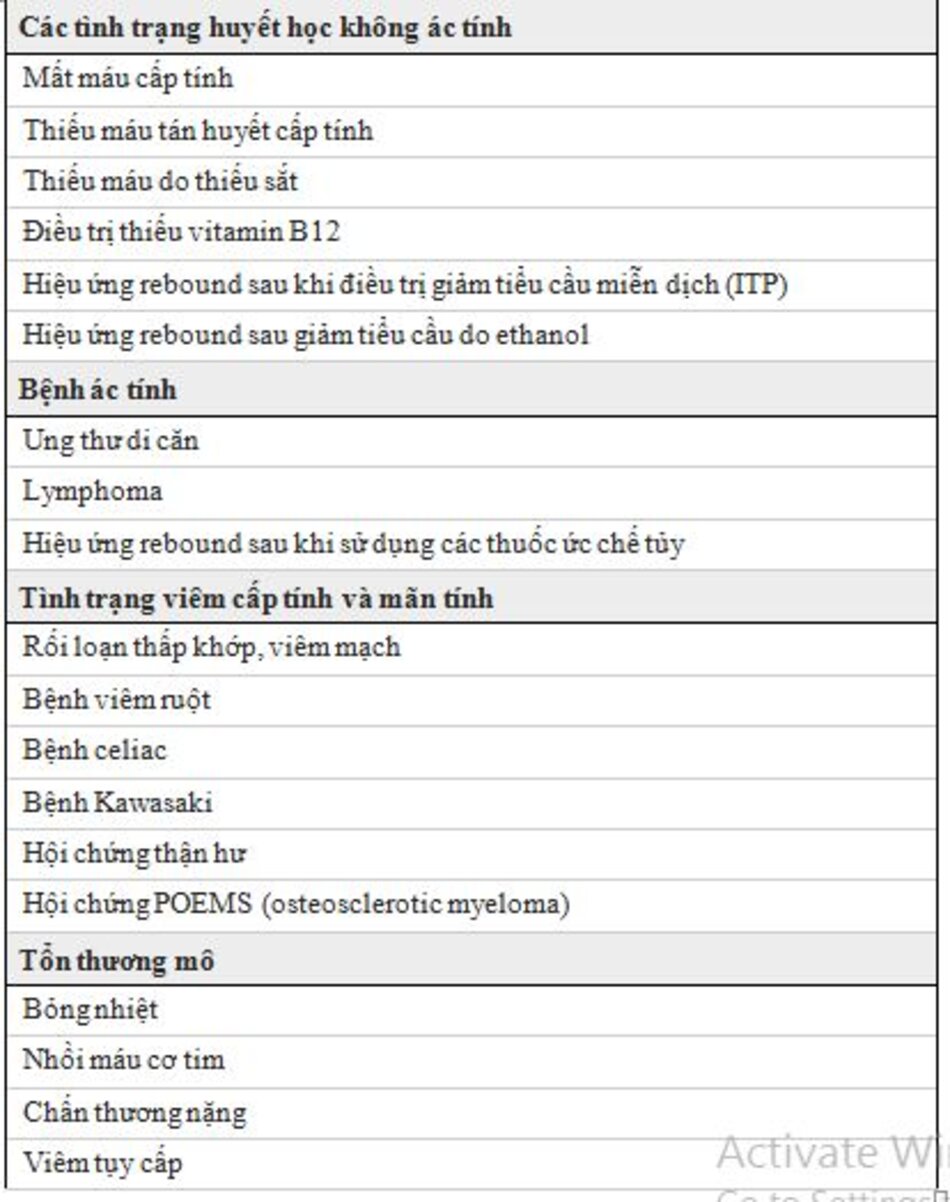
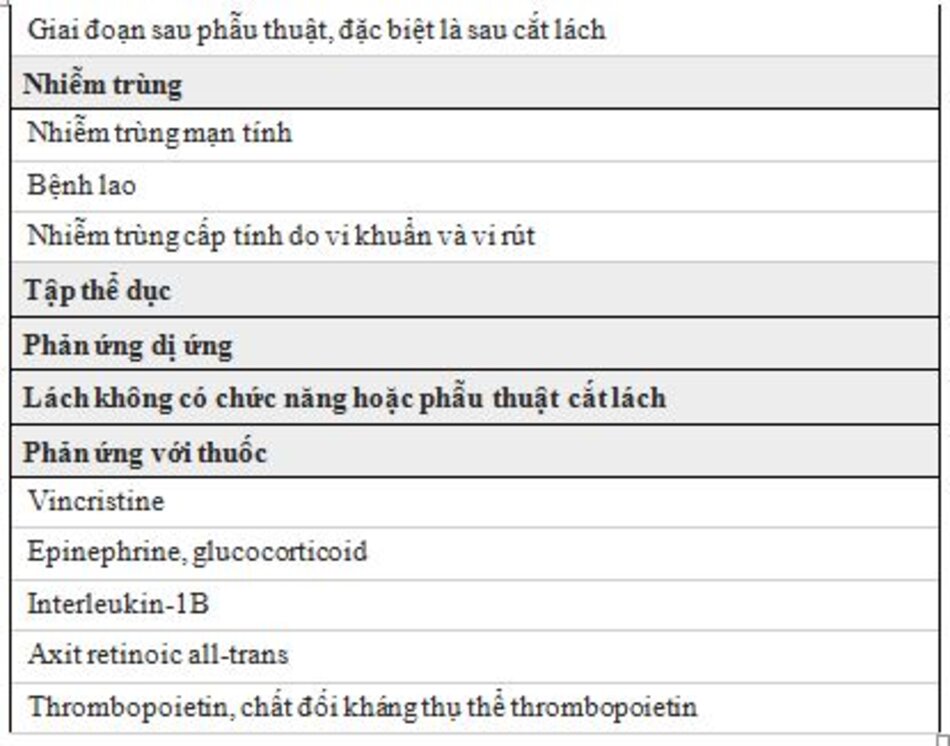
Nguyên nhân phổ biến của tăng tiểu cầu phản ứng (Bảng 1) bao gồm:
- Thiếu máu / Mất máu – Thiếu sắt, mất máu, tan máu
- Nhiễm trùng – Nguyên nhân do vi rút, vi khuẩn, nấm
- Viêm không nhiễm trùng – Bệnh ác tính, tình trạng thấp khớp, chấn thương, phản ứng với thuốc
- Sau cắt lách – Sau cắt lách hoặc các bất thường chức năng (ví dụ: bệnh hồng cầu hình liềm)
Cơ chế của tăng tiểu cầu phản ứng phụ thuộc vào nguyên nhân bệnh nền, có thể bao gồm tăng sinh / trưởng thành của mẫu tiểu cầu, tăng giải phóng tiểu cầu và/hoặc giảm bắt giữ / lưu chuyển tiểu cầu.
Ví dụ, không có lách dẫn đến giảm bắt giữ / lưu chuyển tiểu cầu. Mất máu / thiếu sắt dẫn đến tăng sinh của các tế bào tiền thân chung cho cả tiểu cầu và hồng cầu. Trong các bệnh nhiễm trùng và viêm, việc tăng sản xuất cytokine kích thích sự tăng sinh, trưởng thành của mẫu tiểu cầu và/hoặc tăng tốc giải phóng tiểu cầu.
2.2 Tăng tiểu cầu tự phát
Là do cơ chế nội tại của tế bào megakaryocyte (mẫu tiểu cầu) hoặc các tế bào tiền thân của nó.
Hầu hết tăng tiểu cầu tự phát ở người lớn là clonal (ví dụ: ác tính) gây ra bởi các đột biến mắc phải (soma) của các gen điều hòa sinh tiểu cầu (ví dụ: JAK2, CALR hoặc MPL ) và có liên quan đến các rối loạn tăng sinh tủy (MPN) và các rối loạn huyết học ác tính khác.
Tăng tiểu cầu ở trẻ sơ sinh và trẻ em có thể được gây ra bởi đột biến mắc phải hoặc di truyền (ví dụ, đột biến tế bào mầm), bất thường gen liên quan đến hội chứng tăng tiểu cầu gia đình.
2.3 Bệnh ác tính huyết học
Bệnh huyết học ác tính có liên quan đến tăng tiểu cầu bao gồm:
Essential thrombocythemia – Essential thrombocythemia (ET) là một loại tăng sinh tủy ác tính (MPN) có các biểu hiện như tăng tiểu cầu, thường kết hợp với các triệu chứng mạch (ví dụ, ban đỏ, ngứa) và / hoặc các biến chứng huyết khối – xuất huyết. ET thường do một trong các đột biến mắc phải của JAK2, CALR hoặc MPL .
Bệnh đa hồng cầu – Polycythemia vera (PV) là một MPN biểu hiện tăng hemoglobin và / hoặc hematocrit và thường đi kèm với tăng tiểu cầu; biến chứng huyết khối – xuất huyết; lách to; ngứa, đỏ bừng, erythromelalgia; và/hoặc các triệu chứng toàn thân (ví dụ: sốt, đổ mồ hôi, sụt cân). PV gần như luôn luôn liên quan với một đột biến mắc phải của JAK2 .
Bệnh xơ hóa tủy nguyên phát – Primary myelofibrosis (PMF) là một bệnh MPN trong đó tủy xương xơ hóa và tăng hồng cầu, bạch cầu có thể kèm theo tăng tiểu cầu, lách to, biến chứng huyết khối – xuất huyết và / hoặc các triệu chứng toàn thân. Khoảng 90% trường hợp có đột biến ở JAK2, CALR hoặc MPL.
Bệnh bạch cầu dòng tủy mãn tính – Bệnh bạch cầu dòng tủy mãn tính (CML) là một bệnh MPN do bất thường nhiễm sắc thể đặc trưng, t (9; 22), nhiễm sắc thể Philadelphia, tạo ra gen gây ung thư BCR-ABL1. CML hiếm khi tăng tiểu cầu đơn độc, thông thường, CML biểu hiện bằng tăng các tế bào dòng tủy chưa trưởng thành trong máu ngoại vi và tủy xương, kèm theo tăng tiểu cầu, đa hồng cầu và / hoặc lách to.
Hội chứng rối loạn sinh tủy – Myelodysplastic syndromes (MDS) đôi khi có liên quan đến tăng tiểu cầu. Hội chứng 5q- và MDS / MPN với sideroblasts vòng và tăng tiểu cầu là các loại rối loạn sinh tủy thường liên quan đến tăng tiểu cầu nhất.
Bệnh bạch cầu dòng tủy cấp tính – Bệnh bạch cầu dòng tủy cấp tính (AML) đôi khi có liên quan đến chứng tăng tiểu cầu.
2.4 Tăng tiểu cầu gia đình
Familial thrombocytosis (còn gọi là familial essential thrombocythemia) là các hội chứng di truyền hiếm gặp, biểu hiện bằng tăng tiểu cầu đơn thuần (tức là không liên quan đến tăng bạch cầu hoặc đa hồng cầu).
Tăng tiểu cầu gia đình di truyền theo định luật Mendel. Kích hoạt các đột biến gen thrombopoietin ( TPO ) hoặc gen thụ thể thrombopoietin MPL đã được mô tả, sẽ được thảo luận chi tiết hơn phía sau.
Hiếm khi, tăng tiểu cầu có liên quan đến PV hoặc PMF gia đình; các hội chứng này liên quan đến đột biến JAK2 V617F [ 1 ].
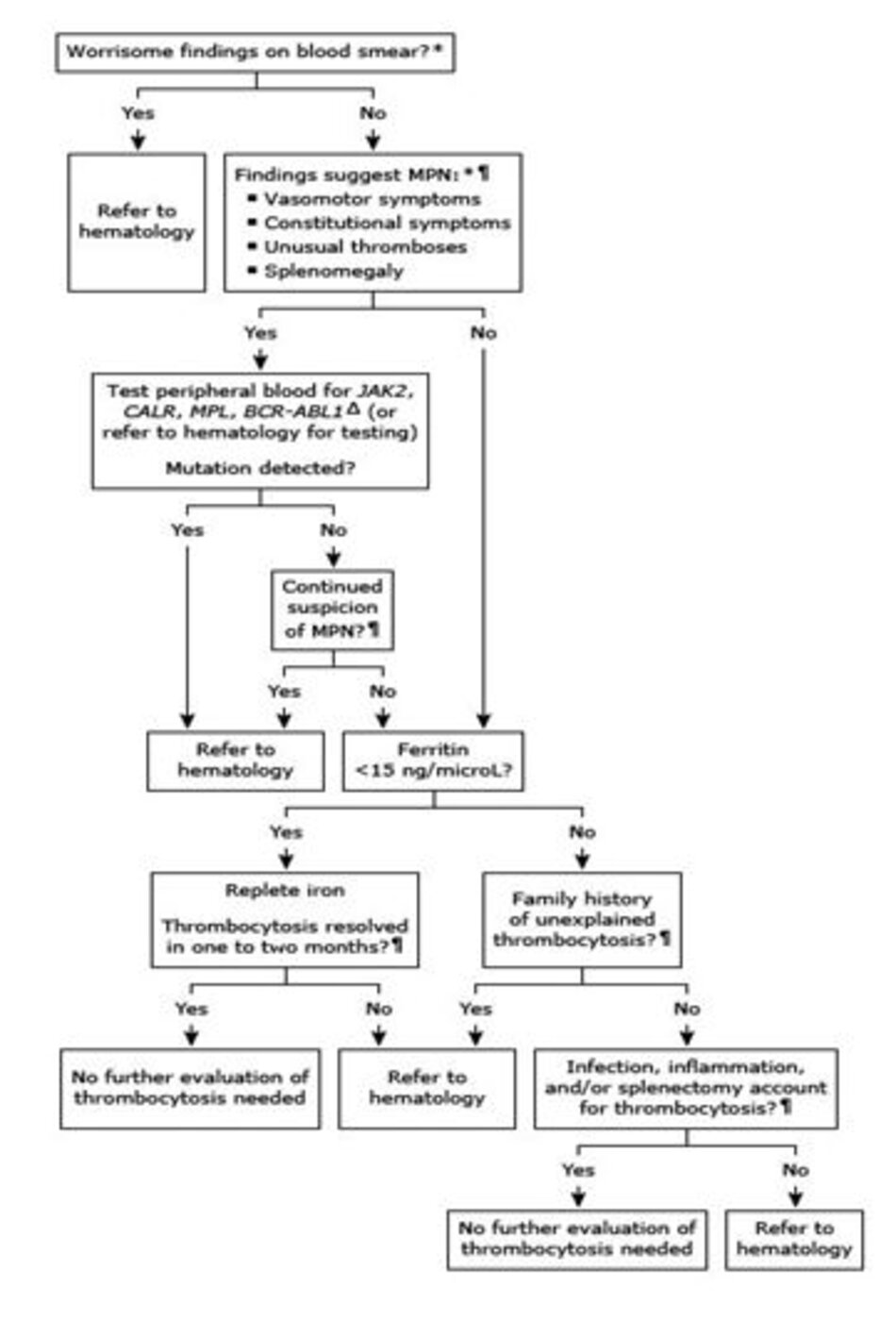
3. Đánh giá ban đầu
Tăng tiểu cầu có thể được phát hiện ngẫu nhiên khi đánh giá các triệu chứng lâm sàng khác hoặc nhận thấy ngẫu nhiên trên kết quả công thức máu.
Thăm khám ban đầu nên bao gồm xác định nguyên nhân gây tăng tiểu cầu và nhanh chóng phát hiện các trường hợp cấp cứu y tế. Không nên trì hoãn việc xử trí các tình trạng cấp cứu để đánh giá nguyên nhân gây tăng tiểu cầu.
3.1 Mức độ khẩn cấp của việc đánh giá
Mức độ khẩn cấp của việc đánh giá được quyết định dựa vào tình trạng lâm sàng của bệnh nhân, sự hiện diện của các triệu chứng đáng lo ngại, và mức độ tăng tiểu cầu.
Như ví dụ:
Các trường hợp cấp cứu lâm sàng (ví dụ, huyết động không ổn định, tổn thương hô hấp) hoặc bạch cầu non trên lam máu thường yêu cầu nhập viện để đánh giá và xử trí khẩn cấp.
Các tình trạng kèm theo (ví dụ, huyết khối, chảy máu) có thể cần nhập viện và không nên trì hoãn việc đánh giá nguyên nhân tăng tiểu cầu.
Bệnh nhân không có triệu chứng, không có những dấu hiệu đáng lo ngại trên lam máu thường được đánh giá là bệnh nhân ngoại trú.
Về mức độ tăng tiểu cầu: không có hướng dẫn số lượng tiểu cầu cụ thể để xác định là một trường hợp khẩn cấp, nhưng bạn nên cẩn trọng với một bệnh nhân có số lượng tiểu cầu tăng ≥1.000.000 / microL trong vòng vài ngày.
3.2 Phương pháp tiếp cận
Tất cả bệnh nhân bị tăng tiểu cầu phải được kiểm tra lại công thức máu, xem xét lại lam máu, tiền sử và khám lâm sàng cũng như một số xét nghiệm cận lâm sàng khác, như được mô tả trong các phần tiếp theo.
Đánh giá ban đầu nên xác định những bệnh nhân có nhiều khả năng mắc chứng rối loạn tự phát (tức là ác tính hoặc di truyền) hơn là một tình trạng phản ứng, vì các tình trạng tự phát sẽ yêu cầu xét nghiệm đặc biệt, như mô tả bên dưới.
Những bệnh nhân có những dấu hiệu sau đây có nhiều khả năng tăng tiểu cầu tự phát:
- Các triệu chứng vận mạch không giải thích được (ví dụ ban đỏ, đỏ bừng, ngứa), các triệu chứng toàn thân (ví dụ, sốt không rõ nguyên nhân, đổ mồ hôi hoặc sụt cân) và / hoặc lách to. Những bệnh nhân này nên được đánh giá xem có khả năng bị tăng sinh tủy ác tính (MPN) hay không.
- Huyết khối tại các vị trí bất thường (ví dụ: tĩnh mạch gan, tĩnh mạch chủ dưới [hội chứng Budd-Chiari], tĩnh mạch cửa, tĩnh mạch lách) hoặc huyết khối nhiều vị trí ở bệnh nhân trẻ hơn (ví dụ: <45 tuổi), huyết khối không rõ nguyên nhân hoặc tái phát mà không có giải thích khác nên nghĩ đến MPN.
- Lam máu thấy các bạch cầu non, hồng cầu non hoặc bằng chứng khác của bệnh bạch cầu cấp hoặc bệnh lý ác tính huyết học khác nên được chuyển ngay đến bác sĩ huyết học để đánh giá và xử trí thêm.
- Tiền sử gia đình bị tăng tiểu cầu không rõ nguyên nhân nên được chuyển đến bác sĩ huyết học.
- Điều trị các biến chứng liên quan đến tăng tiểu cầu (ví dụ, chảy máu, huyết khối, các triệu chứng vận mạch) được thảo luận bên dưới.
3.3 Công thức máu toàn bộ (CBC)
Nên lặp lại xét nghiệm công thức máu để xác nhận mức độ tăng tiểu cầu. Tăng tiểu cầu giả nên được loại trừ bằng cách xem xét lam máu ngoại vi.
Xem xét các công thức máu trước đây (cả bình thường và bất thường) có thể cung cấp thông tin có giá trị về thời gian và tính chất tăng tiểu cầu.
Các manh mối về nguyên nhân của tăng tiểu cầu có thể đến từ những phát hiện khác trên CBC. Ví dụ, hồng cầu nhỏ có thể là dấu hiệu của bệnh thiếu máu do thiếu sắt, trong khi bạch cầu trung tính tăng có thể do nhiễm trùng hoặc tình trạng viêm.
Thể tích tiểu cầu trung bình (MPV) bình thường là 9 đến 10 femtoL (fL). MPV không thể xác định nguyên nhân cụ thể của tăng tiểu cầu, nhưng MPV ≥11 fL có thể cho thấy sự hiện diện của tiểu cầu bất thường (ví dụ, MPN hoặc rối loạn tiểu cầu gia đình).
Mức độ tăng tiểu cầu đơn thuần không đủ để xác định nguyên nhân. Ví dụ: số lượng tiểu cầu ≥1.000.000 / microL có thể do nguyên nhân phản ứng hoặc tự phát (ác tính) gây ra. Ví dụ, một nghiên cứu của một tổ chức đã báo cáo rằng 3/4 trong số 280 bệnh nhân liên tiếp có số lượng tiểu cầu> 1.000.000 / microL do một quá trình phản ứng tiềm ẩn [ 2 ].
Nói chung, tăng tiểu cầu ít nghiêm trọng nhất thường là do các nguyên nhân phản ứng, chẳng hạn như thiếu sắt, các tình trạng viêm nhiễm hoặc không nhiễm trùng, hoặc phục hồi sau giảm tiểu cầu (ví dụ, sau khi hóa trị hoặc bổ sung vitamin).
3.4 Lam máu
Lam máu cần được xem xét để đánh giá hình thái tiểu cầu, phát hiện các bất thường huyết học khác và loại trừ chứng tăng tiểu cầu giả (pseudothrombocytosis). Những phát hiện từ lam máu có thể hữu ích trong việc đánh giá chứng tăng tiểu cầu bao gồm:
- Các tiểu cầu lớn (có kích thước tương đương với hồng cầu bình thường) có thể phản ánh một tình trạng ác tính (ví dụ: MPN), tiểu cầu trẻ hơn thường liên quan đến một tình trạng phản ứng (ví dụ: phá hủy tiểu cầu quá mức) hoặc rối loạn tiểu cầu gia đình.
- Tiểu cầu khổng lồ (tức là lớn hơn hồng cầu bình thường) có thể gặp trong các rối loạn ác tính hoặc gia đình, và đôi khi trong tăng tiểu cầu phản ứng.
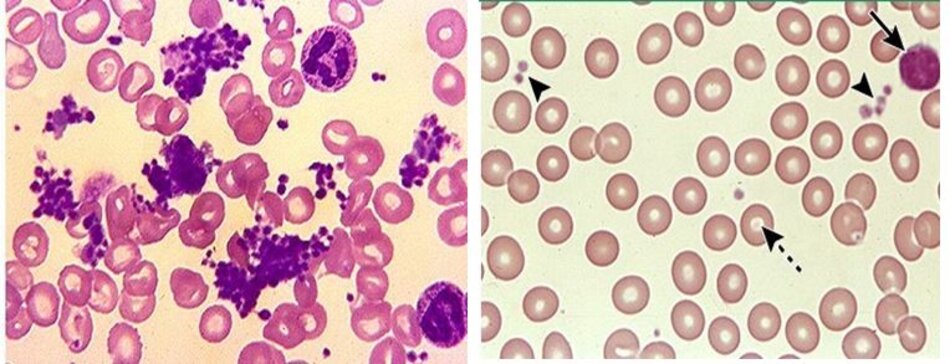
- Các tiểu cầu khổng lồ, khối kết tụ tiểu cầu, hình dạng kỳ dị, mảnh mẫu tiểu cầu… có thể được nhìn thấy trong một số trường hợp ác tính (hình 1) hoặc tăng tiểu cầu gia đình.
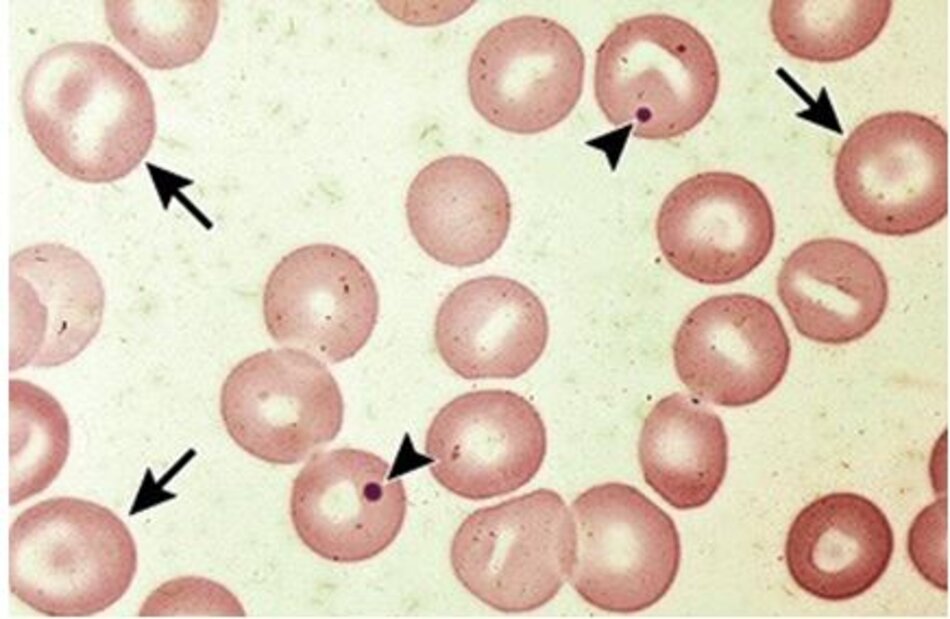
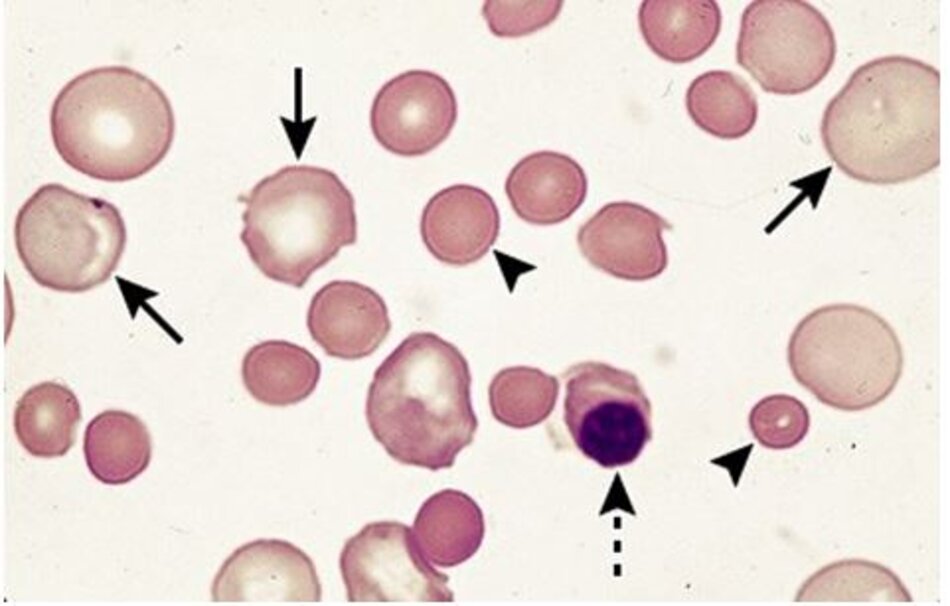
Các dòng tế bào khác:
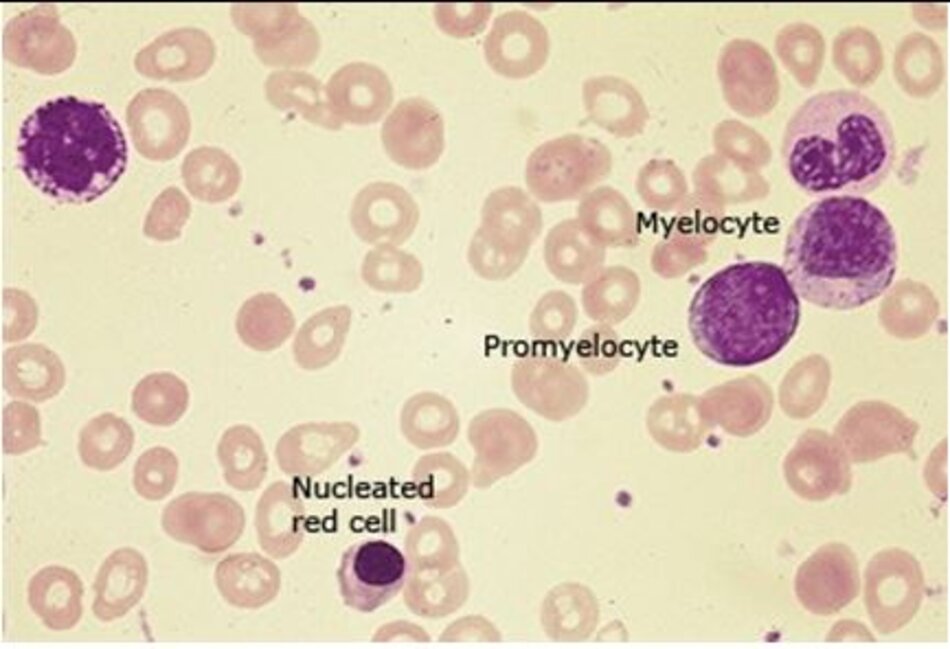
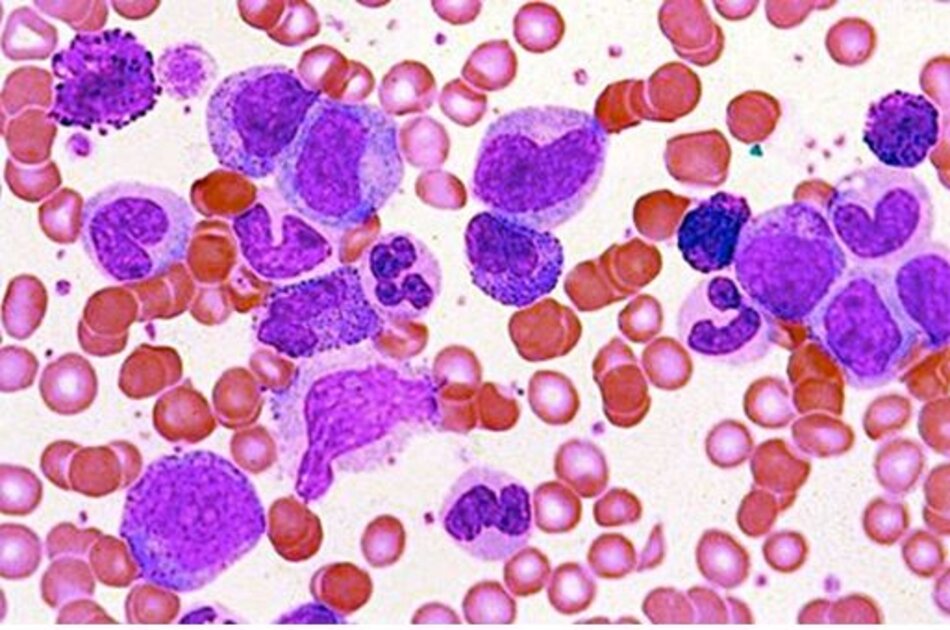
3.5 Tăng tiểu cầu giả
Tăng tiểu cầu giả (pseudothrombocytosis) khi số lượng tiểu cầu tăng cao trên công thức máu không tương ứng với ước tính từ lam máu. Ước tính số lượng tiểu cầu trên lam máu = số lượng tiểu cầu trung bình trên 1 vi trường HPF (100X) nhân với 10.000 / microL. Ví dụ, nếu số lượng tiểu cầu trung bình là 25 trên mỗi HPF, thì số lượng tiểu cầu sẽ được ước tính là 250.000 / microL.
Các điều kiện có thể gây ra tăng tiểu cầu giả bao gồm:
Mixed Cryoglobulinemia – Bệnh nhân bị mixed cryoglobulinemia có thể tăng số lượng tiểu cầu phụ thuộc vào nhiệt độ khi mẫu máu được xét nghiệm ở ≤30°C do các hạt cryoglobulin kết tủa được tính là tiểu cầu trong máy đếm tế bào tự động [ 3 ]. Hiệu ứng này sẽ biến mất nếu mẫu máu được duy trì ở nhiệt độ cơ thể cho đến khi xét nghiệm.
Các mảnh tế bào chất – Đôi khi, các mảnh tế bào chất lưu hành (ví dụ, tế bào ung thư máu hoặc ung thư hạch) hoặc các mảnh hồng cầu (ví dụ, do tan máu nặng hoặc bỏng) có thể bị máy đếm tế bào tự động đếm nhầm là tiểu cầu [ 4-6 ].
3.6 Bệnh sử và khám
Khám lâm sàng và khai thác tiền sử nên chú ý những điều sau đây để đánh giá nguyên nhân hoặc biến chứng của tăng tiểu cầu:
- Chấn thương hoặc phẫu thuật gần đây
- Đã cắt lách chưa
- Dấu hiệu nhiễm trùng hoặc viêm
- Tiền sử chảy máu (ví dụ: rong kinh, tiêu hóa) hoặc thiếu sắt
- Tiền sử huyết khối động mạch và / hoặc tĩnh mạch
- Các thuốc đang sử dụng
- Hút thuốc và uống rượu
- Chẩn đoán trước đây về một rối loạn huyết học mãn tính
- Sốt không rõ nguyên nhân, đổ mồ hôi, sụt cân, mệt mỏi hoặc các dấu hiệu toàn thân khác cho thấy bệnh ác tính
Khám lâm sàng nên tìm kiếm dấu hiệu xuất huyết / bầm tím ở da hoặc niêm mạc, nổi hạch, gan lách to và các phát hiện gợi ý huyết khối động mạch hoặc tĩnh mạch.
3.7 Các xét nghiệm khác
Các xét nghiệm khác có thể hữu ích để đánh giá ban đầu về chứng tăng tiểu cầu:
Xét nghiệm về sắt
Xét nghiệm Ferritin nên được đưa vào đánh giá ban đầu khi có tăng số lượng tiểu cầu; một số bác sĩ sử dụng cả xét nghiệm sắt huyết thanh và xét nghiệm khả năng gắn sắt.
Mức Ferritin huyết thanh thấp (ví dụ, <15 ng/microL) được chẩn đoán là thiếu sắt, với độ đặc hiệu gần 100%. Bệnh nhân thiếu sắt và thiếu máu thường có các tế bào hồng cầu nhỏ, nhược sắc.
Ferritin tăng cao có thể phản ánh tình trạng viêm (ferritin là chất phản ứng giai đoạn cấp tính) hoặc quá tải sắt.
Ở một số bệnh nhân cụ thể, có thể làm thêm các xét nghiệm:
3.8 Đánh giá tình trạng viêm
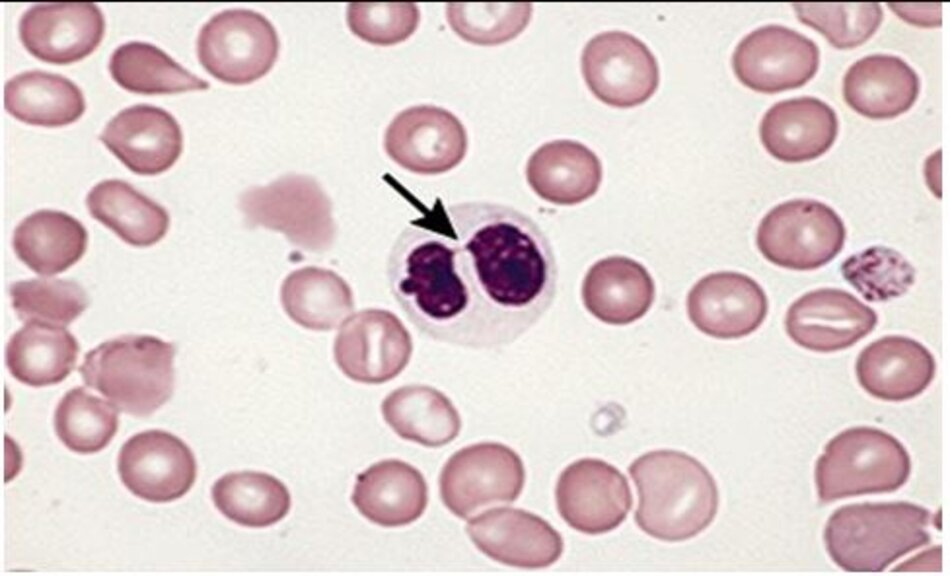
Tốc độ máu lắng (ESR) và / hoặc protein phản ứng C (CRP) có thể hữu ích ở bệnh nhân nghi ngờ có tình trạng viêm, nhưng thiếu các dấu hiệu đặc trưng khác (ví dụ: bạch cầu trung tính, các hạt độc hoặc thể Dohle (hình 8)).
ESR và / hoặc CRP thường bình thường nếu tăng tiểu cầu tự phát không biến chứng, nhưng tăng cao trong hầu hết các trường hợp tăng tiểu cầu phản ứng. Tuy nhiên, các giá trị bình thường của ESR và CRP không loại trừ một tình trạng phản ứng.
Chúng tôi khuyên bạn không nên xét nghiệm thường qui những chỉ số sau đây trong đánh giá ban đầu về chứng tăng tiểu cầu:
Xét nghiệm sinh hóa – Chúng tôi không thường xuyên thực hiện các xét nghiệm chức năng gan hoặc thận vì chúng hiếm khi xác định được nguyên nhân gây tăng tiểu cầu.
Tăng Kali máu giả tạo (hiện tượng tăng kali trong huyết thanh nhưng không tăng trong huyết tương ) có thể thấy khi tăng tiểu cầu. Tăng Kali máu giả có thể xảy ra khi một số lượng lớn các tiểu cầu kết tụ trong ống nghiệm; hiện tượng này không xảy ra ở bệnh nhân và không gây ra các vấn đề lâm sàng. Có thể xác nhận giả tăng kali máu bằng cách xét nghiệm đồng thời nồng độ kali huyết thanh và huyết tương.
Xét nghiệm chức năng tiểu cầu – Các xét nghiệm chức năng tiểu cầu không xác định được nguyên nhân gây tăng tiểu cầu, nhưng chức năng tiểu cầu có thể bất thường trong một số rối loạn, chẳng hạn như MPN.
Phương pháp đo tế bào dòng chảy – Phương pháp đo tế bào dòng chảy nói chung không hữu ích để xác định nguyên nhân gây tăng tiểu cầu, trừ khi có các dấu hiệu khác chỉ điểm bệnh bạch cầu cấp hoặc các rối loạn khác.
Cytokine – Không có bằng chứng cho thấy nồng độ thrombopoietin (TPO) trong huyết thanh hoặc các cytokine khác có thể xác định nguyên nhân gây tăng tiểu cầu hoặc phân biệt tăng tiểu cầu phản ứng với tăng tiểu cầu tự phát[ 7-10 ].
4. Các xét nghiệm thêm
Các xét nghiệm được chỉ định thêm dựa trên cở sở kết quả các đánh giá ban đầu có xác định được nguyên nhân gây tăng tiểu cầu hay không.
Đánh giá ban đầu có thể xác định nhiều hơn một nguyên nhân có thể gây tăng tiểu cầu. Ví dụ, một bệnh nhân có thể bị tăng tiểu cầu trong bối cảnh thiếu sắt do bệnh lý ác tính ở đường tiêu hóa. Các nguyên nhân có thể khắc phục được (ví dụ, thiếu sắt) nên được điều trị trong khi tình trạng ác tính (ví dụ, ung thư) cần được lên kế hoạch giải quyết.
Xử trí các biến chứng (ví dụ, xuất huyết, huyết khối) và các trường hợp khẩn cấp phải được thực hiện ngay cả khi chưa xác định được chẩn đoán.
Chẩn đoán xác định bằng đánh giá ban đầu
Đối với nhiều bệnh nhân, các đánh giá ban đầu sẽ xác định được nguyên nhân gây tăng tiểu cầu.
Không cần xét nghiệm hoặc theo dõi thêm nếu theo dõi một hoặc hai công thức máu (CBC) sau đó cho thấy số lượng tiểu cầu đã trở về bình thường.
Ví dụ:
- Thiếu sắt – Nếu bổ sung sắt, tiểu cầu sẽ trở về bình thường sau 1-2 tháng.
- Nhiễm trùng – Nếu tình trạng nhiễm trùng được giải quyết, tiểu cầu sẽ trở lại bình thường. Thời gian để tiểu cầu trở lại bình thường tùy thuộc vào tình trạng nhiễm khuẩn. Nếu nhiễm virus, tiểu cầu có thể về bình thường trong 1- 2 tuần. Nếu các nhiễm trùng vi khuẩn mạn tính, tiểu cầu có thể tăng trong nhiều tháng, thậm trí vài năm trước khi trở về bình thường.
- Phục hồi sau giảm tiểu cầu – Tăng tiểu cầu hồi phục sau khi điều trị giảm tiểu cầu do hóa trị liệu độc tế bào, thiếu vitamin (ví dụ, folate, vitamin B12), uống quá nhiều rượu hoặc ban xuất huyết giảm tiểu cầu miễn dịch (ITP) sẽ được giải quyết trong vòng hai đến bốn tuần.
- Viêm – Tình trạng tăng tiểu cầu có thể tồn tại lâu trong các quá trình viêm liên tục như trong bệnh thấp khớp, ung thư hoặc tình trạng viêm mãn tính khác. Đánh giá thêm về tăng tiểu cầu là không cần thiết nếu số lượng tiểu cầu không tăng đáng kể trong bối cảnh tình trạng viêm đang diễn ra.
- Không có lách – Tăng tiểu cầu dai dẳng thường gặp sau khi phẫu thuật cắt lách hoặc khi lách mất chức năng (ví dụ, bệnh hồng cầu hình liềm), nhưng các yếu tố khác làm tăng tiểu cầu cũng nên được xem xét nếu số lượng tiểu cầu tăng đáng kể sau khi tiểu cầu đã tăng tới một mức độ ổn định.
Các tình huống khác – Đối với các tình trạng tăng tiểu cầu không giải thích được bằng đánh giá ban đầu và bệnh nhân tăng tiểu cầu phản ứng không đáp ứng điều trị như mong đợi, các xét nghiệm thêm chỉ định dựa trên cơ sở các kết quả ban đầu, có thể bao gồm:
Nghi ngờ tăng sinh tủy ác tính – Bệnh nhân có các triệu chứng về mạch máu hoặc triệu chứng toàn thân, lách to và / hoặc biểu hiện huyết khối bất thường nên được đánh giá để tìm tăng sinh tủy mạn tính (MPN).
Trong bối cảnh này, chúng tôi đề xuất các xét nghiệm máu ngoại vi sau:
- Phân tích đột biến của JAK2, CALR và MPL để phát hiện bệnh tăng tiểu cầu (ET), bệnh đa hồng cầu (PV) hoặc bệnh xơ tủy nguyên phát (PMF).
- Xét nghiệm gen BCR-ABL1 hoặc xét nghiệm di truyền tế bào (ví dụ: karyotype, lai huỳnh quang tại chỗ [FISH]) cho t(9; 22) (nhiễm sắc thể Philadelphia) để chẩn đoán bệnh bạch cầu dòng tủy mãn tính (CML).
- Một lựa chọn có thể chấp nhận được là chuyển đến bác sĩ huyết học để làm các xét nghiệm này. Những bệnh nhân được chẩn đoán mắc MPN và những người nghi ngờ có MPN nhưng xét nghiệm phân tử / di truyền tế bào chưa phát hiện nên được chuyển đến hội chẩn huyết học.
Lam máu bất thường – Việc phát hiện những dấu hiệu đáng lo ngại trên lam máu đòi hỏi phải được đánh giá nhanh chóng.
Những ví dụ bao gồm:
- Có bạch cầu non trên lam máu ngoại vi đòi hỏi phải chuyển ngay đến chuyên khoa huyết học để đánh giá khả năng mắc bệnh bạch cầu cấp tính.
- Các phát hiện về hồng cầu (ví dụ: hồng cầu có nhân, hồng cầu hình giọt nước) gợi ý quá trình loạn dưỡng tủy (ví dụ, PMF hoặc rối loạn thâm nhiễm tủy xương khác) và cần phải chuyển ngay đến khoa huyết học để đánh giá và xử trí thêm.
Tăng tiểu cầu gia đình – Đối với những bệnh nhân có tiền sử gia đình bị tăng tiểu cầu không rõ nguyên nhân, nghi ngờ mắc bệnh tăng tiểu cầu gia đình / tăng tiểu cầu ET, chúng tôi đề nghị giới thiệu đến bác sĩ huyết học có chuyên môn trong những tình trạng đó.
Giới thiệu đến chuyên khoa huyết học – Giới thiệu bệnh nhân đến một chuyên gia huyết học là không cần thiết khi việc chẩn đoán được xác định bởi việc đánh giá ban đầu và tiểu cầu thay đổi như mong đợi sau điều trị các tình trạng phản ứng.
Nên chuyển tới chuyên khoa huyết học nếu:
- Số lượng tiểu cầu không trở về như mong đợi sau theo dõi và / hoặc điều trị nguyên nhân phản ứng gây tăng tiểu cầu
- Đánh giá ban đầu không xác định được nguyên nhân.
- Chẩn đoán MPN hoặc rối loạn huyết học nguyên phát khác được phát hiện bằng xét nghiệm phân tử hoặc nghi ngờ.
- Tiền sử gia đình bị tăng tiểu cầu không rõ nguyên nhân
- Hầu hết bệnh nhân tăng tiểu cầu không cần xét nghiệm tủy xương, nhưng những người có thể cần kiểm tra tủy xương bao gồm:
+ ET, PV, PMF hoặc CML được xác định bằng xét nghiệm phân tử và / hoặc di truyền tế bào.
+ Các đặc điểm bạch cầu cho thấy PMF hoặc rối loạn thâm nhiễm tủy xương khác.
5. Điều trị chứng tăng tiểu cầu
Việc điều trị tăng tiểu cầu, các triệu chứng liên quan và các biến chứng phụ thuộc vào nguyên nhân và mức độ, chu kỳ tăng tiểu cầu, như sau:
5.1 Tăng tiểu cầu phản ứng
Bệnh nhân không có triệu chứng – Đối với những bệnh nhân được chẩn đoán bằng đánh giá ban đầu và có số lượng tiểu cầu đáp ứng sau điều trị như dự đoán, không cần đánh giá hoặc xử trí thêm.
Tăng tiểu cầu dai dẳng / xấu đi – Đối với những bệnh nhân bị tăng tiểu cầu dai dẳng / xấu đi, hoặc có số lượng tiểu cầu không đáp ứng như dự đoán sau khi đã theo dõi/điều trị tình trạng phản ứng (ví dụ: nhiễm trùng, tình trạng viêm, ung thư), các yếu tố gây tăng tiểu cầu khác nên được xem xét; chuyển đến chuyên khoa huyết học có thể hữu ích.
Xuất huyết – Xử trí chảy máu được hướng dẫn bởi vị trí và mức độ nghiêm trọng của chảy máu, tương tự như với những bệnh nhân khác.
Huyết khối – Huyết khối động mạch hoặc tĩnh mạch được điều trị tùy theo bản chất của biến cố huyết khối, bằng các biện pháp chống đông máu, làm tan huyết khối và / hoặc các can thiệp điều trị khác. Việc điều trị không bị thay đổi dựa trên số lượng tiểu cầu. Chúng tôi khuyên bạn không nên điều trị tăng tiểu cầu phản ứng bằng aspirin , liệu pháp giảm tế bào hoặc gạn tách tiểu cầu, bất kể mức độ tiểu cầu như thế nào vì không có bằng chứng về lợi ích trong điều trị này.
5.2 Tăng tiểu cầu tự phát
Việc điều trị phụ thuộc vào bệnh nền và các triệu chứng hoặc biến chứng liên quan.
Việc kiểm soát số lượng tiểu cầu, các triệu chứng về mạch máu hoặc triệu chứng toàn thân và / hoặc huyết khối được mô tả riêng.
Bệnh nhân tiểu cầu tăng cao (> 1.000.000 / microL) trong bệnh MPN có thể bị chảy máu quá mức do hội chứng von Willebrand mắc phải; chẩn đoán và điều trị hội chứng này được thảo luận riêng.
6. Tóm tắt và kiến nghị
Tăng tiểu cầu được định nghĩa là số lượng tiểu cầu > 450.000 / microL (> 450 x 10 9 / L) ở người lớn và trẻ em.
Nguyên nhân của tăng tiểu cầu bao gồm:
Tăng tiểu cầu phản ứng – Thiếu sắt / mất máu, nhiễm trùng, viêm, sau cắt lách. Tăng tiểu cầu tự phát – Do tăng sinh tủy ác tính (MPN) và các bất thường huyết học ác tính khác, tăng tiểu cầu gia đình.
Đánh giá ban đầu nên tìm cách xác định nguyên nhân gây tăng tiểu cầu và đánh giá kịp thời các tình trạng cấp cứu; Việc xử lý các tình trạng cấp cứu không được trì hoãn chỉ để đánh giá nguyên nhân gây tăng tiểu cầu.
- Tốc độ nhanh chóng của việc đánh giá quyết định dựa vào tình trạng lâm sàng của bệnh nhân (ví dụ, có cấp cứu không), các dấu hiệu đáng lo ngại, và mức độ tăng tiểu cầu.
- Đánh giá ban đầu về tăng tiểu cầu bao gồm lặp lại xét nghiệm công thức máu, xem xét lam máu, khai thác tiền sử và khám lâm sàng, xét nghiệm ferritin huyết thanh, và một số xét nghiệm cận lâm sàng khác.
- Đánh giá ban đầu nên tìm cách xác định những bệnh nhân có nhiều khả năng bị MPN hoặc nguyên nhân tăng tiểu cầu tự phát khác, chẳng hạn như những người bị lách to không rõ nguyên nhân, ban đỏ, ngứa, có các triệu chứng toàn thân, biểu hiện huyết khối không điển hình hoặc tiền sử gia đình bị huyết khối không rõ nguyên nhân. Những bệnh nhân như vậy nên được xét nghiệm phân tử bằng máu ngoại vi để tìm các đột biến liên quan đến MPN (ví dụ, JAK2, CALR, MPL và BCR-ABL1 );
Các xét nghiệm thêm được chỉ định dựa trên nguyên nhân tăng tiểu cầu, các triệu chứng hoặc biến chứng cũng như số lượng tiểu cầu.
- Đối với những bệnh nhân bị tăng tiểu cầu phản ứng (ví dụ như thiếu sắt, nhiễm trùng, viêm nhiễm, phục hồi sau giảm tiểu cầu, viêm khớp dạng thấp) có số lượng tiểu cầu đáp ứng như mong đợi sau theo dõi hoặc can thiệp, không cần xét nghiệm hoặc theo dõi thêm.
- Tăng tiểu cầu phản ứng với số lượng tiểu cầu tăng / dai dẳng không đáp ứng như dự đoán; trong bối cảnh này, các nguyên nhân khác nên được xem xét và chuyển đến chuyên khoa huyết học có thể hữu ích.
- Những bệnh nhân nghi ngờ có MPN, nhưng xét nghiệm phân tử không có kết quả, cần được chuyển đến khoa huyết học để đánh giá.
- Các phát hiện đáng lo ngại trên lam máu (ví dụ như bệnh bạch cầu cấp) nên được chuyển ngay đến khoa huyết học để đánh giá thêm.
- Tiền sử gia đình về tăng tiểu cầu không giải thích được nên được chuyển đến bác sĩ huyết học có chuyên môn về các rối loạn này.
7. Tài liệu tham khảo
1. Teofili L, Larocca LM. Advances in understanding the pathogenesis of familial thrombocythaemia. Br J Haematol 2011; 152:701.
2. Buss DH, Cashell AW, O’Connor ML, et al. Occurrence, etiology, and clinical significance of extreme thrombocytosis: a study of 280 cases. Am J Med 1994; 96:247.
3. Hutchinson CV, Stelfox P, Rees-Unwin KS. Needle-like cryoglobulin crystals presenting as spurious thrombocytosis. Br J Haematol 2006; 135:280.
4. Ballard HS, Sidhu G. Cytoplasmic fragments causing spurious platelet counts in hairy cell leukemia: ultrastructural characterization. Arch Intern Med 1981; 141:942.
5. Berkessy S. [Cytoplasm fragmentation of malignant lymphoma cells]. Folia Haematol Int Mag Klin Morphol Blutforsch 1983; 110:651.
6. Lawrence C, Atac B. Hematologic changes in massive burn injury. Crit Care Med 1992; 20:1284.
7. Uppenkamp M, Makarova E, Petrasch S, Brittinger G. Thrombopoietin serum concentration in patients with reactive and myeloproliferative thrombocytosis. Ann Hematol 1998; 77:217.
8. Wang JC, Chen C, Novetsky AD, et al. Blood thrombopoietin levels in clonal thrombocytosis and reactive thrombocytosis. Am J Med 1998; 104:451.
9. Hou M, Carneskog J, Mellqvist UH, et al. Impact of endogenous thrombopoietin levels on the differential diagnosis of essential thrombocythaemia and reactive thrombocytosis. Eur J Haematol 1998; 61:119.
10. Cerutti A, Custodi P, Duranti M, et al. Thrombopoietin levels in patients with primary and reactive thrombocytosis. Br J Haematol 1997; 99:281.