Tác giả Bác sĩ Đặng Thanh Tuấn
Tóm tắt
Cơ sở
Lợi ích lâm sàng của thủ thuật huy động ở bệnh nhân ARDS đang gây tranh cãi. Một số nghiên cứu trước đây cho thấy những lợi ích có thể có; một nghiên cứu gần đây đã báo cáo rằng thủ thuật huy động và chuẩn độ PEEP thậm chí có thể có hại. Phân tích gộp này được thiết kế để so sánh tiện ích lâm sàng của thủ thuật huy động với thông khí thể tích khí lưu thông thấp ở bệnh nhân người lớn có ARDS.
Phương pháp
Các thử nghiệm ngẫu nhiên có đối chứng so sánh thủ thuật huy động và chiến lược thông khí bảo vệ phổi với phác đồ thông khí chiến lược bảo vệ phổi đơn độc ở bệnh nhân người lớn có ARDS đã được đưa vào phân tích gộp này. PubMed và Cochrane Central Register of Controlled Trials được tìm kiếm từ khi thành lập đến ngày 10 tháng 11 năm 2017 để xác định các thử nghiệm đủ điều kiện tiềm năng. Tỷ lệ rủi ro gộp (RR) và chênh lệch trung bình được chuẩn hóa (SMD) được tính toán cho các biến nhị phân và liên tục tương ứng.
Các kết quả
Dữ liệu của 2480 bệnh nhân từ 7 thử nghiệm ngẫu nhiên có đối chứng đã được đưa vào phân tích gộp và tổng quan hệ thống này. Tỷ lệ tử vong được báo cáo ở lần theo dõi dài nhất có sẵn [RR (KTC 95%) 0,93 (0,80, 1,08); p = 0,33], tử vong ICU [RR (KTC 95%) 0,91 (0,76, 1,10); p = 0,33] và tử vong tại bệnh viện [RR (KTC 95%) 0,95 (0,83, 1,08); p = 0,45] tương tự giữa nhóm huy động và nhóm thông khí bảo vệ phổi tiêu chuẩn. Thời gian nằm viện [SMD (95% CI) 0,00 (- 0,09, 0,10); p = 0,92] và thời gian nằm ICU [SMD (95% CI) 0,05 (- 0,09, 0,19); p = 0,49] cũng tương tự giữa nhóm huy động và nhóm thông khí bảo vệ phổi tiêu chuẩn. Nguy cơ bị chấn thương do áp lực (barotrauma) cũng tương tự.
Kết luận
Sử dụng thủ thuật huy động cùng với các biện pháp can thiệp như chuẩn độ PEEP không cung cấp bất kỳ lợi ích nào về tỷ lệ tử vong, thời gian sử dụng ICU và thời gian nằm viện ở bệnh nhân ARDS.
Cơ sở
Hội chứng suy hô hấp cấp tính (ARDS) là một chứng suy hô hấp có khả năng đe dọa tính mạng, đặc trưng bởi thiếu oxy máu động mạch (PaO2/FiO2 <200), sung huyết phổi và giảm độ giãn nở hô hấp [1] ở bệnh nhân chăm sóc đặc biệt (ICU) [2]. Một nghiên cứu quan sát đa trung tâm quốc tế lớn [3] năm 2016 cho thấy tỷ lệ mắc ARDS cao hơn 10% ở tất cả các bệnh nhân ICU, và trên 23% ở tất cả bệnh nhân cần thở máy. Báo cáo tỷ lệ tử vong ICU không điều chỉnh và tỷ lệ tử vong của bệnh viện trong nghiên cứu đó lần lượt là 35,3 và 40%.
Xẹp phổi do phù nề phế nang hoặc mô kẽ và đông đặc và shunt trong phổi là cơ sở sinh lý quan trọng của giảm oxy máu ở bệnh nhân ARDS [4]. Tăng tính thấm mao mạch phổi từ nhiều loại thương tổn tại phổi và ngoài phổi gây ra phù phổi ở những bệnh nhân này [5]. Xẹp phổi gây ra tổn thương phổi do máy thở gây ra bằng cách giảm số lượng đơn vị phổi có chứa khí chức năng và huy động và mất huy động phế nang nhỏ lặp đi lặp lại làm tăng kéo căng (sheer stress) dẫn đến atelectotrauma [6]. Thủ thuật huy động bao gồm tăng cao áp lực đường thở áp dụng trong thời gian ngắn nhằm huy động phế nang bị xẹp và tăng số lượng đơn vị phế nang tham gia vào thông khí khí lưu thông [7]. Áp lực dương cuối kỳ thở ra (PEEP) giúp giữ cho đơn vị phổi được huy động ‘mở’ và do đó làm giảm xẹp phổi và cải thiện quá trình oxy hóa [8]. Thủ thuật huy động thường được sử dụng cùng với các phương pháp tiếp cận phổi mở khác như PEEP cao. Huy động phế nang cung cấp cải thiện ngắn hạn trong oxy hóa và độ giãn nở phổi; ngược lại, nó có thể liên quan đến barotrauma do tăng áp lực đường hô hấp và làm xấu đi tình trạng huyết động học [6].
Chúng tôi đã thiết kế tổng quan hệ thống và phân tích gộp các thử nghiệm RCT để biết các lợi ích lâm sàng của thủ thuật huy động hoặc cùng với các phương pháp trị liệu khác của phương pháp mở phổi như PEEP hoặc PEEP cao ở bệnh nhân người lớn bị ARDS.
Phương pháp
Phân tích gộp này tuân theo các khuyến nghị của Preferred Reporting Items for Systematic Review and Meta-Analysis Protocols (PRISMA- P) [9]. Một giao thức của phân tích gộp này chưa được đăng ký.
Đủ tiêu chuẩn
Các thử nghiệm ngẫu nhiên có đối chứng tiền cứu được công bố so sánh thủ thuật huy động và chiến lược thông khí bảo vệ phổi với giao thức thông khí chiến lược bảo vệ phổi ở bệnh nhân người lớn có ARDS đã được đưa vào phân tích gộp này. Các thử nghiệm chuẩn độ PEEP được sử dụng sau khi thủ thuật huy động cũng được xem xét để đưa vào phân tích gộp này. Các thử nghiệm của những người không báo cáo dữ liệu tử vong ít nhất là một điểm một lần và nơi mà một chiến lược thông khí bảo vệ phổi đã không được sử dụng đã được coi là được bao gồm trong phân tích gộp này.
Nguồn thông tin
Các cơ sở dữ liệu của Thư viện PubMed và Cochrane (CENTRAL) đã được tìm kiếm cho các thử nghiệm có khả năng đủ điều kiện từ khi thành lập đến ngày 10 tháng 11 năm 2016. Chúng tôi đã không áp dụng bất kỳ hạn chế ngôn ngữ hoặc hạn chế ngày nào trong chiến lược tìm kiếm. Tham khảo các phân tích gộp đã xuất bản trước đó cũng đã được tìm kiếm cho các thử nghiệm đủ điều kiện.
Chiến lược tìm kiếm
Các từ khóa sau được sử dụng để tìm kiếm cơ sở dữ liệu: “ARDS, acute respiratory distress syndrome, acute lung injury, acute hypoxemic respiratory failure, recruitment maneuver, recruitment manoeuvre, lung recruitment, open lung” Chi tiết về chiến lược tìm kiếm PubMed đã được cung cấp trong tập tin bổ sung 1.
Lựa chọn nghiên cứu
Hai tác giả (SM và KDS) đã tìm kiếm độc lập tiêu đề và tóm tắt các bài báo có khả năng đủ điều kiện. Cuối cùng, toàn bộ nội dung của các bài báo có thể được lấy ra và đánh giá để đủ điều kiện. Bất kỳ tranh chấp nào giữa hai tác giả đều được giải quyết bằng cách thảo luận và tham vấn với một tác giả thứ ba (SB).
Quy trình thu thập dữ liệu
Hai tác giả (SM và SB) đã lấy dữ liệu cần thiết một cách độc lập từ các RCT đủ điều kiện và tất cả dữ liệu ban đầu được lập bảng trong bảng dữ liệu Microsoft Excel TM (Microsoft Corp., Redmond, WA). Một tác giả khác đã kiểm tra chéo các dữ liệu này trước khi phân tích (KDS).
Các mục dữ liệu
Các dữ liệu sau được lấy từ văn bản đầy đủ cho tất cả các nghiên cứu: tác giả đầu tiên, năm xuất bản, quốc gia nơi thực hiện công việc, cỡ mẫu, đặc điểm của bệnh nhân, mục tiêu hô hấp (độ bão hòa oxyhemoglobin, oxy động mạch và PaO2/FiO2) của cơ chế huy động (phương pháp ứng dụng, bất kỳ phương thức trị liệu liên quan, thời gian thủ thuật và thời gian, chi tiết điều trị cứu hộ, nếu có), chi tiết về thông khí cơ học và kết cục lâm sàng (báo cáo biến chứng, rối loạn chức năng nội tạng, thời gian nằm viện và ICU, và tử vong ở các thời điểm khác nhau).
Rủi ro thiên vị trong các nghiên cứu riêng lẻ
Hai tác giả (SM và SB) đã độc lập đánh giá chất lượng phương pháp của các nghiên cứu được thu nhận. Các câu hỏi về phương pháp luận sau đây đã được tìm kiếm từ các nghiên cứu theo phương pháp Cochrane: phương pháp ngẫu nhiên, che giấu phân bổ, làm mù người tham gia và nhân viên, làm mù đánh giá kết quả, báo cáo dữ liệu không đầy đủ, báo cáo chọn lọc và bất kỳ sai lệch nào khác. Đối với từng khu vực thiên vị, chúng tôi sẽ chỉ định các thử nghiệm là rủi ro thiên vị thấp, rủi ro sai lệch không rõ ràng hoặc rủi ro thiên vị cao. Nguy cơ thiên vị ở cấp độ nghiên cứu cá nhân sẽ được trình bày bằng đồ thị trong tổng quan.
Tóm tắt các biện pháp và tổng hợp kết quả
Kết quả chính của phân tích gộp này là ‘tử vong ở lần theo dõi dài nhất có sẵn’ ở những bệnh nhân được bao gồm. Kết quả thứ cấp là tỷ lệ tử vong do ICU, tỷ lệ tử vong tại bệnh viện, tỷ lệ barotrauma sau khi ngẫu nhiên, tỷ lệ ảnh hưởng xấu huyết động sau khi ngẫu nhiên và thời gian nằm viện và ở lại ICU.
Đối với các biến liên tục, giá trị trung bình và độ lệch chuẩn (SD) được trích xuất cho cả hai nhóm, chênh lệch trung bình được chuẩn hóa (SMD) được tính toán ở cấp độ nghiên cứu, và chênh lệch trung bình có trọng số được tính toán để gộp kết quả cho tất cả các nghiên cứu. Nếu các giá trị được báo cáo là trung vị và dải ô liên phân vị hoặc tổng phạm vi giá trị, thì giá trị trung bình được ước tính bằng cách sử dụng trung bình và đầu thấp và cao của dải cho các mẫu nhỏ hơn 25; đối với các mẫu lớn hơn 25, chính trung vị đã được sử dụng. Độ lệch chuẩn (SD) được ước tính từ trung vị, và đầu thấp và cao của dải mẫu nhỏ hơn 15, là phạm vi/4 đối với mẫu từ 15 đến 70, và phạm vi/6 đối với mẫu trên 70. Nếu chỉ có một dải tứ phân vị có sẵn, SD được ước tính là phạm vi tứ phân vị/1,35 [10].
Đối với các kết quả nhị phân, chúng tôi tính toán như sau: [1] tỷ lệ rủi ro (RR) cho mỗi thử nghiệm; [2] RR gộp lại sử dụng phương pháp nghịch đảo phương sai; [3] số cần điều trị (NNT) nơi có ý nghĩa thống kê, nghĩa là số bệnh nhân phải được điều trị cho một bệnh nhân để được hưởng lợi từ can thiệp. NNT được tính toán từ OR trong phần mềm trực tuyến Rx Visual (Visual Rx phiên bản 3.0, Tiến sĩ Chris Cates, http://www.nntonline.net/visualrx/). Tất cả các biến thống kê được tính toán với khoảng tin cậy 95% (KTC 95%). Q-test được sử dụng để phân tích tính không đồng nhất của các thử nghiệm. Xem xét tính không đồng nhất lâm sàng có thể do thiết kế nghiên cứu và dân số bệnh nhân, chúng tôi đã sử dụng một mô hình hiệu ứng ngẫu nhiên cho tất cả các phân tích gộp. Phân tích gộp được thực hiện trong phần mềm RevMan (Trình quản lý đánh giá (RevMan) [Chương trình máy tính]. Phiên bản 5.3. Copenhagen: Trung tâm Cochrane Bắc Âu, Cộng tác Cochrane, 2014). Xu hướng xuất bản được đánh giá bằng cách kiểm tra trực quan âm mưu của kênh. Một hồi quy meta được lên kế hoạch bằng lệnh metareg trong STATA phiên bản 13.0 (STATA SE 13.0, Stata Corp, College Station, TX, USA) trong trường hợp có hơn 10 thử nghiệm được tìm thấy cho bất kỳ kết quả nào.
Các kết quả
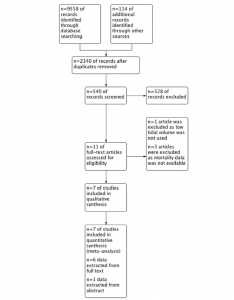
Việc tìm kiếm cơ sở dữ liệu ban đầu đã tiết lộ 9558 bài báo và tìm kiếm các nguồn khác đã tiết lộ 114 bài viết khác. Sau khi loại bỏ trùng lặp, 540 bài báo đã được đánh giá và 12 bài báo đã được sàng lọc từ tiêu đề và tóm tắt để xác định các thử nghiệm có khả năng đủ điều kiện. Cuối cùng, dữ liệu của 2480 bệnh nhân từ 7 thử nghiệm ngẫu nhiên có đối chứng từ toàn văn đã xuất bản [11-16] và tóm tắt [17] đã được đưa vào phân tích tổng hợp và tổng quan hệ thống này. Biểu đồ dòng cho thấy các giai đoạn tìm kiếm cơ sở dữ liệu và lựa chọn nghiên cứu đã được đưa ra trong Hình 1. Một RCT [18] bị loại trừ khi thông khí bảo vệ phổi không được sử dụng trong nhóm chứng và ba thử nghiệm [19-21] họ không báo cáo dữ liệu tử vong. Nguy cơ thiên vị trong các nghiên cứu cá nhân đã được báo cáo trong hình 2. Đặc điểm của các nghiên cứu cá nhân đã được báo cáo trong Bảng 1.
Tử vong
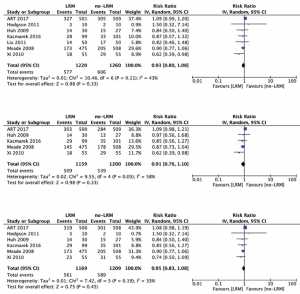
Tỷ lệ tử vong được báo cáo ở lần theo dõi dài nhất có sẵn [RR (KTC 95%) 0,93 (0,80, 1,08); p = 0,33; I² = 43%; n = 2480], tử vong ICU [RR (KTC 95%) 0,91 (0,76, 1,10); p = 0,33; I² = 58%; n = 2359] và tử vong tại bệnh viện [RR (KTC 95%) 0,95 (0,83, 1,08); p = 0,45, I² = 33%; n = 2378] tương tự giữa nhóm thủ thuật huy động và nhóm thông khí bảo vệ phổi tiêu chuẩn. Một forest plot về tỷ lệ chênh lệch tỷ lệ tử vong tại các thời điểm khác nhau ở cấp độ nghiên cứu cá nhân và mức phân tích gộp đã được cung cấp trong Hình 3. Kiểm tra trực quan funnel plot cho xu hướng công bố cho thấy các thử nghiệm nằm gần đỉnh của tam giác tùy ý; do đó, khả năng thiên vị xuất bản không thể bị loại trừ ở đây. Kết quả tương tự thu được khi thử nghiệm bởi Xi et al. [16] bị loại trừ khi chuẩn độ PEEP không được sử dụng cùng với việc thủ thuật huy động trong nghiên cứu đó.
Thời gian lưu trú
Thời gian nằm viện [SMD (95% CI) 0,00 (- 0,09, 0,10); p = 0,92, I² = 11%; n = 2323] và thời gian ICU giữ [SMD (95% CI) 0,05 (- 0,09, 0,19); p = 0,49, I² = 47%; n = 2380] tương tự giữa nhóm thủ thuật huy động và nhóm thông khí bảo vệ phổi tiêu chuẩn. Một forest plot cho SMD trong thời gian lưu trú tại ICU và thời gian nằm viện ở mức độ nghiên cứu cá nhân và mức phân tích gộp đã được đưa ra trong Hình 4. Kết quả tương tự thu được ngay cả sau khi loại trừ thử nghiệm của Xi et al. [16].

Biến chứng
Chỉ có bốn thử nghiệm báo cáo tỷ lệ chấn thương do barotrauma do thủ thuật huy động, và nó được phát hiện tương tự với nhóm thông khí bảo vệ phổi tiêu chuẩn [RR (95% CI) 1,27 (0,68, 2,36); p = 0,45, I² = 57%, n = 2350].
Thảo luận
Kết quả chính của phân tích gộp và tổng quan hệ thống này là việc thủ thuật huy động không cung cấp bất kỳ lợi ích tử vong nào cũng như không giảm thời gian nằm viện và ICU ở bệnh nhân người lớn bị ARDS. Kết quả của phân tích gộp này mâu thuẫn với lợi ích tử vong được báo cáo của việc thủ thuật huy động của Goligher et al. [6] trong một phân tích tổng hợp các thử nghiệm ngẫu nhiên có đối chứng bao gồm 1423 bệnh nhân từ 6 thử nghiệm. Tuy nhiên, các tác giả không bao gồm một thử nghiệm lớn gần đây [11], và mặt khác, họ bao gồm một thử nghiệm khác, không sử dụng chiến lược thông khí bảo vệ phổi trong nhóm chứng [18]. Trong ánh sáng của kiến thức lâm sàng hiện tại, chúng tôi tin rằng chiến lược thông khí bảo vệ phổi là một phần không thể thiếu trong việc quản lý và nghiên cứu ARDS những người không sử dụng nó có nguy cơ sai lệch đáng kể.
Một tổng quan hệ thống cơ sở dữ liệu Cochrane khác [22] đã báo cáo sự giảm tỷ lệ chết ICU từ một phân tích gộp dữ liệu của 1370 bệnh nhân từ 5 thử nghiệm. Tuy nhiên, các tác giả đã không báo cáo giảm tỷ lệ tử vong ở bất kỳ thời điểm nào khác. Các tác giả của bài đánh giá đó đã đánh giá chất lượng bằng chứng là “thấp” vì 4 thử nghiệm được đưa vào sử dụng nhiều biện pháp can thiệp cùng với việc thủ thuật huy động. Mặc dù các can thiệp can thiệp như chuẩn độ PEEP hoặc PEEP cao, được sử dụng trong các thử nghiệm khác nhau có khả năng gây trở ngại cho kết cục lâm sàng; từ quan điểm sinh lý, các can thiệp đồng để giữ cho phế nang được huy động ‘mở’ là một phần không thể tách rời của phương pháp này. PEEP áp dụng sau khi thủ thuật huy động dự kiến sẽ giảm sheer stress tạo ra giao diện phế nang bị xẹp và mở từ việc huy động lặp đi lặp lại và mất huy động [23]. PEEP cao hơn với chiến lược thông khí bảo vệ phổi có thể có lợi ở bệnh nhân ARDS [24].
Các nghiên cứu quan sát đã tìm thấy lợi ích của việc thủ thuật huy động ở bệnh nhân ARDS về oxy hóa và độ giãn nở phổi [25, 26]. Một PEEP tối ưu và thủ thuật thở dài (sigh) cũng làm tăng hiệu quả của thủ thuật huy động ở bệnh nhân ARDS [27]. Toth et al. trong năm 2007 cho rằng cải thiện oxy hóa sau khi thủ thuật huy động và PEEP là do giảm chủ yếu trong xẹp phổi hơn là giảm nước ngoài mạch máu phổi [28]. Tuy nhiên, sự thành công của thủ thuật huy động có thể phụ thuộc vào số lượng mô phổi có sẵn để huy động và có thể thay đổi giữa bệnh nhân và bệnh nhân. Trong ARDS sớm, có thể huy động phổi và cải thiện sự giảm oxy máu trong hầu hết các bệnh nhân [7]. Thành công của việc huy động PEEP gây ra cũng có thể phụ thuộc vào sự phân bố của vùng và các đặc điểm của sự xẹp phổi và nó có thể lớn hơn trong trường hợp xẹp phổi ở các thùy dưới [29].
Trong phân tích gộp này, chúng tôi nhận thấy rằng thủ thuật huy động được sử dụng cùng với hoặc không có chuẩn độ PEEP không cung cấp bất kỳ lợi ích tử vong nào tại bất kỳ thời điểm nào. Kết quả của chúng tôi về cơ bản vẫn tương tự ngay cả khi thử nghiệm của Xi et al. [16] bị loại trừ, vì họ không sử dụng bất kỳ sự can thiệp nào cùng với việc thủ thuật huy động. Tuy nhiên, Xi et al. báo cáo giảm tỷ lệ tử vong do ICU nhưng không ở mức tử vong của bệnh viện với việc sử dụng độc lập thủ thuật huy động. Những phát hiện này cho thấy rằng thủ thuật huy động mà không cần chuẩn độ PEEP có thể có một số tác dụng có lợi ở bệnh nhân ARDS.

Hạn chế
Phân tích gộp của chúng tôi có một số hạn chế. Chúng tôi đã tìm thấy số lượng thống kê không đồng nhất đáng kể nhất trong tất cả các phân tích có thể do sự không đồng nhất trong lựa chọn của bệnh nhân và trong các phương pháp ứng dụng thủ thuật huy động trong các nghiên cứu. Vì số lượng các thử nghiệm được thu nhận nhỏ trong phân tích gộp của chúng tôi, nên không thể phân tích hồi quy gộp. Việc kiểm tra bằng mắt của funnel plot cũng gợi ý rằng các thành kiến xuất bản cũng có thể có mặt.
Kết luận
Thủ thuật huy động cùng với các biện pháp can thiệp như chuẩn độ PEEP không mang lại bất kỳ lợi ích nào về tỷ lệ tử vong, thời gian sử dụng ICU và thời gian nằm viện. Các nghiên cứu sâu hơn được yêu cầu để biết các lợi ích lâm sàng của thủ thuật huy động mà không cần chuẩn độ PEEP ở bệnh nhân ARDS.





