Tác giả: Bác sĩ Đặng Thanh Tuấn
Tóm tắt
Thở máy là phương pháp điều trị thông thường tại (NICU). Mục đích của chúng tôi là cung cấp hướng dẫn thực hành lâm sàng cho thông khí cơ học thông thường của trẻ sơ sinh, sử dụng bằng chứng khoa học sẵn có tốt nhất. Các hướng dẫn này nhằm giúp bác sĩ lâm sàng trong việc xử trí trẻ sơ sinh thở máy; nó không nên thay thế phán đoán lâm sàng.
Mở đầu
Thở máy là một trong những phương pháp điều trị phổ biến nhất ở NICU và có liên quan đến tình trạng bệnh tật và tử vong gia tăng. Xử trí trẻ sơ sinh thở máy vẫn còn phụ thuộc phần lớn vào sở thích cá nhân. Thở máy là một lĩnh vực phức tạp và chuyên môn cao, phức tạp hơn do có nhiều phương thức, kỹ thuật và thiết bị khác nhau. Do thiếu bằng chứng khoa học rõ ràng cho nhiều khía cạnh của thông khí cơ học ở trẻ non tháng, việc đạt được sự đồng thuận có thể không dễ dàng [1].
Sự phát triển và thực hiện các quy trình thông khí cơ học được hỗ trợ tốt trong y văn ở người lớn và đã được đề nghị bởi American College of Chest Physician and the American College of Critical Care Medicine. Ở trẻ sơ sinh, chỉ có một vài nghiên cứu hồi cứu đơn lẻ đánh giá tác động của một quy trình thông khí vào kết quả hô hấp của trẻ non tháng sinh ra với trọng lượng khi sinh <1250g [3]. Trong trung tâm đó, việc thực hiện các quy trình điều trị hỗ trợ hô hấp mang lại hiệu quả rút nội khí quản sớm, giảm tỷ lệ đặt lại nội khí quản và thời gian thở máy ngắn hơn mà không báo cáo tác dụng phụ.
Đối tượng
- Cung cấp hướng dẫn thực hành lâm sàng cho thông khí cơ học thông thường của trẻ sơ sinh, sử dụng bằng chứng khoa học sẵn có tốt nhất
- Để giải quyết vấn đề gây tranh cãi liên quan đến thông khí cơ học.
Phạm vi của Guidelines
- Các hướng dẫn này đề cập đến thông khí cơ học thông thường của trẻ sơ sinh đối với các quá trình bệnh khác nhau ở trẻ non tháng và đủ tháng
- Các hình thức thông khí khác như thông khí tần số cao và thông khí không xâm lấn sẽ được đề cập trong hướng dẫn thực hành lâm sàng khác
- Việc chăm sóc tại phòng sinh được hướng dẫn lâm sàng khác
- Các hướng dẫn nhằm giúp bác sĩ lâm sàng trong việc xử trí trẻ sơ sinh thông khí; nó không nên thay thế phán đoán lâm sàng
- Các hướng dẫn không chứng thực việc sử dụng bất kỳ thiết bị thương mại hoặc bất kỳ loại máy thở đặc biệt nào.
Danh sách chữ viết tắt
Các từ sau được sử dụng trong Guidelines:
- PIP: Peak inspiratory pressure (Áp lực đỉnh hít vào)
- PEEP: Positive end-expiratory pressure (Áp lực dương cuối kỳ thở ra)
- MAP: Mean airway pressure (Áp lực trung bình đường thở)
- VT: Tidal volume (Thể tích khí lưu thông)
- RR: Respiratory rate (Tần số thở)
- Ti: Inspiratory times (Thời gian hít vào)
- Te: Expiratory time (Thời gian thở ra)
- AC: Assist-control mode (Phương thức thở hỗ trợ – kiểm soát)
- IMV: Intermittent mandatory ventilation (Thông khí bắt buộc ngắt quãng)
- SIMV: Synchronized intermittent mandatory ventilation (Thông khí bắt buộc ngắt quãng đồng bộ)
- PLV: Pressure-limited ventilation (Thông khí giới hạn áp lực)
- PC: Pressure control mode (Phương thức kiểm soát áp lực)
- PS: Pressure support mode (Phương thức hỗ trợ áp lực)
- VTV: Volume-targeted ventilation (Thông khí mục tiêu thể tích)
- VC: Volume control mode (Thông khí kiểm soát thể tích)
- VG: Volume guarantee mode (Phương thức đảm bảo thể tích)
- PRVC: Pressure-regulated volume control mode (Phương thức kiểm soát thể tích điều khiển áp lực)
- ETT: Endotracheal tube (ống nội khí quản)
- RDS: Respiratory distress syndrome (Hội chứng suy hô hấp sơ sinh)
- PPHN: Persistent pulmonary hypertension of the newborn (Cao áp phổi tồn tại ở trẻ sơ sinh)
Chọn lựa phương thức thông khí đồng bộ cơ bản
Ba phương thức thở đồng bộ cơ bản là hỗ trợ/kiểm soát (AC), hỗ trợ áp suất (PSV), hoặc thông khí bắt buộc ngắt quãng đồng bộ (SIMV).
AC so với SIMV cho thể tích khí lưu thông cao hơn, giảm công thở, và cai máy thở nhanh hơn. PSV cung cấp sự đồng bộ hóa hoàn chỉnh hơn bởi vì có chu kỳ theo lưu lượng, do đó tránh được ngưng thì hít vào, nhưng có thể dẫn đến thời gian hít vào (Ti) ngắn và tần số hô hấp nhanh ở trẻ sơ sinh rất nhẹ cân trong những ngày đầu của cuộc đời khi hằng số thời gian rất ngắn. Bởi vì Ti ngắn dẫn đến áp lực đường thở trung bình thấp (MAP) nên phải sử dụng PEEP với PSV để tránh xẹp phổi. [1]
Trong quá trình cai máy ở chế độ AC, giảm tần số thở không ảnh hưởng đến thông khí phút nếu nhịp thở của trẻ sơ sinh thở trên tần số kiểm soát; tham số cai máy ban đầu là áp lực đỉnh hít vào (PIP) hoặc VT. Tốt hơn là nên chuyển sang chế độ SIMV trong quá trình cai máy hoặc dùng SIMV kết hợp với PSV.
Trong chế độ AC, Ti được cố định; điều này có thể dẫn đến thời gian thở ra rất ngắn khi tần số thở cao, kết quả thở ra không đầy đủ và bẫy khí (auto-PEEP)
Máy thở thể tích và máy thở áp lực
Máy thở kiểm soát thể tích cung cấp thể tích khí lưu thông cố định, không quan tâm áp lực đẩy là bao nhiêu. Ngược lại máy thở kiểm soát áp lực được thiết kế để cung cấp thông khí mỗi nhịp thở cho đến khi đạt được áp lực giới hạn đã được chỉ định của bác sĩ. Kết quả là, VT được cung cấp cho bệnh nhân bằng các máy thở áp lực có thể thay đổi, nhưng áp lực đỉnh đường thở vẫn không đổi [4].
Chọn thông khí mục tiêu thể tích hay thông khí giới hạn áp lực
Thông khí giới hạn áp lực (Pressure-limited ventilation, PLV) trở nên tiêu chuẩn trong hỗ trợ hô hấp trẻ sơ sinh do dễ sử dụng và có khả năng đối phó với hở xung quanh ống nội khí quản. Bất lợi chính của PLV là nguy cơ volutrauma và thông khí quá mức khi độ giãn nở phổi cải thiện thường xảy ra sau sinh do thanh thải dịch phổi, dùng surfactant và các biện pháp tối ưu hóa thể tích phổi. Thông khí kiểm soát thể tích (VC) trên các máy thở thông thường (sơ sinh đến người lớn) điều khiển VT đưa vào đo ở đầu gần của bộ dây máy thở, chứ không phải VT cung cấp cho bệnh nhân. Mất thể tích nén trong bộ dây và máy làm ẩm, và NKQ rò rỉ có thể lên tới 75% hoặc cao hơn, làm cho việc thông khí VC thông thường khó sử dụng hiệu quả ở trẻ sơ sinh nhẹ cân.
Bảo đảm thể tích (VG, Volume guarantee) là một trong số các chế độ thông khí giới hạn áp lực mục tiêu thể tích (volume-targeted pressure-limited ventilation). Chế độ này điều khiển VT cung cấp một cách gián tiếp bằng cách điều chỉnh thời gian hít vào (volume limit) hoặc áp suất hít vào (VG) để nhắm mục tiêu đến mục tiêu VT do người dùng chọn. Trong VG, bộ vi xử lý so sánh VT thở ra từ nhịp thở trước đó với mục tiêu mong muốn và điều chỉnh áp suất làm việc lên hoặc xuống để đạt được mục tiêu VT. Do đó, áp lực hít vào giảm liên tục, theo thời gian thực, chứ không phải là gián đoạn do điều chỉnh theo kết quả khí trong máu.
Điều rất quan trọng là biết rằng thông khí VG không hoạt động bình thường khi có sự rò rỉ ETT đáng kể; trong trường hợp này, phải sử dụng chế độ giới hạn áp lực.
Một đánh giá gần đây của Cochrane đã chứng minh rằng việc sử dụng các phương thức thông khí theo mục tiêu thể tích (VTV volume-targeted ventilation) so với PLV đã làm giảm kết cục kết hợp tử vong hoặc biến chứng loạn sản phế quản phổi, tràn khí màng phổi, ngày thở máy, hạ huyết áp và kết hợp nhuyễn hóa chất trắng quanh não thất (periventricular leukomalacia) hoặc xuất huyết trong não thất (intraventricular hemorrhage) độ 3-4. [5]
Các vấn đề kỹ thuật của Volume-Targeted Ventilation
Với sự có mặt của rò rỉ lớn xung quanh ETT, thì VTV có thể không hoạt động bình thường. Trong trường hợp rò rỉ ống lớn, VT thực tế trong phổi của bệnh nhân có thể (cũng như ở các chế độ thông khí khác) lớn hơn VT được đo ở phía thở ra. VT hít vào và thở ra là khác nhau.
Điều quan trọng là phải hiểu rằng các máy thở khác nhau sử dụng các cơ chế khác nhau để cung cấp thể tích mục tiêu và để bù trừ cho sự rò rỉ.
Bác sĩ lâm sàng nên tham khảo hướng dẫn sử dụng máy thở để hiểu những điều sau:
- VT đo ở đâu? Đo VT tại đầu ETT chính xác hơn so với đo VT tại máy thở (bao gồm cả thể tích bộ dây)
- Máy thở có đo được thể tích khí lưu thông hít vào (VTi) thể tích khí lưu thông thở ra (VTe); trong một số máy thở sử dụng cho sơ sinh, VT được đo ở phía thở ra được lấy làm cơ sở để kiểm soát. Trong nhóm bệnh nhân nhi khoa, VTi được sử dụng.
- Cơ chế để máy thở bù trừ sự rò rỉ là gì? Hầu hết các máy thở hiện đại cung cấp tùy chọn sử dụng một thuật toán để bù rò rỉ. Một số máy thở có thể bù đắp 15% -20% lượng rò rỉ, trong khi một số khác có thể bù đắp tới 50% lượng rò rỉ.
- Thể tích cảm biến lưu lượng được sử dụng là bao nhiêu? Cảm biến lưu lượng tham gia một phần của khoảng chết; cảm biến lưu lượng sơ sinh chuẩn là khoảng 0,9 ml (thường <1,3 ml). Ống NKQ dài cũng góp phần vào khoảng chết; NKQ có thể được cắt ngắn để giảm khoảng chết
- Thang độ nhạy được sử dụng cho cảm biến kích hoạt lưu lượng là gì? Điều này có thể là một thang đo tùy ý từ 1 đến 10. 1 là thiết lập nhạy cảm nhất, tương ứng với kích hoạt lưu lượng ở 0,2 L/phút mà không yêu cầu thể tích tối thiểu, hoặc độ nhạy của trigger có thể là một giá trị đặt trong lít/phút và nhạy cảm nhất là 0.2 L/phút. [6]
Các mode thở trong nhóm Volume-Targeted Ventilation
Volume guarantees ventilation
Phương thức này bao gồm các điều chỉnh tự động cho PIP nhằm duy trì được mức VT đã được đo ở thể tích khí lưu thông thở ra để bù trừ cho những thay đổi trong cơ học phổi và nỗ lực thở tự nhiên. PIP cho hơi thở tiếp theo được điều chỉnh dựa trên sự khác biệt giữa thể tích khí lưu thông thở ra mục tiêu và đo từ nhịp thở trước. Các phép đo VT thở ra gần nhau giúp loại trừ các ảnh hưởng của rò rỉ khí và thể tích nén trong bộ dây thở. [7]
Pressure-regulated volume control (PRVC)
Trong phương thức này, PIP được tự động điều chỉnh để cung cấp một thể tích cài đặt trước ở chế độ A/C. Một nhịp thở chẩn đoán VC được sử dụng để tính toán độ đàn hồi hô hấp. Sau đó, PIP được điều chỉnh theo từng bước dựa trên các phép đo thể tích thu được từ các cảm biến lưu lượng bên trong giai đoạn hít vào của hơi thở trước. Ở trẻ sơ sinh non tháng, PRVC có thể bị giới hạn bởi độ chính xác của thể tích đo được bên trong. Mặc dù các phương pháp bù trừ độ giãn nở của bộ dây máy thở dường như có hiệu quả, chúng chưa được thử nghiệm ở trẻ non tháng. Hơn nữa, phép đo thể tích hít vào có thể quá mức ước tính VT khi có sự rò rỉ xung quanh NKQ. [7]
Targeted tidal volume mode
Trong chế độ thể tích khí lưu thông mục tiêu (targeted tidal volume, TTV), máy thở cung cấp VT đặt trước. Trong TTV, áp lực hít vào và Ti được điều chỉnh để VT mỗi nhịp thở sẽ đạt đến VTe mục tiêu. Trong một số máy thở cũ, mục tiêu không phải là VTe nhưng là VTi, và chênh lệch đáng kể thường xảy ra giữa VTi cài đặt và VTe khi có sự rò rỉ. Trong các máy thở mới hơn, chức năng bù rò rỉ trong phạm vi từ 0% -20% được thêm vào trong chế độ TTV plus. Trong khi có sự rò rỉ, mays thở có thể tăng VTi lên đến 20% để bù trừ sự rò rỉ.
Các cài đặt khuyến cáo trong Volume Guarantee Ventilation
Hạn chế áp lực hít vào ban đầu nên được cài đặt 3-5 cm H2O trên mức ước tính đủ để đạt được một VT bình thường. Nếu không đạt được mục tiêu VT với cài đặt này, giới hạn áp lực sẽ tăng lên cho đến khi VT được tạo ra. Điều quan trọng là đảm bảo rằng NKQ không bị nghẹt, hoặc sâu vào trong phế quản chính hoặc bị tắc nghẽn trên carina. Volutrauma 1 bên và/hoặc biến chứng tràn khí màng phổi có thể là kết quả của đặt nội khí quản vào 1 nhánh phế quản gốc. Giới hạn áp lực sau đó được điều chỉnh để đạt khoảng 20% trên mức so với áp lực làm việc hiện tại và được điều chỉnh theo chu kỳ khi độ giãn nở phổi cải thiện và áp lực làm việc sẽ giảm xuống. Nếu máy thở không thể đạt đến mục tiêu VT với giới hạn áp suất hít vào cài đặt, báo động sẽ xảy ra. Điều này đóng vai trò là một cảnh báo sớm.
Cài đặt khởi đầu của VG như sau:
- VT mục tiêu là 4–6 cc/kg
- Giới hạn áp lực: 20–22 cm H2O đối với sơ sinh thiếu tháng và 25–28 cm H2O đối với sơ sinh lớn hơn.
Chọn lựa PEEP tối ưu
PEEP nên được cài đặt tương ứng với nhu cầu về oxy hiện tại vì tình trạng thiếu oxy máu thường phản ánh sự không phù hợp thông khí/tưới máu do xẹp phổi và thể tích phổi thấp. Do đó, sử dụng một PEEP 5 cm H2O cho tất cả trẻ sơ sinh có hội chứng suy hô hấp (RDS) có thể không phải là tối ưu cho oxy hóa và huy động phổi. [1]
Sử dụng PEEP cao có thể dẫn đến tăng căng phồng phổi, rò rỉ khí, tràn khí màng phổi, làm giảm máu tĩnh mạch trở về tim, cũng như PaCO2 cao hơn (vì VT sẽ thấp hơn). Sử dụng PEEP thấp có thể dẫn đến sự giảm thể tích phổi, xẹp phổi phổi, và tăng nhu cầu đối với FiO2.
Chúng tôi khuyên bạn nên bắt đầu với PEEP từ 5-6 cm H2O. PEEP nên tăng dần lên đến 8 cm H2O nếu FiO2 lớn hơn 0,30 và/hoặc có bằng chứng về thể tích phổi thấp trên X-quang ngực.
Các phương thức mục tiêu áp lực
Các phương thức được nhắm mục tiêu theo áp lực được đặc trưng bằng cách hạn chế áp lực trong quá trình hít vào. Bác sĩ lâm sàng thiết lập áp lực tối đa, và máy thở sẽ không vượt quá mức này. Thể tích khí cung cấp cho trẻ sơ sinh thay đổi theo độ giãn nở của phổi và mức độ đồng bộ giữa trẻ sơ sinh và máy thở. Nếu độ giãn nở thấp, sẽ có ít thể tích được cung cấp hơn độ giãn nở cao. Trong thông khí kiểm soát, VT dao động tùy thuộc vào việc trẻ sơ sinh thở đồng bộ với máy thở hay chống lại máy thở. Có ba phương thức thở theo áp lực: thông khí giới hạn áp lực (PLV), thông khí kiểm soát áp lực (PCV), và thông khí hỗ trợ áp lực (PSV) [Bảng 1].
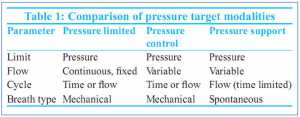
Cả ba đều giới hạn áp lực. Một số thiết bị cho phép cả hai PLV và PCV theo chu kỳ thời gian hoặc chu kỳ lưu lượng. PSV là chu kỳ lưu lượng nhưng giới hạn thời gian. Lưu lượng hít vào trong PLV là liên tục và được cài đặt bởi bác sĩ lâm sàng. Trong cả PCV và PSV, lưu lượng hít vào rất khác nhau và liên quan đến cơ học phổi và nỗ lực của bệnh nhân. Nó tăng tốc nhanh chóng trong thì hít vào, sau đó giảm nhanh chóng, tạo ra một dạng sóng đặc trưng.
Gần đây PCV đã được đưa vào máy thở sơ sinh. Nó khác với PLV chủ yếu theo cách thức quy định lưu lượng. Điều này tạo ra một dạng sóng tăng nhanh sau đó giảm nhanh. Sự gia tăng nhanh chóng của lưu lượng lúc bắt đầu hít vào đã dẫn đến việc gia tăng áp lực của bộ dây máy thở và cung cấp khí cho trẻ sơ sinh giai đoạn đầu hít vào. Theo trực giác, điều này sẽ có lợi trong các trạng thái bệnh tật được đặc trưng bởi sự đồng nhất và sự cần thiết phải có áp suất mở cao hơn, chẳng hạn như RDS. Thay đổi lưu lượng thuận lợi khi sức cản đường thở cao, chẳng hạn như khi sử dụng một ống NKQ nhỏ. Tính tương đối mới của PCV chưa được so sánh đầy đủ với PLV [8].
Như đã thảo luận trước đây, VTV tốt hơn ở trẻ non tháng so với thở máy mục tiêu áp lực (ngoại trừ trường hợp có sự rò rỉ NKQ quá nhiều).
Pressure Support Ventilation
PSV là phương thức thở chính của cai máy thở.
Pressure support (PS) là phương thức thở bệnh nhân khởi động, giới hạn áp lực, chu kỳ lưu lượng, được thiết kế để hỗ trợ cho trẻ sơ sinh có tự thở, áp lực hít vào hỗ trợ có tác dụng khuếch đại (“boost”). PS có thể sử dụng liên kết với các phương thức thở khác, như SIMV, hoặc sử dụng độc lập. [9] Hầu hết PS ở trẻ sơ sinh dùng flow triggered. Điều quan trọng trong PSV, thời gian hít vào (Ti) được quyết định bởi trẻ sơ sinh (không phải máy thở). BS có thể kiểm soát TI tối đa để tránh trường hợp thì hít vào dài quá mức.
Để cài đặt mức PS thích hợp, hãy xem sự chenh lệch giữa PIP và PEEP, thí dụ, PIP là 18, PEEP là 6, khi đó có thể cho PS từ 6 đến 11 cm H2O; đánh giá công thở, khí máu, và X quang ngực để chọn mức PS thích hợp.
Chế độ PS có thể có trị số khác nhau tùy loại máy thở; một số máy thở hiển thị “giá trị thực” của PS trong khi một số máy thở hiển thị giá trị PS là “trên mức PEEP.”
Cài đặt thời gian hít vào
Cài Ti khoảng 3-5 lần hằng số thời gian (time constant) cho phép thì hít vào tương đối hoàn chỉnh. Lựa chọn Ti với AC nên dựa vào hằng số thời gian của trẻ sơ sinh. Trẻ non tháng có RDS có hằng số thời gian rất ngắn và nên được thông khí với Ti từ 0,35 giây trở xuống. Trẻ lớn hơn hoặc những trẻ có sức cản đường thở tăng (ví dụ như bệnh phổi mãn hoặc hít phân su) có hằng số thời gian lâu hơn và cần Ti dài hơn 0,5 giây. PSV là một chế độ chu kỳ lưu lượng dẫn đến việc điều chỉnh tự động Ti có hiệu quả để đáp ứng với cơ chế phổi đang thay đổi của trẻ sơ sinh. PSV được ưa chuộng ở hầu hết trẻ sơ sinh, ngoại trừ những trẻ < 1 kg trong 2-3 ngày đầu tiên khi hằng số thời gian của họ rất ngắn. Trong PSV, Ti tối đa nên được đặt ở khoảng 0,4 giây ở trẻ non tháng, và dài hơn ở trẻ đủ tháng và những trẻ có tăng sức đề kháng đường thở.
Cài đặt tần số thở
Ở chế độ SIMV: Sử dụng tần số cao, đặc biệt là trẻ sơ sinh non tháng có RDS. Trong chế độ A/C hoặc PSV: Sử dụng tần số dự phòng 30-40, do đó, có đủ chỗ cho trẻ sơ sinh kích hoạt máy thở.
Nếu SIMV được sử dụng ở mức thấp, sau đó nên bổ sung PSV để giảm công thở. Cài đặt bổ sung được cung cấp trong phụ lục [Tập tin bổ sung 1].
Mục tiêu khí máu gợi ý Cài đặt ban đầu và mục tiêu khí máu gợi ý trong các bệnh lý thường gặp ở trẻ sơ sinh được trình bài trong [Table 2].
Mục tiêu khí máu gợi ý
Cài đặt ban đầu và mục tiêu khí máu gợi ý trong các bệnh lý thường gặp ở trẻ sơ sinh được trình bài trong [Table 2].

Rút nội khí quản
Điều quan trọng để nhận ra thời điểm rút nội khí quản là thời gian chuyển tiếp quan trọng, và nhiều trẻ sơ sinh có thể gặp phải những vấn đề đáng kể trong quá trình này. Vì vậy, đối với trẻ sơ sinh cực kỳ non tháng, chúng tôi khuyên bạn nên có sự có mặt của các nhân viên cao cấp có kinh nghiệm trong đặt nội khí quản.
Ở trẻ sơ sinh non tháng, nên thử rút NKQ khi đủ các tiêu chuẩn sau:
- FiO2 < 0.35
- PaCO2 < 55 mm Hg
- Tần số thở 15–20
- MAP < 8 cm H2O
- Nỗ lực hô hấp tự nhiên đầy đủ mà không tăng công thở quá mức trên các cài đặt thông khí thông thường
- Methylxanthines đã chuẩn bị.
Tổng kết các khuyến cáo
1. Thông khí cơ học phải được xử trí bởi bác sỹ có tay nghề cao có kinh nghiệm chuyên môn trong việc chăm sóc trẻ sơ sinh
2. Phải tuân thủ các nguyên tắc của chương trình hồi sức sơ sinh liên quan đến thiết bị, kích thước ETT, và sự ổn định bệnh nhân.
3. Bác sỹ lâm sàng nên làm quen với loại máy thở cụ thể được sử dụng trong các đơn vị của họ. Các kiến thức nên bao gồm và không giới hạn các phương thức thông khí và các thuật toán được sử dụng để bù trừ rò rỉ. Cẩm nang thở máy cần được xem xét cẩn thận trước khi dùng.
4. VTV tốt hơn PLV ở trẻ sinh non (khi không có thất thoát qua NKQ quá nhiều)
- 5. VG là phương thức thở được sử dụng ở hầu hết máy thở sơ sinh. Gợi ý cài đặt ban đầu: VT mục tiêu là 4-6 cc/kg
- Giới hạn áp lực: 20–22 cm H2O ở trẻ sơ sinh nhẹ cân và 25–28 cm H2O đối với trẻ lớn hơn
6. Khi có thất thoát qua ống NKQ quá nhiều, nê sử dụng PLV
7. Sử dụng PIP thấp nhất có hiệu quả, để duy trì trao đổi khí đầy đủ và tránh volutrauma
8. PEEP nên cai ban đầu ở 5–6 cm H2O. Nếu FiO2 > 0.30 và/hoặc bằng chứng của thể tích phổi thấp trên X quang, tăng dần PEEP đến 8 cm H2O.
9. Cài đặt Ti ngắn 0.35 giây ở trẻ non tháng. Ti dài hơn (trên 0.5 giây) dùng cho trẻ tăng sức cản đường thở: BPD hoặc hít phân xu.
10. Chiến lược cài đặt ban đầu cho các bệnh lý thường gặp trẻ sơ sinh trong [Table 2].





