Bài viết Thiếu oxy máu nặng: chọn chiến lược nào ? được dịch bởi Bác sĩ Đặng Thanh Tuấn từ bài viết gốc: Severe hypoxemia: which strategy to choose
Tóm tắt
Mở đầu
Hội chứng nguy kịch hô hấp cấp (ARDS) có đặc điểm là phù phổi không do tim gây ra với hình ảnh cản quang 2 bên trên X quang ngực ở phổi và giảm độ giãn nở của phổi, và dấu hiệu của hội chứng là giảm oxy máu cần đến liệu pháp oxy. Thiếu oxy máu trầm trọng (PaO2/FiO2 < 100 mmHg), định nghĩa ARDS nặng, có thể tìm thấy ở 20-30% bệnh nhân và có tỷ lệ tử vong cao nhất. Mặc dù điều trị hỗ trợ tiêu chuẩn vẫn là thông khí cơ học (không xâm lấn và xâm lấn), các liệu pháp bổ trợ có thể có thể được xem xét. Chúng tôi đã tiến hành một cuộc đánh giá lâm sàng cập nhật về các chiến lược có thể có đối với các bệnh nhân ARDS bị giảm oxy máu trầm trọng.
Các kết quả chính
Nói tóm lại, ARDS từ trung bình đến nặng hoặc khi có sự suy cơ quan khác, sự hỗ trợ hô hấp không xâm nhập có nguy cơ cao bị thất bại: trong những trường hợp đó cần phải đánh giá rủi ro/lợi ích của việc bắt đầu thở máy bị chậm trễ. Việc điều chỉnh thông khí cơ học cho từng bệnh nhân là cơ bản để giảm nguy cơ thương tổn phổi do máy thở (VILI): bắt buộc phải áp dụng một thể tích khí lưu thông thấp, trong khi mức độ tối ưu của áp lực dương cuối kỳ thở ra nên được chọn sau khi phân tầng mức độ nghiêm trọng của bệnh, cũng có tính đến khả năng huy động phổi; theo dõi áp lực xuyên phổi hoặc áp lực đẩy đường thở có thể giúp tránh stress phổi. Nhắm vào oxy hóa 88-92% và dung nạp mức tăng CO2 máu vừa phải là một lựa chọn an toàn. Các tác nhân chẹn thần kinh cơ (NMBA) rất hữu ích để duy trì sự đồng bộ bệnh nhân-máy thở trong những giờ đầu tiên; tư thế nằm sấp cải thiện oxy hoá máu trong hầu hết các trường hợp và thúc đẩy sự phân bố thông khí đồng nhất hơn, giảm nguy cơ VILI; cả hai phương pháp điều trị, cũng kết hợp, có liên quan đến việc cải thiện kết cục nếu áp dụng trong giai đoạn cấp tính ở những trường hợp nặng nhất. Việc sử dụng oxy hóa màng ngoài cơ thể (ECMO) trong ARDS nặng đang gia tăng trên toàn thế giới, nhưng do thiếu các thử nghiệm ngẫu nhiên vẫn được xem là một liệu pháp cứu hộ.
Kết luận
Các bệnh nhân ARDS nặng nên nhận được một chiến lược toàn diện về hỗ trợ hô hấp và huyết động nhằm đảm bảo trao đổi khí đầy đủ đồng thời giảm thiểu nguy cơ VILI bằng cách thúc đẩy việc huy động phổi và thiết lập thông khí cơ học bảo vệ. Trong những trường hợp nghiêm trọng nhất, cần xem xét NMBA, tư thế nằm sấp, và ECMO.
Mở đầu
Kể từ lần mô tả đầu tiên, hội chứng nguy kịch hô hấp cấp tính (ARDS) đã được xác định lại nhiều lần để cải thiện tính chính xác của chẩn đoán lâm sàng [1, 2, 3]. Tuy nhiên, độc lập với các định nghĩa đề xuất khác nhau, dấu hiệu của ARDS là giảm ôxy máu cần cung cấp liệu pháp oxy, do shunt trong phổi. Hai ngưỡng cho giảm thiếu oxy máu trầm trọng (PaO2/FiO2 <150 hoặc 100 mmHg) đã được đề xuất; cả hai đều liên quan đến tỷ lệ tử vong cao nhất (lên đến 45%), thời gian thở máy, và nguy cơ thương tổn phổi do thở máy (VILI) [3, 4, 5].
Theo định nghĩa Berlin gần đây, ARDS có đặc điểm là phù nề phổi khi mới khởi phát, gây suy hô hấp nghiêm trọng đòi hỏi thông khí xâm nhập hoặc thông khí không xâm nhập (NIV) [3]. Cổ điển, tăng phù phổi (tức là trọng lượng phổi) và áp lực màng phổi, làm tăng áp lực thủy tĩnh truyền qua phổi, làm giảm thể tích khí phổi và thúc đẩy sự phát triển của các vùng không thông khí (đông đặc hoặc xẹp), chủ yếu ở vùng phổi phụ thuộc nhiều hơn [6].
Sự hiểu biết về sinh lý bệnh ARDS ngày càng tăng qua nhiều năm đã dẫn đến những gợi ý cho việc áp dụng chiến lược thở máy bảo vệ phổi, ngoài việc đảm bảo việc oxy hóa đầy đủ (PaO2 giữa 60 và 80 mmHg) nên giảm thiểu VILI. Thật không may, không có thông khí bảo vệ phổi hoàn toàn “an toàn”, và sự hỗ trợ thở máy phải được cá nhân hóa theo sự cân chỉnh tốt nhất giữa cơ học hô hấp, khả năng huy động, trao đổi khí và huyết động học.
Trong đánh giá lâm sàng này, chúng tôi sẽ đưa ra ý kiến chuyên gia về các liệu pháp hỗ trợ phổi khác nhau và các liệu pháp bổ trợ đã được đề xuất trong khuôn khổ quản lý lâm sàng của ARDS với tình trạng thiếu oxy máu trầm trọng (tức ARDS nặng, với PaO2/FiO2 <100 mmHg).
Thông khí không xâm nhập
Việc sử dụng NIV ở bệnh nhân ARDS, mặc dù nó có thể làm giảm shunt trong phổi và giảm công thở nhưng vẫn gây tranh cãi vì nguy cơ cao bị thất bại và nguy cơ có thể có liên quan đến sự chậm trễ việc bắt đầu thở máy xâm lấn. Hội nghị nhất trí cuối cùng về NIV chỉ ra rằng “các nghiên cứu có kiểm soát lớn hơn là cần thiết để xác định lợi ích tiềm tàng của việc bổ sung NIV vào điều trị chuẩn để tránh đặt ống nội khí quản” [7]. Trong phân tích gộp gần đây, trong đó có 13 nghiên cứu với tổng số 540 bệnh nhân được điều trị với BiPAP (thông khí 2 mức áp lực dương), tỷ lệ đặt nội khí quản dao động từ 30 đến 86% và tỷ lệ tử vong từ 15 đến 71% [8]. Thật không may, phần lớn các nghiên cứu này không được phân nhóm ngẫu nhiên, các nghiên cứu cho thấy sự không đồng nhất lớn, và không ai trong số họ so sánh NIV với thông khí xâm lấn; do đó, không thể đưa ra kết luận chắc chắn. Do nguy cơ bị thất bại nên NIV nên dành cho bệnh nhân ARDS mà không có các triệu chứng của suy cơ quan ngoài phổi và nên được cung cấp tại ICU, nơi mà việc theo dõi chặt chẽ và đặt nội khí quản nhanh chóng luôn luôn có thể xảy ra. Nếu sau vài giờ đầu tiên không có sự cải thiện đáng kể trong trao đổi khí hoặc tần số thở, NIV nên được dừng lại và thông khí cơ học xâm lấn nên được bắt đầu.
Một phương án thay thế cho NIV có thể là áp dụng hệ thống oxy lưu lượng cao qua cannula mũi (HFNC, high-flow nasal cannula), có thể dùng lưu lượng oxy rất cao, được sưởi ấm và làm ẩm cung cấp qua mũi [9]. HFNCs có thể làm tăng thể tích phổi cuối thì thở ra, làm giảm công thở, cải thiện việc thải CO2 và oxy hóa. Ngoài các tác dụng có lợi này và ngược lại với NIV, HFNCs không cần bất kỳ giao diện mũi và mặt nạ nào, làm tăng đáng kể khả năng dung nạp và sử dụng lâu dài. HFNCs, ban đầu được phát triển cho trẻ sơ sinh và trẻ nhũ nhi, đã được đánh giá gần đây ở bệnh nhân người lớn. Trong một nghiên cứu quan sát ở bệnh nhân ARDS (33% và 29% với ARDS nặng và vừa), HFNCs thất bại ở 40% bệnh nhân, những người sau đó được đặt nội khí quản [10]. Những lý do chính cho đặt nội khí quản bao gồm sự xấu đi của thiếu oxy máu và suy giảm huyết động hoặc thần kinh [10]. Tỷ lệ đặt nội khí quản này tương tự với tỷ lệ đặt nội khí quản do Antonelli et al. (46%), người đã thử nghiệm NIV ở bệnh nhân ARDS [11]. Hiện nay, chỉ có một nghiên cứu ngẫu nhiên ở những bệnh nhân suy hô hấp cấp tính không có triệu chứng tim mạch đã đánh giá HFNCs (với lưu lượng khí là 50 L/phút) so với NIV (thiết lập với áp lực để đảm bảo thể tích khí lưu thông từ 7 đến 10 ml/kg và PEEP từ 2 – 10 cmH2O) và nồng độ oxy [12]. Tỷ lệ đặt nội khí quản không khác biệt giữa ba nhóm (từ 38 đến 50%), nhưng tỷ lệ tử vong chăm sóc tích cực thấp hơn đáng kể ở nhóm HFNC. Hiện nay các chỉ định và tiêu chuẩn theo dõi đối với HFNCs ở bệnh nhân ARDS tương tự như các NIV.
PEEP và huy động phế nang
Mặc dù PEEP và huy động phổi thường được xem là riêng biệt trong các phác đồ bảo vệ phổi, chúng có liên quan chặt chẽ. Theo một mô hình vật lý, để huy động phổi (tức là phồng các vùng phổi bị xẹp) và để giữ cho những vùng này mở ra, chúng ta phải vượt qua áp lực chồng lên khối phổi và thành ngực [13]. Để huy động phổi, một số loại thủ thuật huy động (RMs, recruitment maneuvers) đã được đề xuất: thở dài (sigh), trong đó lượng khí lưu thông cao hơn được cung cấp liên tục trong quá trình thông khí; bơm căng giữ (sustained inflation), gây ra bởi một tăng áp lực đường thở tĩnh áp dụng trong 20-40 giây; và thở dài kéo dài (extended sigh), trong đó áp dụng tăng PEEP từng bậc [14]. Mục đích chính là tái huy động các đơn vị phổi “bị đóng kín” bằng cách áp dụng áp lực phổi cao trong một khoảng thời gian thích hợp. Ở đa số bệnh nhân, RM có thể cải thiện oxy hóa trong một khoảng thời gian nhất định mà không có tác dụng phụ lớn [14]; tuy nhiên, riêng các RM không liên quan đến việc giảm tỷ lệ tử vong [15].
Trong suốt nhiều thập kỷ, “triết học” của PEEP đã thay đổi đáng kể. Từ một công cụ đơn giản được sử dụng để tăng cường oxy hóa vào giai đoạn đầu của quá trình thông khí cơ học, trong những năm gần đây, PEEP đã có vai trò chính trong khuôn khổ chiến lược bảo vệ phổi, tránh việc mở và đóng phế nang theo chu kỳ hô hấp và giảm sự không đồng nhất của phổi [4, 16, 17, 18]. Do thể tích phù phổi khác nhau, tổng khả năng huy động phổi (ước lượng bằng chụp CT phổi) được tìm thấy trong khoảng từ 0 đến 70% trọng lượng phổi [19] (Hình 1). Hiện nay, mặc dù CT phổi đòi hỏi vận chuyển bệnh nhân bên ngoài ICU và sử dụng tia X, nhưng nó vẫn là tiêu chuẩn vàng để tính toán khả năng huy động phổi [20, 21]. Việc sử dụng một thang đo thị giác (visual scale) để ước lượng việc huy động phổi và việc áp dụng một phương pháp liều thấp để chụp CT scan đã cho thấy kết quả đầy hứa hẹn [22, 23]. Ngoài ra, một nghiên cứu quan sát gần đây cho thấy CT scan, độc lập với ước tính huy động phổi, góp phần chẩn đoán ở 53% bệnh nhân và gây ra sự thay đổi điều trị trong 54% trường hợp [24]. Thay vào đó, siêu âm phổi cho thấy độ chính xác đáng tin cậy trong ước tính khả năng huy động phổi nhưng cần phải nghiên cứu thêm để khẳng định việc sử dụng nó [25].
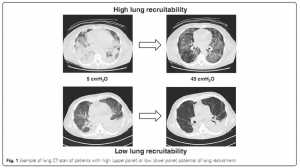
Mặc dù một số nghiên cứu thực nghiệm và nghiên cứu quan sát thấy một hiệu quả có lợi đối với việc sử dụng PEEP cao hơn trong ARDS [19, 26, 27], ba thử nghiệm ngẫu nhiên gần đây nhất (ALVEOLI, ExPress, và LOV) không cho thấy bất kỳ sự khác biệt nào giữa kết quả chiến lược thở máy PEEP thấp và PEEP cao [28, 29, 30]. Tuy nhiên, khi kết hợp các dữ liệu này chỉ xem xét nhóm nhỏ bệnh nhân nặng nhất (PaO2/FiO2 < 200 mmHg), việc sử dụng PEEP cao làm giảm đáng kể tử vong [31, 32]. Điều này cho thấy mức độ nghiêm trọng (và lượng phù phổi càng cao), sẽ thấy hiệu quả tốt hơn của PEEP trong việc giảm VILI. Điều này cũng đã được khẳng định trong một nghiên cứu quan sát, trong đó mức PEEP cao làm giảm đáng kể hiệu quả mở và cửa chỉ ở những bệnh nhân có khả năng huy động cao hơn [16]. Tuy nhiên, mối quan hệ giữa phù phổi/khối phổi (lung edema/mass) và khả năng huy động đã được Cressoni và cộng sự đặt câu hỏi. [13] Người đã phát hiện ra rằng mức PEEP cần thiết để giữ cho phổi mở độc lập với khả năng huy động phổi tổng thể. Những kết quả này cho thấy khả năng huy động phụ thuộc vào tính chất của phù, thời điểm bắt đầu, và sự phân bố của bệnh trong nhu mô phổi.
Một số cách tiếp cận đã được đề xuất để điều chỉnh PEEP cho từng bệnh nhân. Cách tiếp cận phổ biến nhất là đánh giá PEEP theo mục tiêu oxy hoá/độ bão hòa dựa trên bảng PEEP/FiO2 [30]. Một phương pháp khác dựa trên cơ học hô hấp là làm tăng PEEP bằng cách duy trì thể tích khí lưu thông hằng định, không vượt qua giới hạn an toàn của áp lực đường thở (26-28 cmH2O) [28] hoặc, sau khi RM, giảm PEEP cho đến khi giảm compliance xuất hiện [33, 34].
Mặc dù có những điều không chắc chắn về áp lực thực quản tuyệt đối cuối thì thở ra (end-expiratory absolute esophageal pressure) là sự ước tính đáng tin cậy của áp lực màng phổi [35], Talmor et al. [36] cho thấy sự oxy hóa và compliance phổi tốt hơn khi PEEP được cài đặt theo áp lực xuyên phổi cuối thì thở ra (end-expiratory transpulmonary pressure) giữa 0 và 10 cmH2O (phương pháp tuyệt đối). Thay thế cho giá trị tuyệt đối, sự thay đổi áp lực thực quản do PEEP và thể tích khí lưu thông (phương pháp đàn hồi) đã được sử dụng để tính áp lực xuyên phổi cuối thì thở ra toàn phần (total end-inspiratory transpulmonary pressure), như một dấu hiệu tốt hơn của stress phổi so với áp lực thở máy hít vào đỉnh khi có mặt thay đổi trong độ đàn hồi của thành ngực [37]. Bằng cách tính toán áp lực xuyên phổi cuối thì hít vào so sánh với áp lực đường thở, Grasso và cộng sự [38] cho thấy rằng có thể tăng PEEP, cải thiện oxy hóa và tránh được oxy hóa màng ngoài cơ thể (ECMO) mà không vượt qua stress phổi. Tuy nhiên, khi hai phương pháp (tuyệt đối và elastance) được so sánh, kết quả PEEP đã khác nhau đáng kể và hơn nữa PEEP được đề nghị thay đổi đã được theo hướng ngược lại lên đến 30% bệnh nhân [39].
Gần đây, nhóm của chúng tôi so sánh các phương pháp đã được công bố trước đây để chọn PEEP (dựa trên trao đổi khí, cơ học hô hấp, và áp lực xuyên phổi) với khả năng huy động phổi và mức độ nghiêm trọng của bệnh [40]. Phương pháp dựa trên trao đổi khí (tức là bảng FiO2/PEEP của nghiên cứu LOV [30]) là phương pháp duy nhất cung cấp mức PEEP theo mức độ nghiêm trọng của bệnh; ngược lại, các phương pháp khác đề nghị mức PEEP tương tự không liên quan đến mức độ nghiêm trọng hoặc khả năng huy động phổi [40]. Thật thú vị, bệnh nhân béo phì với ARDS thể hiện thể tích khí phổi thấp hơn đáng kể nhưng khả năng huy động phổi và độ đàn hồi ngực tương tự so với các bệnh nhân cân nặng bình thường [41].
Dựa vào các số liệu sẵn có, rõ ràng là “PEEP hoàn hảo” – có thể đồng thời cung cấp sự oxy hóa tốt nhất, compliance phổi và giảm VILI – không tồn tại. Do đó, chúng tôi đề nghị thực hiện, trong giai đoạn cấp tính, phân tầng bệnh nhân theo mức độ nghiêm trọng của ARDS trước bất kỳ lựa chọn PEEP nào. Điều này có thể được thực hiện dễ dàng bằng cách cho bệnh nhân thông khí với oxy tinh khiết ở PEEP 5 cmH2O [5]. Trong trường hợp ARDS nặng, khả năng huy động phổi nên được đánh giá bằng CT phổi hoặc siêu âm phổi, và mức PEEP cao (tức là > 15 cmH2O) theo bảng PEEP/FiO2 của nghiên cứu LOV [30]. Ngược lại, ARDS nhẹ đến trung bình có thể áp dụng mức PEEP thấp (< 10 cmH2O) một cách an toàn.
Cải thiện oxy hóa có thể là do hiệu quả huyết động (giảm cung lượng tim và shunt phải sang trái) mà không ảnh hưởng đến huy động phổi. Do đó, trước bất kỳ thử nghiệm PEEP nào, bệnh nhân cần có sự ổn định huyết động, và bất kỳ thay đổi nào trong huyết động học trong quá trình thử nghiệm cần được đánh giá. Ngoài ra, để tránh stress phổi, cần đo áp lực xuyên phổi trong khi đồng thời đo PEEP và thể tích khí lưu thông.
Tidal volume
Một trong những yếu tố quyết định chính của VILI là sự tạo ra stress (căng thẳng) và strain (biến dạng), điều này phụ thuộc vào độ lớn của thể tích khí lưu thông và thể tích phổi nghỉ [42]. Việc giảm thể tích khí lưu thông và/hoặc tăng thể tích phổi nghỉ thì sẽ có kết quả tạo ra stress/strain thấp hơn, liên quan đến tổn thương phổi không phụ thuộc vào hypercapnia [37, 43]. Trên cơ sở những phát hiện này, một nghiên cứu chuyên sâu (thử nghiệm ARMA) cho thấy giảm 22% tỷ lệ tử vong khi sử dụng thể tích khí lưu thông 6 ml/kg trọng lượng cơ thể lý tưởng so với 12 ml/kg [44]. Một phân tích meta-analysis Cochrane Collaboration gần đây cho thấy các thử nghiệm đối chứng ngẫu nhiên so sánh việc sử dụng thể tích khí lưu thông thấp hơn hoặc áp lực đường thở thấp hơn (áp lực cao nguyên ≤ 30 cmH2O) với thông khí sử dụng thể tích khí lưu thông cao hơn rõ ràng cho thấy tử vong ở ngày 28 là giảm đáng kể thông khí bảo vệ phổi [45]. Các tác giả đã kết luận rằng việc thông khí với thể tích khí lưu thông thấp trở thành một phương pháp điều trị chiến lược thường quy cho ARDS, ngăn cản các nhà điều tra thực hiện các thử nghiệm bổ sung. Tuy nhiên, mặc dù gần hai thập kỉ kể từ khi công bố nghiên cứu ARMA, thể tích khí lưu thông thấp vẫn không được sử dụng thường xuyên, mặc dù nó cũng đã được chứng minh rằng chiến lược này là an toàn lâm sàng mà không cần tăng liều thuốc an thần hoặc các thuốc chẹn thần kinh cơ [47, 48].
Thường lượng khí lưu thông được lựa chọn theo trọng lượng cơ thể lý tưởng; Tuy nhiên, trọng lượng cơ lý tưởng tương quan kém với thể tích phổi nghỉ, và một thể tích khí lưu thông tương tự có thể tạo ra stress/strain phổi khác nhau ở những bệnh nhân khác nhau có cùng đặc điểm nhân trắc [37]. Gần đây, việc sử dụng áp lực đẩy đường thở đã được đề xuất để cá thể hóa tốt hơn thể tích khí lưu thông [49]. Áp lực đẩy đường thở, được đo bằng tỷ số giữa thể tích khí lưu thông và compliance của hệ thống hô hấp, nên phản ánh tốt hơn stress/strain của phổi vì compliance của hệ hô hấp liên quan đến thể tích khí phổi có thông khí [50, 51]. Gần đây, Amato et al. [49] cho thấy áp lực đẩy đường thở, với sự kết hợp khác nhau của thể tích khí lưu thông và mức PEEP, là yếu tố mạnh nhất liên quan đến kết cục ở bệnh nhân ARDS. Áp lực đẩy đường thở có thể là một công cụ hữu ích để xác định bệnh nhân có nguy cơ bị VILI.
Các phương thức thông khí cơ học
Hiện tại, hai chế độ thông khí cơ học được sử dụng phổ biến nhất là thông khí kiểm soát áp lực (PCV) và thông khí kiểm soát thể tích (VCV). Với PCV, thể tích thay đổi theo sự thay đổi đặc điểm của hệ hô hấp, và lưu lượng hít vào giảm; trong VCV thể tích cung cấp không thay đổi, trong khi áp lực đường thở thay đổi và lưu lượng hít vào hằng định. Đã có giả thuyết cho rằng PCV có thể mang lại lợi ích cao hơn trong việc giảm VILI, do lưu lượng hí vào giảm và sự thay đổi thể tích khí lưu thông theo bệnh của bệnh nhân. Để đánh giá bất kỳ lợi thế có thể có của PCV so với VCV, Chacko et al. [52] đã thực hiện một tổng quan có hệ thống và phân tích gộp mà không thấy bất kỳ sự khác biệt nào về tỷ lệ tử vong hoặc nguy cơ barotrauma giữa hai phương thức.
So với thông khí cơ học được kiểm soát, thông khí cơ học có trợ giúp có thể mang lại một số hiệu quả bằng cách giảm mức độ an thần, duy trì hoạt động của cơ hô hấp và thúc đẩy sự phân bố đồng đều hơn của thông khí [53]. Trong một nghiên cứu chéo nhỏ của ARDS vừa phải, thể tích khí lưu thông và áp lực căng phổi tương tự đã được tìm thấy trong thông khí hỗ trợ áp lực (PSV), PCV và trợ giúp thông khí điều chỉnh theo thần kinh (NAVA, neurally adjusted ventilatory assist) [54]. Tuy nhiên, khi không áp dụng đúng cách, việc sử dụng thông khí cơ học hỗ trợ trong ARDS nặng, tương tự như NIV, có thể ảnh hưởng tiêu cực đến kết quả và tăng VILI bằng cách tăng áp lực xuyên phổi, tăng công thở và thở nhanh nông [53]. Cần có những nghiên cứu sâu hơn để làm rõ vai trò của PSV và NAVA trong ARDS nặng.
Mục tiêu oxygen hóa và CO2
Mục tiêu đề xuất oxy hóa thường là SpO2 khoảng từ 88 đến 95%. Tuy nhiên, trong thực hành lâm sàng, phương pháp tiếp cận tự do hơn để duy trì độ bão hòa động mạch lớn hơn 96% thường được sử dụng, do nhận thức của bác sĩ về sự an toàn của bệnh nhân cao hơn. Để hiểu rõ hơn về những lợi ích có thể có của một chiến lược tự do hơn, Panwar et al. [55] những bệnh nhân ARDS ngẫu nhiên nhận độ bão hòa động mạch cao hơn 96% hoặc giữa 88 và 92%. Chiến lược tự do không ảnh hưởng đến cả số cơ quan suy và kết cục.
Việc áp dụng chiến lược thông khí thể tích khí lưu thông thấp có thể dẫn đến tình trạng tăng CO2 máu, nhưng không gây ra các phản ứng phụ nghiêm trọng và được dung nạp tốt. Tuy nhiên, tăng CO2 máu có thể làm tăng tần số tự thở của bệnh nhân, và có liên quan độc lập với việc sử dụng các thuốc chẹn thần kinh cơ (NMBA) [56]. Mặc dù mức CO2 tối ưu vẫn còn chưa rõ ràng, trong trường hợp không có suy tim và tăng áp lực nội sọ, CO2 động mạch có thể lên đến 70 mmHg với pH 7,20 đã được tìm thấy an toàn [57, 58].
Thuốc chẹn thần kinh cơ (Neuromuscular blocking agents)
Các NMBA thường được sử dụng để loại bỏ các nỗ lực hít vào và thở ra của bệnh nhân, nhằm cải thiện sự đồng bộ của bệnh nhân – máy thở và giảm thiểu tiêu thụ oxy cơ [59]. Ngoài ra, NMBA có thể làm giảm stress/strain tạo ra trong phổi bằng cách giảm sự gia tăng áp lực màng phổi âm tính trong những nỗ lực thở tự phát [59]. Tuy nhiên, NMBA có thể làm tăng nguy cơ bị suy yếu do ICU và rối loạn chức năng cơ hoành, kéo dài thời gian thông khí cơ học. Trong các thử nghiệm ngẫu nhiên đa trung tâm đánh giá PEEP, NMBA được cho trong một nửa số bệnh nhân tham gia [28,30]. Mặc dù NMBA đã được áp dụng không có một giao thức xác định trước, chúng thường được sử dụng ở những bệnh nhân có điểm số APACHE III cao hơn và thiếu oxy máu nặng hơn, không có bất kỳ sự khác biệt nào giữa các nhóm PEEP thấp và cao [56]. Để làm rõ vai trò của NMBA trong ARDS, một vài thử nghiệm đã được xuất bản trong những năm gần đây. Năm 2004 Gainnier et al. [60] đánh giá, ở những bệnh nhân nặng ARDS, hiệu quả của 48 giờ truyền NMBA đã làm tăng thêm sự an thần sâu (mức 6 theo thang Ramsay). Vào thời điểm 48, 96 và 120 giờ, nhóm NMBA có lượng oxy hóa cao hơn mà không có bất kỳ sự khác biệt nào về áp lực cao nguyên, mức PEEP và lượng thuốc dùng để an thần. Một thử nghiệm ngẫu nhiên nhỏ khác cho thấy rằng truyền tĩnh mạch liên tục NMBA trong 48 giờ đầu tiên đã gây ra giảm đáp ứng viêm (IL-6 và IL-8) cục bộ (phổi) và hệ thống (máu), mức PEEP thấp hơn và sự oxy hóa tốt hơn [ 61]. Trong thử nghiệm đa trung tâm lớn nhất, 340 bệnh nhân ARDS nặng được chọn ngẫu nhiên để nhận được truyền tĩnh mạch liên tục trong 48 giờ của NMBA hoặc giả dược [62]. Nhóm NMBA cho thấy giảm đáng kể tỷ lệ tử vong 90 ngày, với số ngày không thở máy cao hơn và tỷ lệ mắc tràn khí màng phổi thấp hơn. Tỷ lệ mắc hội chứng liệt do ICU khi xuất khoa chăm sóc tích cực không khác nhau. Một phân tích gộp tiếp theo, xem xét các thử nghiệm lâm sàng ngẫu nhiên có đối chứng ở bệnh nhân ARDS ngẫu nhiên được nhận NMBA, phát hiện ra rằng những bệnh nhân điều trị NMBA có tỷ lệ tử vong thấp (tỷ lệ nguy cơ 0,71, 95% CI 0,55-0,90) và ít ngày thông khí cơ học, với số ngày không thở máy ở ngày 28 cao hơn (p = 0,0020) và giảm barotrauma (p = 0,030) [63].
Dựa trên số liệu sẵn có, các NMBA nên được dành riêng cho những bệnh nhân ARDS nặng nhất, chủ yếu ở giai đoạn cấp tính và trong những giờ đầu tiên của thông khí cơ học, để đảm bảo sự đồng bộ của máy thở, tránh tạo ra áp lực xuyên phổi nguy hiểm. Tuy nhiên, việc điều chỉnh cài đặt máy thở và nhu cầu thuốc gây liệt nên, ít nhất, được đánh giá hàng ngày.
Tư thế nằm sấp
Hơn 30 năm trước, một số nghiên cứu quan sát cho thấy tư thế nằm sấp có thể làm tăng oxy hóa động mạch ở đa số bệnh nhân suy hô hấp cấp [64, 65]. Vì vậy, tư thế nằm sấp đã được dành để cứu chữa trong trường hợp thiếu oxy máu đe doạ đến mạng sống. Hậu quả chính của tư thế nằm sấp, có thể là toàn bộ hoặc một phần, bao gồm phân bố lại mật độ phổi bằng việc huy động phổi vùng lưng, tăng đàn hồi thành ngực, giảm bớt shunt và tỉ lệ thông khí/tưới máu tốt hơn với cải thiện oxy hóa và thải trừ CO2, sự phân bố thông khí đồng nhất hơn với sự giảm VILI, và sự phục hồi của suy tim phải [66, 67]. Dựa trên những hiệu quả thuận lợi này, một số thử nghiệm đã được lên kế hoạch từ năm 1996 để kiểm tra tư thế nằm sấp trên bệnh nhân ARDS. Các nghiên cứu đầu tiên, ghi nhận bệnh nhân ARDS vừa đến nặng mà không áp dụng hệ thống thông khí cơ học bảo vệ, không có tác dụng có lợi từ việc sử dụng tư thế nằm sấp (<8 giờ mỗi ngày) [68, 69]. Hai thử nghiệm tiếp theo, trong đó ghi nhận những bệnh nhân thiếu oxy nặng hơn với thời gian tư thế nằm sấp nhiều hơn (20 giờ mỗi ngày) cũng không có hiệu quả [70, 71]; Tuy nhiên, phân tích gộp các nghiên cứu trước đây cho thấy lợi ích sống còn của bệnh nhân có PaO2/FiO2 < 140 mmHg khi nhập viện [72]. Với bối cảnh này, Guerin et al. [73] đã tiến hành một nghiên cứu ngẫu nhiên đa trung tâm về việc sử dụng tư thế nằm sấp kéo dài (ít nhất 16 giờ mỗi ngày) trong ARDS nghiêm trọng. PEEP đã được chọn từ một bảng PEEP/FiO2 của nhóm PEEP thấp trong nghiên cứu ALVEOLI [29] và thể tích khí lưu thông đã được kiểm soát chặt chẽ đến 6 ml/kg trọng lượng cơ thể lý tưởng. Tỷ lệ tử vong ở 28 ngày thấp hơn đáng kể ở nhóm tư thế nằm sấp (16% so với 32%), tỷ lệ rút NKQ thành công cao hơn, và thời gian trung bình của tư thế nằm sấp là 17 ± 3 giờ [73].
Do việc giảm các ảnh hưởng có hại của thở máy bằng cả tư thế nằm sấp và NMBA khi đánh giá riêng, việc bổ sung NMBA vào tư thế nằm sấp có thể có tác dụng đồng bộ trong việc cải thiện oxy hóa, giảm thời gian thở máy và cải thiện kết quả cuối cùng [74 ].
Theo định nghĩa Berlin gần đây, tư thế nằm sấp nên được dành riêng cho các bệnh nhân ARDS nặng, đặc biệt là ở giai đoạn cấp tính, trong đó phù, xẹp phổi và khả năng huy động phổi cao hơn, và trong một thời gian dài hơn [4]. Mặc dù ở một số ít bệnh nhân việc oxy hóa không cải thiện, tư thế nằm sấp có những tác dụng bổ ích, chủ yếu liên quan đến việc giảm VILI, để được xem xét. Mặc dù tư thế nằm sấp đưa ra một số vấn đề kỹ thuật, khi nó được thực hiện bởi một đội ngũ kỹ năng có tay nghề thì những ảnh hưởng bất lợi tương đối thấp và chúng được khắc phục đáng kể bởi những tác động có lợi. Tuy nhiên, trước khi thay đổi vị trí của bệnh nhân nặng, cần phải xem xét sự có mặt của bất kỳ chống chỉ định tuyệt đối (ví dụ như mang thai, gãy xương không ổn định, vết thương hở ở bụng, sự bất ổn định về huyết động học).
Extracorporeal membrane oxygenation
Hỗ trợ ECMO tiêu chuẩn thường được thực hiện bởi tiếp cận tĩnh mạch-tĩnh mạch, trong đó máu được cung cấp bởi tĩnh mạch chủ trên hoặc dưới và máu trả về trong tâm nhĩ phải. Phổi nhân tạo có thể cung cấp đầy đủ lượng khí CO2 thải ra và oxy hóa máu, cho phép giảm thông khí cơ học (thể tích khí lưu thông, tần số thở, oxy) và giảm thiểu VILI. Các ứng dụng đầu tiên của ECMO ở bệnh nhân suy hô hấp cấp không có lợi; một vài năm sau đó, bắt đầu từ năm 1985, một số nghiên cứu cho thấy tỷ lệ tử vong giảm từ 21 đến 50% [75]. Tuy nhiên, chỉ một nghiên cứu ngẫu nhiên so sánh ECMO với chăm sóc chuẩn đã được thực hiện gần đây (thử nghiệm CESAR) [76]. Trong thử nghiệm này, bệnh nhân ARDS được chuyển đến một trung tâm duy nhất và được quản lý bằng ECMO hoặc được điều trị bằng thông khí cơ học thông thường. Thông khí cơ học trong khi ECMO cung cấp cho phổi nghỉ ngơi với áp lực đỉnh hít vào 20-25 cmH2O và PEEP từ 10 đến 15 cmH2O. Sau 6 tháng, nhóm ECMO cho thấy tỉ lệ sống sót cao hơn so với nhóm đối chứng (63% so với 47%, p = 0,03), trong khi chất lượng cuộc sống và các thông số spirometric không khác nhau. Mặc dù đã có những kết quả khả quan nhưng thử nghiệm CESAR đã bị chỉ trích vì điều trị bằng máy thở trong nhóm chứng không được chuẩn hóa, 30% bệnh nhân không được thở bằng một chiến lược bảo vệ phổi, và tất cả bệnh nhân cần ECMO chỉ được phân bổ trong một trung tâm duy nhất có tay nghề. Từ những dữ liệu này, không thể kết luận ECMO có ưu thế hơn thông khí cơ học [75]. Mặc dù không có bất kỳ thử nghiệm ngẫu nhiên tiếp theo, nhưng chủ yếu dựa trên lý thuyết lợi ích của phổi nghỉ và trong một số trường hợp, việc sử dụng ECMO đã tiếp tục tăng trên toàn thế giới. Tuy nhiên, một số vẫn còn chưa chắc chắn; ví dụ, hướng dẫn thực hành lâm sàng Scandinavian gần đây về thông khí cơ học trong ARDS không tính đến việc sử dụng ECMO [77].
Để phân bổ tốt hơn việc sử dụng tài nguyên và để giúp bác sĩ lựa chọn phương pháp điều trị thích hợp, vì thiếu các tiêu chí được công nhận cho ứng dụng ECMO, Schmidt và cộng sự [78] trong một phân tích hồi cứu đã xác định 8 biến mẫu lâm sàng thu thập được khi nhập viện ECMO cho thấy độ chính xác cao để dự đoán xác suất sống sót. Trong một nghiên cứu tiếp theo, cùng một tác giả, trong một cơ sở dữ liệu lớn hơn đăng ký của 2355 bệnh nhân điều trị bằng ECMO, xác định 12 biến cho phép tạo ra một mô hình chuẩn được sinh ra đã được hiệu chỉnh tốt [79].
Cần nhớ rằng VILI không bị hủy bỏ hoàn toàn trong quá trình điều trị ECMO: do đó, tư thế nằm sấp – tương tự như thông khí cơ học thông thường – nên được sử dụng làm công cụ bổ trợ. Hiện tại có rất ít dữ liệu về việc sử dụng tư thế nằm sấp trong ECMO; ví dụ: đăng ký ELSO (lớn nhất trên toàn thế giới) đã không thu thập thông tin này (https://www.elso.org/). Tuy nhiên, Kimmoun et al. [80] cho thấy rằng tư thế nằm sấp trong 24 giờ, được thực hiện ở bệnh nhân ARDS trong ECMO, làm tăng đáng kể việc oxy hóa và compliance của hệ thống hô hấp ở đa số bệnh nhân mà không có tác dụng phụ đáng kể.
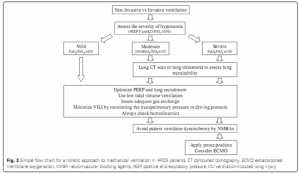
Kết luận
Các bệnh nhân ARDS nặng nên nhận được một chiến lược toàn diện về hỗ trợ hô hấp và huyết động để đảm bảo trao đổi khí và giảm thiểu VILI (Hình 2): việc thiết lập mức PEEP phù hợp (cũng xem xét khả năng huy động phổi) có tầm quan trọng cơ bản, trong khi tránh căng phổi bằng cách theo dõi áp lực xuyên phổi (hoặc áp lực đẩy đường thở) và xem xét các trường hợp nặng nhất để sử dụng NMBA, tư thế nằm sấp, và ECMO (cũng kết hợp). Nhu cầu NMBA và tư thế nằm sấp nên được đánh giá hàng ngày để tránh trì hoãn việc làm thức tỉnh của bệnh nhân và bắt đầu cử động sớm.





