Định nghĩa
Suy hô hấp là một tình trạng trong đó hệ thống hô hấp không thể duy trì trao đổi khí đầy đủ để đáp ứng nhu cầu chuyển hóa, tức là oxy hóa và/hoặc loại bỏ CO2. Nó thường được xác định bởi một áp lực O2 động mạch (PaO2) < 8.0 kPa (60 mmHg), một áp lực CO2 động mạch (PaCO2) > 6.0 kPa (45 mmHg) hoặc cả hai.
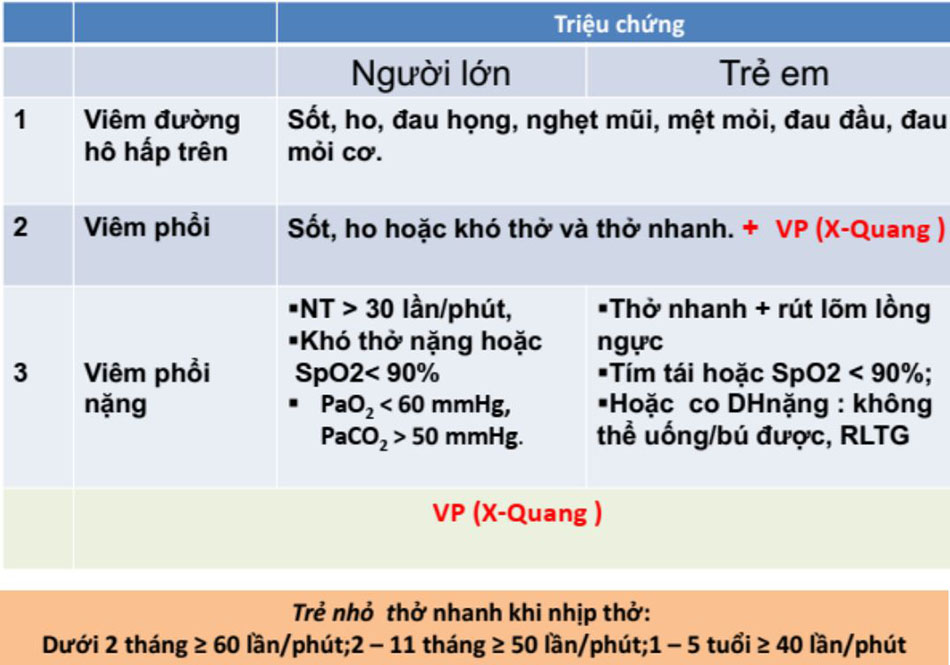
Triệu chứng suy hô hấp
Sinh lý bệnh suy hô hấp
Phân loại suy hô hấp
Suy hô hấp thường được phân loại thành:
- Thiếu oxy cấp (acute hypoxaemic), hoặc loại I. O2 máu thấp với CO2 bình thường/thấp. Bất tương xứng V:Q là phổ biến nhất (diện tích phổi trở nên kém thông khí nhưng vẫn được tưới máu) – ví dụ: viêm phổi, phù phổi hoặc ARDS, hoặc thuyên tắc phổi (tái phân bổ lưu lượng máu);
- Thông khí (ventilatory), hoặc loại II. Thứ phát sau khi suy bơm thông khí (ví dụ như tổn thương thần kinh trung ương, suy yếu cơ hô hấp), đặc trưng bởi sự giảm thông khí với tăng CO2 máu;
- Sau phẫu thuật (post-operative) suy hô hấp loại III. Phần lớn là một phiên bản của suy hô hấp loại I, là thứ phát sau xẹp phổi (atelectasis) và giảm dung tích cặn chức năng;
- Loại suy hô hấp loại IV, thứ phát sau suy giảm tưới máu hoặc sốc. Lưu lượng mạch máu phổi không đủ để oxy hóa hoặc giải phóng CO2.
Suy hô hấp thiếu oxy máu (loại I)
Suy hô hấp thiếu oxy máu (loại I) cấp tính xuất phát từ một hoặc nhiều cơ chế sinh lý bệnh lý sau đây:
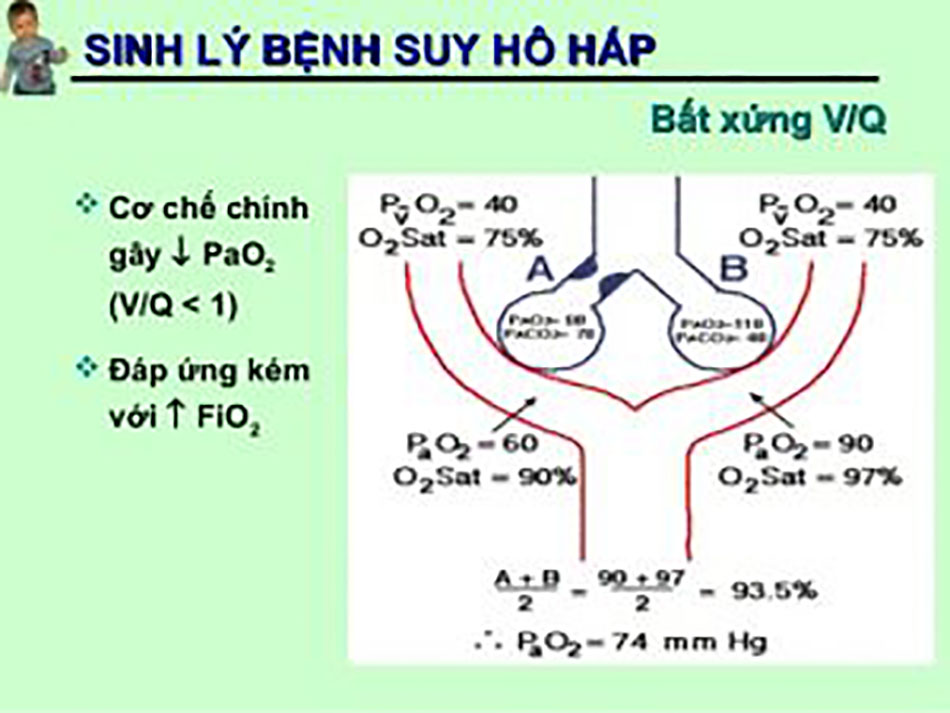
- Cơ chế đầu tiên và phổ biến nhất là do sự bất tương xứng thông khí/tưới máu (ventilation/perfusion mismatching) được giải thích ở trên. Điều này xảy ra khi các đơn vị phế nang kém thông khí so với tưới máu (các đơn vị VA/Q thấp). Khi mức độ bất tương xứng VA/Q tăng lên, tình trạng thiếu oxy trở nên trầm trọng hơn vì tỷ lệ lớn của cung lượng tim (CO) máu vẫn còn ít bị oxy hóa.
- Cơ chế thứ hai, suy giảm khuếch tán (diffusion impairment), kết quả từ độ dày của màng mao mạch – phế nang tăng lên, thời gian vận chuyển mao mạch ngắn (ví dụ như tập thể dục nặng hoặc trạng thái tăng động quá mức – hyperdynamic, với máu đi qua các mao mạch phế nang quá nhanh làm không kịp thu nhận nhiều oxy), và giảm thể tích máu mao mạch phổi. Nó rất hiếm khi xảy ra trong thực hành lâm sàng.
- Cơ chế thứ ba là sự giảm thông khí phế nang khu vực (regional alveolar hypoventilation), trong đó có phế nang bị chiếm đầy bởi CO2 và để lại ít khoảng trống hơn cho oxy (xem ở trên).
- Cơ chế thứ tư là shunt thực sự (true shunt), nơi mà máu tĩnh mạch hỗn hợp bị mất bão hòa đi tắt qua các phế nang thông khí, kết quả là “hỗn hợp tĩnh mạch” (venous admixture). Một số trong số này đến từ máu phế quản chảy vào tĩnh mạch phổi (xem ở trên). Điều này có thể làm trầm trọng thêm tình trạng thiếu oxy máu – nhưng không thực sự là một phần của “suy hô hấp”. Đây có lẽ là tất cả những gì bạn cần biết, nhưng nếu bạn muốn biết thêm:
| Cung lượng tim (Qt) bao gồm máu thông qua các mao mạch phổi (Qc) và đi tắt qua phổi (Qs). Như vậy, Qt = Qc + Qs. Hàm lượng oxy của cung lượng tim sẽ là Qt x CaO2, trong đó CaO2 là hàm lượng oxy động mạch. Điều này được tạo thành từ hàm lượng oxy của máu shunt (Qs x CvO2, trong đó CvO2 là hàm lượng oxy tĩnh mạch) và của máu mao mạch phổi (Qc x CcO2, trong đó CcO2 là hàm lượng oxy mao mạch phổi). Với một chút toán học bạn có thể làm tính ra tỷ lệ shunt (Qs/Qt), = (CcO2 – CaO2)/(CcO2 – CvO2), hoặc Qs/Qt = (1-SaO2)/(1 – SvO2). Đó là khó khăn trong thực tế để phân biệt giữa shunt thật sự và VA/Q không phù hợp. Tuy nhiên, có một cách để thoát ra! Không phù hợp VA/Q gây ra thiếu oxy máu do sự phân bố của áp lực oxy phế nang không đồng đều. Tuy nhiên, khi thở FiO2 = 1, áp lực O2 phế nang trở nên thống nhất. Không phù hợp Va/Q có tác dụng không đáng kể trên gradient O2 phế nang ở FiO2 = 1, và do đó có thể phân biệt hai tiến trình. |
Độ bão hòa oxy tĩnh mạch hỗn hợp thấp (SvO2) cũng có thể góp phần gây ra tình trạng thiếu oxy máu động mạch. Trị số này đại diện cho lượng oxy còn lại trong máu sau khi đi qua các mô, và thường chỉ ra sự cân bằng giữa cung cấp và tiêu thụ oxy. Hàm lượng oxy động mạch được thảo luận trong phần bên dưới.
Thông thường, chỉ có 20 – 30% lượng oxy trong máu động mạch được ly trích cho các mô (tỷ lệ ly trích oxy, O2ER), phần oxy còn lại quay về tuần hoàn tĩnh mạch, có thể ước lượng độ bão hòa này qua catheter tĩnh mạch trung tâm (độ bão hòa O2 tĩnh mạch trung tâm, ScvO2), hoặc chính xác hơn khi mẫu máu lấy ở trong động mạch phổi, phải sử dụng catheter động mạch phổi (độ bão hòa O2 tĩnh mạch hỗn hợp, SvO2). Giá trị SvO2 giữa 70 – 80% thể hiện sự cân bằng tối ưu giữa cung và cầu O2 tổng thể (global). Giá trị thấp hơn kết quả này nếu sự cung cấp oxy giảm (sự suy giảm hàm lượng oxy động mạch hoặc cung lượng tim) hoặc nếu nhu cầu chuyển hóa (sự tiêu thụ oxy, VO2) tăng lên. Một sự sụp đổ như vậy làm trầm trọng thêm ảnh hưởng của tỷ lệ shunt hoặc V/Q thấp trên PaO2.
Tăng hàm lượng oxy động mạch bằng cách truyền máu (để đạt được hematocrit > 30%), và tối ưu hóa cung lượng tim (với dịch truyền và/hoặc thuốc tăng co bóp) đôi khi có thể giúp tăng độ bão hòa oxy động mạch! (xem box 1, bên dưới để biết thêm chi tiết).
Tình trạng thiếu oxy của suy hô hấp loại I thường liên quan đến việc giảm PaCO2 động mạch do sự gia tăng thông khí do HVR gây ra (ở trên). PCO2 có thể tăng nếu mệt mỏi cơ hô hấp hoặc suy giảm thần kinh trung ương, và thông khí phút giảm.
| Phương trình Fick cho VO2 giúp giải thích SvO2: SvO2 = SaO2 – (VO2/CO) trong đó CO là cung lượng tim (lít/phút) và VO2 là mức tiêu thụ oxy/phút của cơ thể. Điều này có nghĩa rằng, đối với một độ bão hòa động mạch nhất định, tăng tỷ lệ VO2/CO (tăng VO2 hoặc giảm CO) sẽ dẫn đến giảm SvO2.
Mối quan hệ giữa O2ER và SvO2 rõ ràng từ phương trình sau: O2ER = SaO2 – SvO2/SaO2. Do đó, SvO2 toàn cầu và khu vực có thể đại diện cho O2ER. |
Box 1 Mối quan hệ giữa tiêu thụ oxy của tim, tỷ lệ ly trích oxy và bão hòa tĩnh mạch hỗn hợp.
Suy hô hấp tăng CO2 máu (Hypercapnic – Type II)
Trong điều kiện bình thường, sản xuất CO2 (VCO2) làm tăng sự thông khí phút, có nghĩa là PCO2 động mạch (PaCO2) được duy trì trong phạm vi rất hẹp (36-44 mmHg, 4.8-5.9 kPa).
Tuy nhiên, nếu thông khí phế nang của bệnh nhân giảm tương đối so với VCO2, thì PaCO2 sẽ tăng lên. Nói một cách đơn giản, điều này có thể là do ít nhịp thở (tần số thở thấp) và/hoặc (đặc biệt là) nhịp thở nhỏ hơn (thể tích khí lưu thông thấp), khi đó một tỷ lệ lớn hơn của mỗi nhịp thở chỉ làm thông khí cho đường thở mà không phải là thông khí cho phế nang (thông khí khoảng chết, VD/VT tăng lên).
Tuy nhiên, nếu thông khí phế nang của bệnh nhân giảm tương đối so với VCO2, thì PaCO2 sẽ tăng lên. Nói một cách đơn giản, điều này có thể là do ít nhịp thở (tần số thở thấp) và/hoặc (đặc biệt là) nhịp thở nhỏ hơn (thể tích khí lưu thông thấp), khi đó một tỷ lệ lớn hơn của mỗi nhịp thở chỉ làm thông khí cho đường thở mà không phải là thông khí cho phế nang (thông khí khoảng chết, VD/VT tăng lên).
Các nguyên nhân chính gây ra suy bơm hô hấp, dẫn đến tăng CO2 máu:
- Suy thoái trung ương của trung khu điều hòa hô hấp (ví dụ như tổn thương não, quá liều opiods, hội chứng Pickwick);
- Tăng khoảng chết không được bù trừ. Đây có thể là khoảng chết giải phẫu (ví dụ như thiết bị: ống nội khí quản, bộ phận trao đổi nhiệt và độ ẩm (HME) hoặc do sự thông khí với không phù hợp V/Q cao: ở đây, phần lớn thông khí rơi vào phế nang kém tưới máu, làm hạn chế cung cấp CO2, hoạt động như khoảng chết;
- Giảm sức mạnh cơ hô hấp từ bệnh thần kinh (ví dụ, dẫn truyền thần kinh vận động không dẫn đến các cơ hô hấp như tổn thương tủy sống, hoặc bệnh thần kinh ngoại vi như Hội chứng Guillain-Barre) hoặc yếu cơ (ví dụ suy dinh dưỡng, suy kiệt do ung thư, hoặc yếu cơ do ICU) ;
- Cơ hô hấp mệt mỏi. PI là áp lực hít vào trung bình được tạo bởi các cơ hô hấp trên mỗi nhịp thở, trong khi Pmax là áp lực hít vào tối đa có thể – một chỉ số của năng lực thần kinh cơ. Công thở tăng khi thông khí tổng thể (VE) tăng lên, hoặc khi PI tăng lên do tăng tải đàn hồi (elastic load) (phổi cứng, phù phổi) hoặc tải trở kháng (resistive load) (ví dụ như tắc nghẽn đường hô hấp như hen suyễn). Lưu ý rằng tư thế nằm, với một ổ bụng lớn (béo phì, cổ trướng, …) cũng làm tăng công thở do chèn ép cơ hoành.
Công thở cũng tăng nếu FRC tăng. Đây là kết quả phổ biến nhất từ tắc nghẽn đường thở, khi người bệnh cần lâu hơn để thở ra đầy đủ. Nếu giai đoạn thở ra (tE) không đầy đủ, FRC tăng lên với nhịp thở nối tiếp (được gọi là “tăng căng phổi động”, dynamic hyperinfation) và áp lực dương vẫn còn ở cuối thì thở ra (PEEP nội sinh, iPEEP). Điều này làm tăng công thở, cũng như thực tế là nhịp thở xảy ra trên một phần nhỏ hơn của đường cong độ giãn nở hô hấp: cơ hô hấp buộc phải làm việc trên một phần không hiệu quả của mối quan hệ lực/chiều dài của chúng. Ngoài ra, cơ hoành dẹt khó khăn chuyển từ sức căng thành áp lực.
Nếu công thở quá cao, các cơ hô hấp sẽ bị mõi mệt, độ thanh thải CO2 sẽ giảm, và CO2 động mạch sẽ tăng lên.
Tăng CO2 máu nặng có thể gây ra tình trạng giảm oxy máu (oxy trong phế nang bị “pha loãng” do nồng độ CO2 cao hơn).
Mối quan hệ giữa PaCO2 và thông khí phế nang (VA) là:
Trong đó k là một hằng số toán học (‘yếu tố fudge’), VE là thông khí phút và VD thông khí khoảng chết, VT là thể tích khí lưu thông và f tần số hô hấp. Do đó, tại hằng số VCO2 và VD, VA phụ thuộc vào VT hoặc f. Điều này có nghĩa là tăng PaCO2 máu có thể được gây ra bởi bốn điều kiện có thể xảy ra:
|
Trong trường hợp không có bệnh phổi nền, thiếu oxy máu đi kèm với quá trình giảm thông khí được đặc trưng bởi gradient oxy bình thường giữa phế nang và động mạch (P(A-a)O2 gradient). Ngược lại, các rối loạn trong đó bất kỳ cơ chế nào trong ba cơ chế còn lại đều được đặc trưng bởi việc tăng gradient phế nang-động mạch dẫn đến thiếu oxy máu nghiêm trọng.
Nếu f giảm trong bối cảnh thông khí không đổi (VE), VT phải tăng để cho VE không thay đổi. Tỷ lệ thông khí khoảng chết so với thông khí phút tổng (VD/VT) giảm do đó làm tăng VA và giảm PaCO2.
Nếu f tăng trong bối cảnh thông khí không đổi (VE), VT phải giảm: tỷ lệ VD/VT tăng, VA giảm và PaCO2 tăng.
Chỉ số oxy hóa và thông khí
Các chỉ số phổ biến nhất mà bạn có thể nghe nói đến là:
- Chênh lệch áp lực oxy của phế nang – động mạch (P(A-a) gradient) là chênh lệch giữa PAO2 phế nang (được tính bằng phương trình khí phế nang, PAO2 = PIO2 – (PaCO2/R)) và PaO2. Gradient A-a bình thường cho bệnh nhân thở không khí phòng xấp xỉ 2,5 + (0,21 x năm tuổi), nhưng bị ảnh hưởng bởi FiO2.
- Chỉ số hô hấp (respiratory index), được tính bằng cách chia gradient P(A-a)O2 cho PaO2, ít bị ảnh hưởng bởi FiO2. Nó thường thay đổi từ 0,74 – 0,77 khi FiO2 từ 0,21 cho đến 0,80-0,82 khi FiO2 bằng 1.
- Tỷ lệ PaO2/FiO2 dễ tính toán và ước tính tốt về tỷ lệ shunt. Tỷ lệ PaO2/FiO2 <300 mmHg (40 kPa) là một tiêu chí được sử dụng xác định ARDS, theo định nghĩa của ARDS, 2012. Tỷ lệ PaO2/FiO2 thấp hơn, tỷ lệ shunt lớn hơn, có nghĩa là một tỷ lệ lớn hơn của máu di chuyển trong khi nhu mô phổi không tiếp xúc với phế nang thông khí (và oxy hóa). Ví dụ tỷ lệ PaO2/FiO2 < 300-201 mmHg (40-26,8 kPa) tương ứng với tỷ lệ phần trăm shunt là 20%, tỷ lệ PaO2/FiO2 200-101 mmHg (26,6-13,5 kPa) tương ứng với một tỷ lệ shunt 30%, và tỷ lệ PaO2/FiO2 < 100 mmHg (<13 kPa) tương ứng với một tỷ lệ shunt > 40%.
- Chỉ số oxy hóa (OI, Oxygenation index) có tính đến áp lực đường thở trung bình và được tính như sau: OI = (FiO2 x Paw x 100)/PaO2.
- Thông khí khoảng chết: Khoảng chết là phần thông khí phút không tham gia trao đổi khí. Tính toán của nó dựa trên sự khác biệt giữa CO2 cuối thì thở ra (PECO2) và PaCO2, sử dụng phương trình Bohr; Vd/Vt = (PaCO2 – PECO2)/PaCO2. Trong điều kiện bình thường Vd/Vt là 0,2 đến 0,4.





