Bài viết Sốc nhiệt được bác sĩ Nguyễn Thành Luân – ICU bệnh viện Hoàn Mỹ Cửu Long dịch từ bài báo gốc Heatstroke trên tạp chí The New England Journal of Medicine.
Định nghĩa
Sốc nhiệt là tình trạng nguy hiểm nhất của một dải các bệnh lý tiến triển từ kiệt sức vì nóng đến sốc nhiệt, mà chúng có chung đặc điểm là tăng thân nhiệt (nghĩa là nhiệt độ lõi cơ thể tăng do tích tụ nhiệt, được khắc phục bằng cách tản nhiệt như tập thể dục hoặc tiếp xúc với nhiệt độ môi trường) [1]. Về mặt lâm sàng, sốc nhiệt được đặc trưng bởi rối loạn chức năng hệ thần kinh trung ương (CNS), suy đa cơ quan và tăng thân nhiệt cực độ (thường >40.5°C) [2,3]. Tổng quan này tóm tắt kiến thức hiện tại về sốc nhiệt thường bị hiểu sai hoặc bỏ qua, tập trung vào sự thích hợp của nó cho các học viên y khoa.

Phân loại, yếu tố nguy cơ và dịch tễ học
Tùy thuộc vào nguyên nhân của nó, sốc nhiệt có thể được phân loại thành cổ điển (thụ động) hoặc gắng sức. Cả hai loại đều xuất phát từ sự thất bại trong việc làm giảm nhiệt độ cơ thể quá mức, nhưng các cơ chế nền tảng của chúng là khác nhau. Sốc nhiệt cổ điển là do tiếp xúc với nhiệt môi trường và cơ chế tản nhiệt kém, trong khi sốc nhiệt do gắng sức có liên quan đến hoạt động thể chất và kết quả của nó khi sản xuất quá mức nhiệt do chuyển hóa áp đảo cơ chế làm mất nhiệt theo sinh lý (Bảng 1).
Sốc nhiệt cổ điển
Sốc nhiệt cổ điển thường xảy ra như một dịch bệnh ở người cao tuổi, là những người đã bị giảm khả năng điều chỉnh sinh lý theo stress nhiệt, mắc bệnh lý mạn tính và không thể tự chăm sóc bản thân [4,5]. Sự nóng lên toàn cầu tăng gây ra những đợt gia tăng nhiệt độ, cũng như sự đô thị hóa với các khu vực gần trung tâm thành phố có nhiệt độ cao, là những yếu tố khách quan chính [5,6]. Theo Trung tâm Dự báo Thời tiết Hoa Kỳ, trung bình, các đợt tăng nhiệt môi trường giết chết nhiều người hơn bất kỳ sự kiện thời tiết khắc nghiệt nào khác [6]. Nhiều yếu tố nguy cơ y khoa, xã hội và sinh lý nội tại khiến người cao tuổi dễ bị tổn thương do nhiệt vì khả năng điều nhiệt giảm dần (Bảng 2) [4,5,7-9]. Do đó, nhiều bệnh nhân cao tuổi bị sốc nhiệt cổ điển phải nhập viện hoặc được phát hiện đã chết trong vòng 1 đến 3 ngày sau khi được báo cáo khởi phát bệnh [10,11], và tỷ lệ tử vong do sốc nhiệt ở những người cao tuổi vượt quá 50% [1,5].

| Bảng 1. Đặc điểm dịch tễ học và lâm sàng của Sốc nhiệt cổ điển và gắng sức. | ||
| Đặc điểm | Sốc nhiệt cổ điện | Sốc nhiệt gắng sức |
| Nhóm tuổi | Trước dậy thì, người cao tuổi | Sau dậy thì và năng động |
| Tần suất xảy ra | Dịch tễ (đợt nóng) | Lẻ tẻ (bất kỳ thời điểm nào trong năm) |
| Hoạt động đồng thời | Ít vận động | Nặng nhọc |
| Tình trạng sức khỏe | Bệnh mạn tính | Nhìn chung là khỏe |
| Thuốc | Thường được sử dụng (thuốc theo toa) | Thông thường không được sử dụng (đôi khi hỗ trợ thuốc tăng hiệu suất, bất hợp pháp) |
| Cơ chế | Hấp thụ nhiệt môi trường và tản nhiệt kém | Sản xuất nhiệt quá mức, áp đảo các cơ chế làm mất nhiệt |
| Đổ mồ hôi | Có thể không (da khô) | Thường có (da ẩm ướt) |
| Rối loạn chức năng thần kinh trung ương | Thường gặp | Thường gặp |
| Rối loạn acid-base | Nhiễm kiềm hô hấp | Nhiễm toan chuyển hóa |
| Tiêu cơ vân | Không thường gặp | Thường xuyên |
| Rối loạn chức năng gan | Nhẹ | Rõ rệt đến nặng |
| Suy thận | Không thường gặp (<5%) | Thường gặp (25−30%) |
| DIC | Nhẹ | Rõ rệt đến nặng |
| ARDS | Thường gặp | Thường gặp |
| Creatine kinase | Tăng nhẹ | Tăng cao rõ rệt |
| Calci | Bình thường | Thấp (hạ calci máu) |
| Kali | Bình thường | Thường cao (tăng kali máu) |
* ARDS = hội chứng suy hô hấp cấp tiến triển, CNS = hệ thần kinh trung ương, DIC = đông máu nội mạch lan tỏa.
Trẻ em trước tuổi dậy thì cũng được xem là một dân số có nguy cơ [12]. Trẻ em dễ bị sốc nhiệt cổ điển được cho là do tỷ lệ diện tích bề mặt cao so với khối lượng (dẫn đến tăng tốc độ hấp thụ nhiệt), một hệ thống điều nhiệt chưa phát triển (làm giảm tản nhiệt hiệu quả), lượng máu nhỏ tương đối so với kích thước cơ thể (hạn chế khả năng dẫn truyền nhiệt và gây tích tụ nhiệt lớn hơn) và tốc độ đổ mồ hôi thấp (giảm khả năng tản nhiệt bằng bay hơi qua mồ hôi) [13]. Ở trẻ sơ sinh, một yếu tố nguy cơ lớn đối với tử vong trong thời tiết nóng là để trẻ trong một chiếc xe kín, khi đó cái chết có thể xảy ra trong vòng vài giờ [14].
| Bảng 2. Các yếu tố nguy cơ tiềm ẩn của sốc nhiệt.* | |
| Loại sốc nhiệt và yếu tố nguy cơ | Giải thích |
| Sốc nhiệt Cổ điển | |
| Thời tiết | Đợt nóng, với những ngày và đêm nóng liên tiếp. |
| Yếu tố sinh lý | Suy tim mạch làm cản trở điều chỉnh tim mạch bình thường đối với stress nhiệt: không thể duy trì thể tích nhát bóp có thể chấp nhận khi bị nóng, giãn mạch ngoại biên không đầy đủ do thay đổi cấu trúc và suy giảm cơ chế giãn mạch qua trung gian nitric oxide, giảm mật độ mao mạch và giảm chất lượng của vi tuần hoàn da, giảm tốc độ tiết mồ hôi và giảm lượng mồ hôi để đáp ứng với stress nhiệt. |
| Yếu tố xã hội | Cách ly xã hội, không gian sống không có máy điều hòa và không thông thoáng, mất khả năng tự chăm sóc bản thân, nằm bất động trên giường. |
| Bệnh lý nền | Đợt cấp các bệnh tâm thần, tim mạch, mạch máu não và phổi và bệnh đa xơ cứng do tiếp xúc với stress nhiệt. |
| Thuốc | Thuốc chẹn beta, thuốc lợi tiểu, thuốc chẹn kênh calci, thuốc nhuận tràng, thuốc kháng cholinergic, salicylate, thuốc đồng vận tuyến giáp, benztropine, trifluoperazine, butyrophenone, đồng vận alpha, chất ức chế monoamine oxidase, thuốc kích thích giao cảm, thuốc chống trầm cảm ba vòng, SSRI. |
| Sốc nhiệt do Gắng sức | |
| Yếu tố xã hội | Nỗ lực quá mức, áp lực từ đồng nghiệp và huấn luyện viên. |
| Yếu tố khả năng | Thể lực thấp (nỗ lực thể chất không phù hợp với thể lực; “tập luyện kiểu tự sát”), thích nghi (thích ứng) kém với nhiệt, hiệu quả làm việc thấp, thừa cân (giảm tỷ lệ diện tích da trên khối lượng và khả năng lưu trữ nhiệt cao hơn trong lớp mỡ), quần áo bảo hộ (giảm hiệu quả của mồ hôi). |
| Yếu tố mắc phải | Nhiễm virus hoặc vi khuẩn (ngay cả khi dưới lâm sàng), mất nước, thiếu ngủ, rối loạn chức năng tuyến mồ hôi (ví dụ, bỏng sâu, sẹo trên da >40% tổng diện tích bề mặt cơ thể). |
| Yếu tố bẩm sinh | Giảm tiết mồ hôi vô căn mạn tính hoặc gia đình, loạn sản ngoại bì. |
| Lạm dụng ma túy | Amphetamine và giống amphetamine (ví dụ, ephedra), MDMA, cocaine, PCP và LSD, các chất kích thích tổng hợp thuộc nhóm cathinone (ví dụ: α-PHP), rượu. |
* LSD = lysergic acid diethylamide, MDMA = 3,4-methylene-dioxy-methamphetamine (thuốc lắc), PCP = phencyclidine, α-PHP = α-pyrrolidinohexanophenone và SSRI = chất ức chế tái hấp thu serotonin chọn lọc.
Sốc nhiệt do gắng sức
Sốc nhiệt do gắng sức là một cấp cứu y khoa, xảy ra lẻ tẻ một cách tự nhiên và liên quan trực tiếp đến hoạt động thể chất căng thẳng. Nó có thể tấn công các vận động viên, người lao động tay chân (ví dụ như lính cứu hỏa, nông dân), binh lính và những người khác tham gia vào các hoạt động mà trước đây họ đã thực hiện một cách không ổn định trong điều kiện tương tự về cường độ gắng sức và thời gian tiếp xúc với môi trường. Sốc nhiệt do gắng sức có thể xảy ra ngay trong vòng 60 phút đầu gắng sức và có thể được kích hoạt mà không tiếp xúc với nhiệt độ môi trường cao [15,16].

Nỗ lực quá mức và áp lực từ các đồng nghiệp và huấn luyện viên thúc đẩy con người thực hiện vượt quá khả năng sinh lý của họ là những yếu tố nguy cơ chính cho sốc nhiệt do gắng sức [17]. Ngoài ra, các yếu tố chức năng cũng như một số vấn đề bẩm sinh và mắc phải làm tăng tính nhạy cảm với nhiệt, dẫn đến sốc nhiệt do gắng sức (Bảng 2) [18,19]. Lạm dụng rượu và ma túy, đơn độc hoặc kết hợp, thường là một đặc điểm của các bữa tiệc hoặc lễ hội âm nhạc ảo giác, làm tăng phản ứng chuyển hóa với âm nhạc tràn đầy năng lượng [20] và là những yếu tố nguy cơ gây sốc nhiệt do gắng sức trong số những người tham gia các sự kiện này. Ngoài ra, các loại thuốc như amphetamine và các chất kích thích khác [21] là một yếu tố nguy cơ chính gây sốc nhiệt do gắng sức ở vận động viên (Bảng 2). Mặc dù tiền căn sốc nhiệt đã được đề xuất là một yếu tố nguy cơ cho một cơn sốc nhiệt tái phát [22] nhưng điều này không được hỗ trợ bởi bằng chứng thuyết phục.
Tỷ lệ mắc thực sự của sốc nhiệt do gắng sức là không rõ vì thường xuyên chẩn đoán nhầm (ví dụ, như mất nước hoặc kiệt sức vì nóng). Các cuộc điều tra dịch tễ học trên những cầu thủ bóng đá trong các trường trung học [23] và nhân viên quân đội [24] ở Hoa Kỳ cho thấy sự gia tăng ổn định về tỷ lệ mắc bệnh và tử vong do sốc nhiệt trong suốt thập kỷ qua. Tuy nhiên, vì sốc nhiệt do gắng sức thường ảnh hưởng đến những người trẻ khỏe mạnh và việc nhận ra và điều trị thường kịp thời nên tỷ lệ tử vong thấp (<5%) [1,3].
Sinh bệnh học và sinh lý bệnh
Cơ chế gây bệnh chính của sốc nhiệt liên quan đến việc chuyển từ giai đoạn điều nhiệt còn bù (trong đó sự mất nhiệt vượt quá mức tăng nhiệt) sang giai đoạn mất bù (trong đó mức tăng nhiệt lớn hơn mất nhiệt), khi cung lượng tim không đủ để đối phó với nhu cầu điều nhiệt cao. Do đó, nhiệt độ lõi cơ thể liên tục tăng, dẫn đến tác động gây độc tế bào trực tiếp và đáp ứng viêm, tạo ra một vòng luẩn quẩn và cuối cùng gây ra suy đa cơ quan (Hình 1) [1,2,25-27].
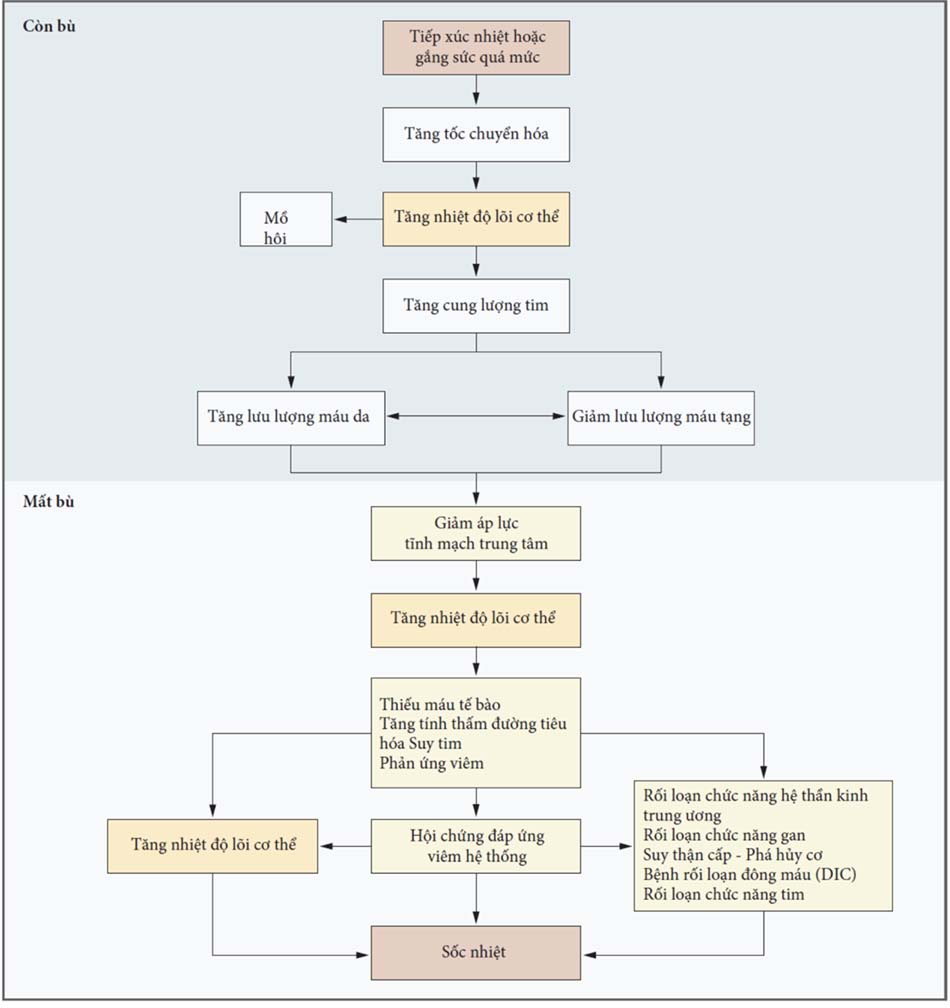
Đáp ứng viêm
Dòng thác các sự kiện ẩn dưới phản ứng viêm hệ thống trong sốc nhiệt đang chờ làm sáng tỏ hoàn toàn. Tăng thân nhiệt kích hoạt một đáp ứng căng thẳng phối hợp liên quan đến các tế bào nội mô, bạch cầu và tế bào biểu mô, cung cấp sự bảo vệ chống lại tổn thương mô và thúc đẩy sửa chữa tế bào. Phản ứng này được trung gian bởi phân tử đi kèm, một họ protein sốc nhiệt, và bởi những thay đổi nồng độ trong huyết tương và mô của các cytokine tiền viêm và kháng viêm [28-30]. Với tăng thân nhiệt kéo dài, những thay đổi sinh lý cấp tính (như suy tuần hoàn, giảm oxy máu, tăng nhu cầu chuyển hóa) và trực tiếp tác dụng leo thang gây độc tế bào liên quan đến nhiệt, gây ra rối loạn điều hòa phản ứng viêm [31,32].
Đáp ứng viêm liên quan đến sốc nhiệt giống như hội chứng đáp ứng viêm toàn thân (SIRS) [2,33]. Có ý kiến cho rằng SIRS được trung gian bởi các RNA thông tin lưu hành kích hoạt giải phóng cytokine và protein nhóm 1 di động cao (HMGB1), dẫn đến hoạt hóa quá mức bạch cầu và tế bào nội mô [34,35]. Giống như sốc nhiễm khuẩn, SIRS có thể gây ra sự suy giảm nhanh chóng về tình trạng lâm sàng, dẫn đến đông máu nội mạch lan tỏa (DIC), suy đa cơ quan và tử vong. Do đó, sốc nhiệt được xem là “một dạng tăng thân nhiệt liên quan đáp ứng viêm toàn thân dẫn đến hội chứng rối loạn chức năng đa cơ quan, trong đó bệnh não chiếm ưu thế” [2]. Trong một nghiên cứu về những bệnh nhân nhập viện vì sốc nhiệt do gắng sức, 84% trong số họ đáp ứng các tiêu chí chẩn đoán SIRS và đó là những bệnh nhân có thời gian nằm viện kéo dài [36]. Tương tự, bằng chứng lâm sàng và thực nghiệm về việc hoạt hóa bạch cầu trung tính trong sốc nhiệt cổ điển đóng vai trò là mối liên kết giữa đáp ứng viêm và rối loạn đông máu [32,33]. Tuy nhiên, mối liên quan giữa SIRS và sốc nhiệt có thể dễ dàng bị bỏ qua vì sốc nhiệt, và đặc biệt là sốc nhiệt do gắng sức, thường không được thấy trong các khoa chăm sóc đặc biệt và không nằm trong danh sách thông thường của các nguyên nhân gây SIRS. Việc chậm trễ nhận ra mối liên kết về mặt nguyên nhân giữa hai rối loạn và cung cấp điều trị thích hợp có thể làm trầm trọng thêm đáng kể hậu quả lâm sàng của SIRS.
Tính toàn vẹn của đường tiêu hoá và nhiễm nội độc tố
Việc giảm lưu lượng máu ruột do sốc nhiệt gây ra thiếu máu cục bộ đường tiêu hóa, ảnh hưởng tiêu cực đến khả năng sống của tế bào và tính thấm của thành tế bào. Hậu quả của căng thẳng oxy hóa và nitro hóa làm tổn thương màng tế bào và mở các mối nối chặt giữa các tế bào, cho phép nội độc tố và mầm bệnh tiềm năng rò rỉ vào tuần hoàn hệ thống, lấn át khả năng giải độc của gan và dẫn đến nhiễm nội độc tố máu [37,38]. Mặc dù ý tưởng về mối liên kết giữa sốc nhiệt và nhiễm độc nội độc tố máu không phải là mới [39], nhưng nhiều bác sĩ có xu hướng bỏ qua hoặc giải thích sai các phát hiện trong phòng thí nghiệm có thể ứng dụng. Điều này có thể làm trầm trọng thêm tình trạng lâm sàng của bệnh nhân sốc nhiệt và làm xấu đi tiên lượng.
Chẩn đoán
Chẩn đoán sốc nhiệt phần lớn là lâm sàng, chủ yếu dựa vào tam chứng tăng thân nhiệt, bất thường về thần kinh và tiếp xúc gần đây với thời tiết nóng (ở dạng cổ điển) hoặc gắng sức thể chất (ở dạng gắng sức). Nhịp tim nhanh, nhịp thở nhanh và hạ huyết áp là thường gặp. Mồ hôi ướt đẫm và da ẩm ướt là điển hình của sốc nhiệt do gắng sức, trong khi ở sốc nhiệt cổ điển, da thường khô, phản ánh việc giảm đặc trưng của đáp ứng tuyến mồ hôi và lượng mồ hôi ở người cao tuổi bị stress nhiệt. Da có thể đỏ ửng, phản ánh sự giãn mạch ngoại biên quá mức, hoặc tái nhợt, cho thấy sự sụp đổ mạch máu.
Chẩn đoán phân biệt
Bất kỳ bệnh lý toàn thân nào có hình ảnh lâm sàng tương tự như sốt và các biểu hiện của rối loạn chức năng não chỉ nên được xem xét sau khi sốc nhiệt đã được loại trừ, vì sự chậm trễ trong điều trị sốc nhiệt làm tăng đáng kể tỷ lệ mắc bệnh và tử vong. Một khi sốc nhiệt đã được loại trừ trên cơ sở bệnh sử và bối cảnh lâm sàng, thì các bệnh lý khác cần được xem xét bao gồm viêm màng não, viêm não, động kinh, nhiễm độc thuốc (ví dụ, atropine, MDMA [3,4-methylenedioxy-methamphetamine], cocaine hoặc amphetamine), mất nước nặng và bất kỳ hội chứng chuyển hóa nào (ví dụ, hội chứng ác tính thần kinh, cơn giảm trương lực gây tử vong, hội chứng serotonin, cơn bão giáp hoặc cơn cường đa cơ quan do u tủy thượng thận) [1,40].
Hình ảnh lâm sàng và biến chứng
Hình ảnh lâm sàng về sốc nhiệt đã được mô tả sâu rộng [3,41]. Rối loạn này có ba giai đoạn, được thấy rõ trong sốc nhiệt do gắng sức hơn trong sốc nhiệt cổ điển: giai đoạn cấp tính tăng thân nhiệt-thần kinh, giai đoạn huyết học-enzyme (đỉnh ở 24 đến 48 giờ sau khởi phát) và giai đoạn gan-thận muộn (nếu các triệu chứng lâm sàng được duy trì trong 96 giờ hoặc lâu hơn). Quan trọng nhất đối với những người làm công việc chăm sóc ban đầu là giai đoạn cấp tính, vì việc nhận biết và điều trị sốc nhiệt kịp thời trong giai đoạn cấp tính có thể là cứu mạng.
Đo đầy đủ nhiệt độ lõi (trực tràng) là rất quan trọng ở những người nghi ngờ bị sốc nhiệt. Tăng thân nhiệt được dự kiến, nhưng biểu hiện nhiệt độ lõi cơ thể hơn 40.5°C là một thước đo chẩn đoán có thể dẫn đến sai lầm, vì nhiệt độ có thể bị sai lệch nếu việc đo nhiệt bị trì hoãn hoặc được thực hiện một cách không thích hợp (ví dụ, nếu nhiệt độ được đo bằng miệng hoặc từ trán hoặc nách) [3,42]. Tuy nhiên, tăng thân nhiệt cực độ trong quá trình gắng sức thể chất không phải lúc nào cũng chỉ ra sốc nhiệt; nhiều vận động viên marathon kết thúc cuộc đua với nhiệt độ lõi cơ thể cao nhưng không có những thay đổi đi kèm liên quan đến hình ảnh lâm sàng của sốc nhiệt [43].
Vì bộ não cực kỳ nhạy cảm với tăng thân nhiệt, nên rối loạn thần kinh trung ương là không thể tránh khỏi trong sốc nhiệt. Các triệu chứng ban đầu bao gồm thay đổi hành vi, lú lẫn, mê sảng, chóng mặt, yếu cơ, kích động, hung hăng, nói lắp, buồn nôn và nôn [1]. Các cơn co giật và co thắt cơ vòng không tự chủ cơ thể xảy ra trong những trường hợp nặng, chủ yếu là trong sốc nhiệt do gắng sức [3].
Ý thức thường xấu đi nhưng thường được lấy lại khi nhiệt độ giảm xuống mức nguy kịch là 40.5°C. Trong trường hợp nặng, phù não xảy ra sau đó [1,3]. Tổn thương não dường như tập trung ở tiểu não, với teo toàn bộ và bằng chứng về sự liên quan của lớp tế bào Purkinje [41,44]. Tổn thương thần kinh đối với hệ thần kinh tự động và ruột có thể lâu dài. Giả thuyết rằng thương tổn vùng dưới đồi trước giao thoa thị giác chịu trách nhiệm cho việc mất nhiệt vẫn chưa được chứng minh [1].
Rối loạn chức năng và suy đa cơ quan (rõ rệt hơn trong sốc nhiệt do gắng sức so với sốc nhiệt cổ điển) có thể đạt đỉnh trong vòng 24 đến 48 giờ (Bảng 1). Nếu điều trị kịp thời, các dấu hiệu lâm sàng trở nên nhẹ nhàng hơn trong phần lớn các trường hợp và giảm dần trong vài ngày, và hầu hết bệnh nhân hồi phục mà không bị ảnh hưởng lâu dài. Các biến chứng có thể xảy ra từ thay đổi ý thức dai dẳng đến DIC, hội chứng suy hô hấp cấp tiến triển, loạn chức năng và suy thận, tim, gan cấp tính [2,3]. Tiêu cơ vân, mặc dù không đặc trưng cho một bệnh lý cụ thể, nhưng là điển hình của sốc nhiệt do gắng sức [3]. Tiên lượng xấu đi khi rối loạn chức năng thận và gan kéo dài trong hơn 96 giờ. Các nghiên cứu tử thiết cho thấy suy cơ quan đích sau sốc nhiệt chủ yếu là do chết tế bào theo chu trình và chết tế bào hoại tử do nhiệt kèm theo vi huyết khối lan rộng, xuất huyết và tổn thương viêm [26,32,41]. Một số di chứng thần kinh (ví dụ như thoái hóa tiểu não, rối loạn vận ngôn, rối loạn nhận thức và quên thuận chiều) có thể tồn tại trong vài tuần đến vài tháng [45]. Một nghiên cứu chỉ ra rằng nguy cơ tử vong trong nhiều tháng và nhiều năm sau khi phục hồi do sốc nhiệt có thể cao hơn nguy cơ tử vong trong dân số nói chung [46].
Dấu ấn sinh học
Các phép đo lâm sàng và cận lâm sàng phản ánh chức năng cơ quan phải được theo dõi một cách có hệ thống trong ít nhất 72 giờ để tránh bỏ sót những suy sụp lâm sàng có thể xảy ra [3]. Tuy nhiên, dữ liệu thực nghiệm chỉ ra rằng các phép đo này có thể không phản ánh chính xác mức độ nặng của bệnh hoặc tiên lượng dài hạn [1]. Các dấu hiệu sinh hóa máu có thể chỉ ra tốt hơn về tình trạng suy cơ quan và tạo điều kiện cho chẩn đoán chính xác và điều trị kịp thời đang được nghiên cứu, bao gồm HMGB1 [47], NGAL (neutrophil gelatinase–associated lipocalin) (còn được gọi là 24p3, uterocalin và neu-related lipocalin) [48], troponon I tim [49], tỷ số protein sốc nhiệt 72 trên creatinine niệu [50], histone [51] và cryptdin 2 peptide (một loại alpha- defensin ruột) [52]. Tuy nhiên, những dấu ấn sinh học này là thử nghiệm và chưa được thí nghiệm lâm sàng hoặc phê duyệt.
Điều trị sốc nhiệt
Bệnh nhân sốc nhiệt được điều trị triệu chứng và bảo tồn (Bảng 3). Mục tiêu chính là giảm bớt trạng thái tăng thân nhiệt; do đó, không giống như trong các tình trạng chấn thương khác, khẩu hiệu là “cool and run” chứ không phải “scoop and run”.
Kiểm soát nhiệt độ cơ thể
Tiên lượng xấu đi nếu nhiệt độ lõi cơ thể được duy trì trên ngưỡng nguy kịch 40.5°C. Thật vậy, làm mát nhanh và hiệu quả là nền tảng của điều trị và chỉ nên trì hoãn nếu cần hồi sinh tim phổi [3,53]. Mặc dù không có mục tiêu nhiệt độ được xác định cụ thể để ngừng làm mát một cách an toàn, nhưng thực tế thường gặp cho thấy nhiệt độ mục tiêu dưới 39°C (tốt nhất là 38.5°đến 38.0°C) để giảm nguy cơ suy sụp lâm sàng [3].
Đối với sốc nhiệt do gắng sức, tốc độ làm mát nhanh hơn 0.10°C mỗi phút là an toàn và hy vọng có thể cải thiện tiên lượng [54]. Ngâm trong nước lạnh để điều trị sốc nhiệt do gắng sức là phương thức lựa chọn được chấp nhận nhằm đạt tốc độ làm mát là 0.20° đến 0.35°C mỗi phút [53,54], mặc dù có nhiều lý do, nhưng tất cả đều không có cơ sở, để ngăn cản việc sử dụng phương pháp này [53]. Trong điều kiện quân sự hoặc sa mạc, nơi không có sẵn nước đá, có thể đạt được tốc độ làm mát khoảng 0.10°C mỗi phút bằng cách đổ một lượng nước dồi dào lên cơ thể và quạt [54,55].
Ở người cao tuổi bị sốc nhiệt cổ điển, ngâm nước lạnh có thể mang lại tốc độ làm mát chấp nhận được, nhưng lựa chọn điều trị bao gồm sử dụng một hoặc nhiều loại làm mát dẫn truyền hoặc bay hơi, chẳng hạn như truyền dịch lạnh (làm giảm nhiệt độ nội mạch); áp túi nước đá, túi lạnh hoặc tấm gạc ướt; và quạt. Những phương pháp này, mặc dù kém hiệu quả hơn so với ngâm nước lạnh, nhưng được người cao tuổi dung nạp tốt hơn và cũng dễ dàng tiếp cận và dễ dàng áp dụng trong dịch bệnh sốc nhiệt cổ điển, khi khoa cấp cứu có thể tràn đầy những già yếu bị sốc nhiệt [56].
Không có loại thuốc nào tăng tốc độ làm mát. Các thuốc hạ sốt như aspirin và acetaminophen là không hiệu quả ở bệnh nhân sốc nhiệt, vì sốt và tăng thân nhiệt làm tăng nhiệt độ lõi cơ thể thông qua các tiến trình sinh lý khác nhau. Hơn nữa, thuốc hạ sốt làm nặng thêm tình trạng rối loạn đông máu và tổn thương gan ở bệnh nhân sốc nhiệt. Thuốc đối kháng thụ thể ryanodine, dantrolene, được sử dụng trong điều trị tăng thân nhiệt ác tính, đang được nghiên cứu trong điều trị sốc nhiệt ((ClinicalTrials.gov number, NCT03600376), nhưng hiện tại không có bằng chứng nào cho thấy này có hiệu quả đối với sốc nhiệt. Thật vậy, việc phóng thích calci của cơ xương dường như không có vai trò trong sinh lý bệnh của sốc nhiệt [1,40].
| Bảng 3. Hướng dẫn điều trị sốc nhiệt.* | |
| Điều trị | Bàn luận |
| Điều trị tại hiện trường | |
| CPR | Thực hiện theo giao thức ACLS; cho oxy ở tốc độ 4 lít/phút để tăng độ bão hòa oxy lên >90%. |
| Nhiệt độ lõi cơ thể | Theo dõi nhiệt độ trực tràng và thực hiện làm mát trong trường hợp tăng thân nhiệt; đối với sốc nhiệt do gắng sức thì ngâm nước lạnh; đối với sốc nhiệt cổ điển thì làm mát dẫn truyền hoặc bay hơi. |
| Dịch truyền | Truyền dung dịch muối đẳng trương IV (1−2 lít/giờ); mất nước không phải là vấn đề chính. |
| Thuốc động kinh | Cho benzodiazepine IV (5 mg) cho đến khi hết cơn co giật (không quá 20 mg). |
| Chuyển đến bệnh viện | Đối với sốc nhiệt cổ điển, vận chuyển ngay lập tức đến ED; đối với sốc nhiệt do gắng sức, vận chuyển đến ED sau khi làm mát nhiệt độ cơ thể xuống <39.0°C. |
| Điều trị trong ED | |
| Nhiệt độ lõi cơ thể | Theo dõi nhiệt độ trực tràng hoặc bàng quang và thực hiện làm mát cho đến khi nhiệt độ lõi <38.0°C; sử dụng bộ đồ mặc làm mát hoặc dịch lạnh (4°C, 1000 mL/30 phút) truyền qua đường trung tâm; thuốc hạ sốt gây hại hại và nên tránh; dantrolene chưa được chứng minh là có hiệu quả. |
| Thuốc động kinh | Cho benzodiazepine IV (5 mg, lặp lại) hoặc phenytoin IV (liều tải, 15-20 mg/kg trong 15 phút) cho đến khi cắt cơn co giật. |
| Xét nghiệm | Thực hiện CBC, phân tích nước tiểu, cấy máu, xét nghiệm chức năng thận và chức năng gan (ALT, AST, ammonia, INR); xét nghiệm glucose, điện giải, khí máu động mạch và cân bằng acid-base, chức năng đông máu, CK, LDH, myoglobin, CRP. |
| Theo dõi tuần hoàn | Đối với suy tuần hoàn, truyền dịch (30 mL/kg), theo dõi CVP hoặc thực hiện theo dõi huyết động xâm lấn, duy trì huyết áp động mạch trung bình ở mức >65 mm Hg (hoặc> 75 mm Hg nếu bệnh nhân cao tuổi hoặc tăng huyết áp), tất cả đều có mục tiêu là nồng độ lactate bình thường và lượng nước tiểu >50 mL/kg/giờ; xem xét thuốc vận mạch khi thất bại với dịch truyền. |
| Điều trị trong ICU | |
| Các biện pháp chung | Thực hiện CPR theo giao thức ACLS; ECMO có thể được sử dụng khi cần Theo dõi nhiệt độ trực tràng, bàng quang hoặc máu; tiếp tục làm mát để duy trì nhiệt độ lõi ở <38.0°C bằng cách truyền dịch lạnh (4°C, 1000 mL/30 phút) qua đường trung tâm hoặc sử dụng làm mát máu ngoài cơ thể cho tăng thân nhiệt kháng trị; thuốc hạ sốt gây hại và nên tránh; dantrolene chưa được chứng minh là có hiệu quả.
Thực hiện các xét nghiệm: CBC, glucose, khí máu động mạch và cân bằng acid-base, chức năng đông máu, CK, LDH, chức năng gan (ALT, AST, ammonia, INR), myoglobin, chức năng thận, phân tích nước tiểu, CRP, cấy máu; lặp lại mỗi 12 giờ trong 48 giờ đầu tiên, sau đó mỗi 24 giờ. |
| Suy tim | Thực hiện CPR theo giao thức ACLS; thực hiện theo dõi huyết động xâm lấn và siêu âm tim; đối với suy đa cơ quan nhẹ, sử dụng dobutamine IV (1 μg/kg/phút, sau đó 2-20 μg/kg/phút khi cần) hoặc milrinone IV (liều tải, 50 μg/kg trong 10 phút, sau đó 0.2-0.75 μg/kg/phút) hoặc adrenaline IV (1 μg/phút); đối với suy đa cơ quan nặng, ECMO có thể được sử dụng khi cần. |
| Tổn thương thận cấp | Truyền dịch tinh thể để duy trì lượng nước tiểu >50 mL/kg/giờ; cho furosemide IV (10-20 mg ở bệnh nhân chưa dùng thuốc lợi tiểu trước đó; liều tiếp theo phụ thuộc vào lượng nước tiểu); chạy thận nhân tạo hoặc CVVH trong trường hợp quá tải thể tích, nhiễm toan nặng, tăng kali máu hoặc urea máu; điều chỉnh tốc độ truyền dịch theo huyết áp và lượng nước tiểu; theo dõi điện giải và điều chỉnh khi cần. |
| Bệnh não và phù não | Khi GCS <8 điểm† , đặt nội khí quản và thở máy; cho tăng thông khí nhẹ (PCO2 34-36 mm Hg), dùng dung dịch muối ưu trương 3% IV (liều khởi đầu, 100 mL/30 phút, sau đó theo tổng lượng nước cơ thể của bệnh nhân để tăng mức natri 12 mmol/ngày) hoặc mannitol 20% IV (0.25-2 g/kg trong 30 phút); giữ đầu cao 45 độ, dùng thuốc an thần; bệnh nhân bị tăng ammoniac máu cần điều trị lọc máu hoặc MARS; tình trạng cải thiện với làm mát; xem xét theo dõi ICP. |
| Tiêu cơ vân | Truyền dịch IV, 1-2 lít/giờ (điều trị tích cực trong giờ đầu tiên), sau đó 300 mL/giờ; furosemide IV (10-20 mg ở bệnh nhân không dùng lợi tiểu trước đó; liều sau đó phụ thuộc vào lượng nước tiểu) trong trường hợp quá tải dịch; natri bicarbonate, 30 mmol/giờ (để đạt được pH nước tiểu >6.5); dự kiến xuất hiện myoglobin niệu; tăng calci máu và nhiễm kiềm chuyển hóa (pH >7.5). |
| DIC và các bất thường đông máu khác | Đối với chảy máu và huyết khối, dùng huyết tương tươi đông lạnh (liều bolus, 10-15 mL/kg, sau đó 200-400 mL theo chỉ số đông máu); truyền tủa lạnh (5-10 U mỗi lần) nếu mức fibrinogen <180 mg/dL; truyền tiểu cầu đậm đặc (truyền một liều điều trị) nếu số lượng tiểu cầu <20 trên mm3 hoặc nếu có chảy máu và số lượng tiểu cầu <50 trên mm3 ; ở những bệnh nhân bị suy gan, xem xét PCC để đạt được mục tiêu INR ≤1.5; tiêm liều PCC theo chỉ số INR và cân nặng của bệnh nhân; tránh heparin; cảnh giác với hạ thân nhiệt và nhiễm toan chuyển hóa. |
| ARDS | Thực hiện đặt nội khí quản và thở máy; tránh quá tải dịch. |
| Suy gan | Theo dõi chức năng gan và tri giác trong ít nhất 4 ngày; điều trị hỗ trợ: ổn định huyết động, N-acetylcystein IV (liều bolus, 150 mg/kg trong 200 mL dung dịch glucose 5% trong 20 phút, sau đó 50 mg/kg trong 500 mL dung dịch glucose 5% trong 4 giờ, sau đó 100 mg/kg trong 1000 mL dung dịch glucose 5% trong 16 giờ); truyền nước muối ưu trương 3% IV hoặc mannitol IV (0.25-2 g/kg dung dịch 20% trong 30 phút), lọc máu, thuốc nhuận tràng (ví dụ, lactulose uống, 30 mL mỗi 2 giờ cho đến khi tiêu chảy xảy ra), rifaximin uống (400 mg 3 lần một ngày) trong trường hợp suy gan tối cấp; hiếm khi cần ghép gan, và không có bằng chứng cho thấy ghép gan có hiệu quả. |
| Thay đổi điện tâm đồ | Theo dõi liên tục các rối loạn nhịp tim có thể; Thay đổi điện tâm đồ là không đặc hiệu. |
| SIRS | Điều trị tương tự như nhiễm khuẩn huyết; xem xét kháng sinh. |
* Các khuyến cáo được đưa ra trong bảng này là hướng dẫn chung. Cần phải điều trị cá nhân hóa theo tình trạng bệnh nhân. Bức tranh đầy đủ về suy cơ quan có thể thấy rõ sau 24 đến 48 giờ sau sự kiện. Do đó, việc theo dõi nên tiếp tục ít nhất 96 giờ. ACLS = hồi sinh tim phổi nâng cao, ALT = alanine aminotransferase, AST = aspartate aminotransferase, CBC = công thức máu toàn phần, CK = creatine kinase, CPR = hồi sinh tim phổi, CRP = protein phản ứng C, CVP = áp lực tĩnh mạch trung tâm, ECG = điện tâm đồ, ECMO = oxy hóa màng ngoài cơ thể, ED = khoa cấp cứu, ICP = áp lực nội sọ, ICU = khoa chăm sóc đặc biệt, INR = tỷ số bình thường hóa quốc tế, IV = tiêm tĩnh mạch, LDH = lactate dehydrogenase, MARS = hệ thống tái tuần hoàn hấp phụ phân tử, PCC = phức hợp prothrombin đậm đặc, PCO2 = áp suất riêng phần carbon dioxide, SIRS = hội chứng đáp ứng viêm toàn thân. † Điểm số trong Thang điểm hôn mê Glasgow (GCS) dao động từ 3 đến 15, với điểm số thấp hơn cho thấy mức độ ý thức giảm.
Điều trị tổn thương cơ quan
Nhận biết kịp thời và làm mát hiệu quả sẽ nhanh chóng đảo ngược rối loạn chức năng cơ quan do nhiệt trong hầu hết các trường hợp. Tuy nhiên, làm mát có thể không đủ để có tác dụng phục hồi hoàn toàn và việc sử dụng kịp thời các phương pháp điều trị bổ trợ có thể rất quan trọng đối với sự sống còn. Chăm sóc tiêu chuẩn nên được can thiệp tức thì bằng điều trị hỗ trợ các chức năng cơ quan có triệu chứng và nhận thức về nguy cơ phát triển SIRS (Bảng 3) [3,35].
Một số cách tiếp cận điều trị mới, có thể dự đoán các liệu pháp trong tương lai, đang được nghiên cứu trên những mô hình động vật và trong các nghiên cứu lâm sàng sơ bộ. Chúng bao gồm một chất ức chế xanthine oxyase (allopurinol) để làm giảm nồng độ lipopolysacaride khoảng cửa bằng cách bảo vệ tính toàn vẹn của các mối nối chặt giữa các tế bào [37], protein C hoạt hóa tái tổ hợp để cải thiện tình trạng viêm và điều trị rối loạn chức năng dòng thác đông máu [57], và antithrombin loại III đậm đặc và thrombomodulin-α hòa tan tái tổ hợp để điều trị DIC [58,59] (và NCT00487656), và protease serine để ức chế hoạt động của enzyme tuyến tụy trong lòng ruột, do đó làm giảm đáng kể các chỉ dấu viêm hệ thống [60]. Điều trị bổ trợ với cây đại hoàng Trung Hoa, thực vật thuộc họ Polygonaceae, được báo cáo là làm giảm đáp ứng viêm và tạo điều kiện phục hồi sau tổn thương gan và thận cấp tính liên quan đến nhiệt [61] (Chinese Clinical Trial Registry number, ChiCTR1800016460). Những liệu pháp tiềm năng này đang ở các giai đoạn nghiên cứu khác nhau và dữ liệu vẫn còn hạn chế. Cần thêm thông tin và thực nghiệm trước khi chúng có thể được chấp thuận sử dụng cho bệnh nhân.
Phòng ngừa sốc nhiệt
Phòng ngừa sốc nhiệt là hiệu quả hơn điều trị và chắc chắn dễ dàng hơn. Trong thời tiết ấm áp và đặc biệt là trong các đợt nắng nóng, cần thực hiện các bước bảo vệ để giảm thiểu nguy cơ sốc nhiệt cổ điển. Những việc này bao gồm ở trong nhà có máy điều hòa hoặc các nơi khác có máy điều hòa (ví dụ, trung tâm mua sắm hoặc rạp chiếu phim), sử dụng quạt, tắm mát mẻ thường xuyên, giảm gắng sức và tăng liên lạc xã hội để chống lại sự cô lập [4,62]. Ngoài ra, các thành viên gia đình, hàng xóm và nhân viên xã hội nên thường xuyên kiểm tra người cao tuổi để đảm bảo an sinh của họ.
Tuân thủ các biện pháp phòng ngừa dựa trên kinh nghiệm, ở cả cấp độ cá nhân và cơ quan tổ chức, có thể làm giảm đáng kể tỷ lệ mắc sốc nhiệt do gắng sức [17].
Các biện pháp này bao gồm thích nghi với điều kiện môi trường thay đổi, mức độ tập luyên thể chất phù hợp với mức độ gắng sức sinh lý, lịch tập luyện tránh những thời điểm nóng trong ngày, loại bỏ các thiết bị và quần áo chặn bốc hơi nước làm cản trở sự bốc hơi mồ hôi, duy trì chế độ cung cấp nước hóa thích hợp và sắp xếp thời gian nghỉ ngơi trong khi hoạt động; những người có dấu hiệu sớm của bệnh không nên cho tham gia vào các hoạt động thể chất [15,17].
Trở lại hoạt động bình thường sau sốc nhiệt
Người cao tuổi hồi phục sau cơn sốc nhiệt cổ điển nên được giúp đỡ áp dụng lối sống lành mạnh hơn cho phép họ đối phó với stress nhiệt. Đối với công nhân, vận động viên hoặc quân nhân đang hồi phục sau cơn sốc nhiệt do gắng sức, không có Hướng dẫn toàn diện để trở lại làm việc, thi đấu hoặc làm nhiệm vụ. Thông thường là chờ đợi dấu hiệu lâm sàng và xét nghiệm trở lại bình thường rồi quay lại tập luyện một cách thận trọng [19,63]. Trường Đại học Y học Thể thao Hoa Kỳ khuyến cáo một bài kiểm tra có cấu trúc về khả năng chịu nhiệt trước khi một vận động viên trở lại thi đấu nhưng không có phác đồ đánh giá cụ thể [63,64]. Hai bài kiểm tra như vậy hiện có cho quân nhân [65,66], và mặc dù hiệu quả của chúng vẫn đang được tranh luận [67], nhưng dường như chúng được sử dụng như một công cụ phụ trợ để quyết định khi nào binh lính có thể trở lại làm nhiệm vụ.
Sốc nhiệt và đặc tính hệ gen hoặc di truyền
Các nghiên cứu trên mô hình chuột bị stress nhiệt và quan sát ở bệnh nhân sốc nhiệt do gắng sức đã cho thấy những thay đổi hệ gen rõ rệt phù hợp với giả thuyết rằng sốc nhiệt có thể là kết quả của các ảnh hưởng tích lũy của nhiều kích thích tương tác bất lợi, bao gồm có thể có khuynh hướng di truyền đối với việc không dung nạp nhiệt [68,69]. Giả thuyết này có thể được củng cố thêm bằng các quan sát rằng bản phiên mã tế bào lympho khác nhau giữa người này với người khác và ở những người được coi là không dung nạp nhiệt, các yếu tố phiên mã của gen bảo vệ tế bào đang có bất thường chức năng, có thể giải thích tính nhạy cảm đối với stress nhiệt của những người như vậy [70]. Trong quá trình thích nghi với nhiệt (một quá trình bảo vệ giúp làm giảm nguy cơ sốc nhiệt), những thay đổi về hệ gen cho thấy đáp ứng hai pha ở vùng dưới đồi của chuột: tăng cường phiên mã các gen liên kết với tính dễ bị kích thích thần kinh trong giai đoạn thích nghi sớm và tăng cường hiệu quả chuyển hóa khi đạt được cân bằng nội môi thích nghi [71]. Người ta không biết liệu người chịu được nhiệt và người không chịu được nhiệt có các kiểu đáp ứng khác nhau đối với sự thích nghi nhiệt hay không. Dữ liệu tích lũy vẫn còn rời rạc và những thay đổi hệ gen trong hầu hết các trường hợp chỉ trở nên rõ ràng khi bị thách thức bởi stress nhiệt. Do đó, cần nghiên cứu thêm để chứng minh ý nghĩa cơ chế của những thay đổi hệ gen ở bệnh nhân sốc nhiệt.

Một số dữ liệu lâm sàng và thực nghiệm hỗ trợ mối liên quan tiềm năng giữa sốc nhiệt do gắng sức và tăng thân nhiệt ác tính [72,73]. Trong một nghiên cứu lâm sàng, tỷ lệ mắc tăng thân nhiệt ác tính cao bất ngờ (45.6%) được phát hiện ở những bệnh nhân bị sốc nhiệt do gắng sức [74]. Các nghiên cứu trên mô hình chuột đã xác định CASQ1 là một gen đáng được đưa vào phân tích mối liên kết giữa hai tình trạng này [73]. Tuy nhiên, liệu bệnh nhân bị sốc nhiệt do gắng sức có phải có nguy cơ bị tăng thân nhiệt ác tính trên mức trung bình hay tính nhạy cảm với tăng thân nhiệt ác tính là một yếu tố nguy cơ của sốc nhiệt do gắng sức vẫn là câu hỏi chưa được trả lời.
Nguy cơ tử vong liên quan đến gắng sức ở các vận động viên và quân nhân có đặc tính tế bào hình liềm cao hơn nguy cơ ở những người trong cũng lĩnh vực mà không mang đặc tính này [75]. Tuy nhiên, không có bằng chứng nào cho thấy mối liên quan giữa đặc tính tế bào hình liềm và sốc nhiệt [76].
Kết luận
Sốc nhiệt là một tình trạng đe dọa tính mạng nếu không được nhận ra kịp thời và điều trị hiệu quả. Một số biện pháp phòng ngừa đơn giản, chẳng hạn như tránh hoạt động nặng nhọc trong môi trường nóng và giảm tiếp xúc với stress nhiệt, cũng như thay đổi thái độ trong thể thao và giải quyết các vấn đề kinh tế xã hội làm tăng nguy cơ, những biện pháp này có thể làm giảm tỷ lệ mắc sốc nhiệt cổ điển và gắng sức. Hiểu biết của chúng tôi về sinh lý bệnh của sốc nhiệt và tiếp cận điều trị dựa trên cơ chế vẫn chưa đầy đủ. Nghiên cứu trong tương lai có khả năng tập trung vào ba lĩnh vực: xác định các đặc tính di truyền có thể làm giảm khả năng đối phó với stress nhiệt của một người, tìm kiếm các dấu ấn sinh học mới có thể dự đoán tốt hơn các kết cục ngắn hạn và dài hạn của sốc nhiệt và phát triển các điều trị bổ trợ mới có thể kiểm soát hiệu quả phản ứng viêm và chống lại các biến chứng đa cơ quan.
Tài liệu tham khảo