Tác giả: Bác sĩ Nguyễn Thành Luân – Bệnh viện Hoàn Mỹ Cửu Long
Có đến 40% bệnh nhân ICU gặp vấn đề với sự cân bằng thẩm thấu giữa dịch nội bào và ngoại bào (1). Tín hiệu cho vấn đề này là sự thay đổi nồng độ natri huyết tương, nhưng vấn đề thực sự là sự thay đổi về thể tích tế bào, nó bộc lộ rõ ràng nhất ở hệ thần kinh trung ương. Chương này trình bày một cách tiếp cận đơn giản đối với các rối loạn thẩm thấu dựa trên một biến duy nhất: thể tích ngoại bào.
I. HOẠT TÍNH THẨM THẤU
Nồng độ các chất tan trong dung dịch có thể được biểu diễn dưới dạng hoạt tính thẩm thấu, phản ánh số lượng các hạt chất tan trong dung dịch. Đơn vị đo là osmol (osm), là 6 × 1023 hạt (số Avogadro) cho một chất không thể phân ly được (2). Tính thẩm thấu trong khoang chứa chất lỏng quyết định hàm lượng nước của nó.
A.Hoạt tính thẩm thấu tương đối
1. Khi hai khoang chứa chất lỏng được ngăn cách bằng một màng bán thấm (không thấm tự do đối với chất hòa tan), thì các chất hòa tan sẽ không phân bố đồng đều trong các khoang chứa chất lỏng, và hoạt tính thẩm thấu sẽ cao hơn ở một khoang chất lỏng. Nước sau đó di chuyển từ khoang chất lỏng có hoạt tính thẩm thấu thấp hơn sang khoang có hoạt tính thẩm thấu cao hơn.
2. Sự khác biệt trong hoạt tính thẩm thấu giữa các khoang chứa chất lỏng được gọi là hiệu quả thẩm thấu, và nó là lực đẩy cho sự di chuyển của nước giữa các khoang chứa chất lỏng. Lực này cũng được gọi là áp suất thẩm thấu.
3. Chất lỏng có hoạt tính thẩm thấu cao hơn được gọi là ưu trương và chất lỏng có hoạt tính thẩm thấu thấp hơn được gọi là nhược trương.
4. Nếu hai khoang chất lỏng là thể tích nội bào và ngoại bào, thì:
a. Khi dịch ngoại bào là ưu trương, nước sẽ di chuyển ra khỏi tế bào.
b. Khi dịch ngoại bào là nhược trương, nước sẽ di chuyển vào tế bào.
B. Đơn vị của hoạt tính thẩm thấu
Hoạt tính thẩm thấu có thể được thể hiện trong mối liên quan đến thể tích của dung dịch, hoặc thể tích nước trong dung dịch (3,4).
1. Tính thẩm thấu trên một thể tích dung dịch được gọi là nồng độ thẩm thấu (osmolarity), biểu thị là miliosmol trên lít (mosm/L).
2. Tính thẩm thấu trên một thể tích nước được gọi là độ thẩm thấu (osmolality), biểu thị là miliosmol trên kilogram H2O (mosm/kg H2O, hoặc mosm/kg).
3. Huyết tương chủ yếu là nước (95%), do đó, độ thẩm thấu thường được sử dụng để mô tả hoạt tính thẩm thấu của huyết tương. Tuy nhiên, có rất ít sự khác biệt giữa độ thẩm thấu và nồng độ thẩm thấu của huyết tương, và hai thuật ngữ này thường được sử dụng thay thế cho nhau (4).
C.Tính thẩm thấu của huyết tương
Hoạt tính thẩm thấu của huyết tương có thể được đo hoặc tính toán.
1. Phép đo tính thẩm thấu huyết tương
Tính thẩm thấu huyết tương được đo bằng phương pháp giảm đến điểm đóng băng. Điểm đóng băng của nước (0°C) giảm 1.86°C đối với mỗi osmol của chất tan được thêm vào một kilogram (lít) nước. Do đó, điểm đóng băng của dung dịch nước (tương đối so với nước) có thể được sử dụng để xác định hoạt tính thẩm thấu của dung dịch. Đây là phương pháp “tiêu chuẩn vàng” để đo độ thẩm thấu huyết tương.
2. Tính toán tính thẩm thấu huyết tương
Độ thẩm thấu huyết tương có thể được tính toán bằng cách sử dụng nồng độ các chất tan chính trong huyết tương (natri, cloride, glucose và urea) (3); tức là:
Posm = 2 x Na huyết tương + (glucose/18) + (bun/2.8) (1)
a. Posm là độ thẩm thấu huyết tương tính bằng mosm/kg H2O (hoặc mosm/kg).
b. Na huyết tương là nồng độ natri tính bằng mEq/L, và được nhân đôi để bao hàm hoạt tính thẩm thấu của cloride.
c. Glucose và BUN là nồng độ (mg/dL) trong huyết tương của mỗi chất.
d. 18 và 2.8 là trọng lượng phân tử của glucose và urea chia cho 10 (để thể hiện nồng độ của chúng bằng mosm/kg).
e. VÍ DỤ: Sử dụng nồng độ huyết tương bình thường của Na (140 mEq/L), glucose (90 mg/dL), và BUN (14 mg/dL), thì độ thẩm thấu huyết tương là: (2 × 140) + 90/18 + 14/2.8 = 290 mosm/kg.
3. Hiệu quả của tính thẩm thấu huyết tương
Urea dễ dàng đi qua màng tế bào, vì vậy sự gia tăng BUN sẽ không làm tăng hoạt tính thẩm thấu hiệu quả của huyết tương (tức là, nhiễm azote máu là một tình trạng tăng tính thẩm thấu nhưng không tăng tính ưu trương). Do đó, việc tính toán độ thẩm thấu huyết tương hiệu quả không bao gồm BUN; tức là:
Posm = 2 x Na huyết tương + (glucose/18) (2)
a. VÍ DỤ: Sử dụng nồng độ trong huyết tương bình thường của Na (140 mEq/L) và glucose (90 mg/dL), thì độ thẩm thấu huyết tương hiệu quả là: (2 × 140) + 90/18 = 285 mosm/kg.
b. Lưu ý rằng natri huyết tương chiếm 98% (280 của 285 mosm/kg) của hoạt tính thẩm thấu hiệu quả của dịch ngoại bào. Nói cách khác, nồng độ natri huyết tương là yếu tố quyết định chính của sự phân bố tổng lượng nước cơ thể trong các khoang dịch nội bào và ngoại bào.
D.Khoảng trống Osmol
1. Bởi vì các chất tan khác ngoài natri, cloride, glucose và urea có trong dịch ngoại bào, nên độ thẩm thấu huyết tương đo được sẽ lớn hơn độ thẩm thấu được tính toán. Khoảng trống osmol này thường là ≤10 mosm/kg (3,5).
2. Sự hiện diện của một độc tố hoặc thuốc sẽ làm tăng khoảng trống osmol, và điều này làm cho khoảng trống osmol trở thành một phép đo hữu ích trong trường hợp nghi ngờ phơi nhiễm độc tố hoặc quá liều thuốc (6).
II. TĂNG NATRI MÁU
Natri huyết tương bình thường là 135-145 mEq/L, vì vậy tăng natri máu được định nghĩa là natri huyết tương >145 mEq/L.
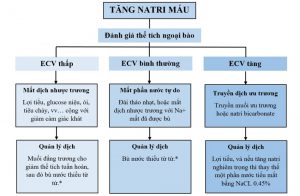
A.Thể tích ngoại bào
Ba tình trạng có thể gây ra tăng natri máu (7):
1. Mất natri và nước, với mất nước >mất natri (nghĩa là mất dịch nhược trương). Điều này dẫn đến giảm thể tích ngoại bào (ECV).
2. Chỉ mất nước (mất nước tự do), dẫn đến ECV không thay đổi.
3. Thừa natri và nước, với thừa natri >thừa nước (nghĩa là thừa dịch ưu trương), dẫn đến tăng ECV.
B. Bệnh lý não
Các hậu quả lâm sàng của tăng natri máu (tức là, tính ưu trương) bao gồm đề kháng insulin, rối loạn chức năng tim và bệnh lý não (1), trong đó bệnh lý não là quan trọng nhất. 1. Bệnh lý não có nhiều khả năng xảy ra với sự tăng nhanh của natri huyết tương (8). Các cơ chế có thể bao gồm sự co rút của thân tế bào thần kinh (8) và sự hủy myelin do thẩm thấu (9).
2. Các biểu hiện lâm sàng thay đổi từ kích động và li bì đến hôn mê và co giật toàn thể hoặc cục bộ (1).
3. Bệnh lý não là một dấu hiệu tiên lượng kém trong tăng natri máu, và có tỷ lệ tử vong cao tới 50% (9).
III.TĂNG NATRI MÁU KÈM THEO GIẢM THỂ TÍCH TUẦN HOÀN
Tăng natri máu kết hợp với ECV thấp là kết quả của việc mất dịch nhược trương (nghĩa là, dịch có nồng độ natri <135 mEq/L). Các nguyên nhân thông thường của mất dịch nhược trương bao gồm: (a) mất nước tiểu do thuốc lợi tiểu, (b) lợi tiểu thẩm thấu do glucose trong nước tiểu, (c) nôn mửa và tiêu chảy, (d) mất mồ hôi quá nhiều trong các bệnh liên quan đến nhiệt, và (e) mất dịch, mà dịch đó không chứa natri hoặc uống nhiều nước (ví dụ, ở người cao tuổi, bệnh nhân suy nhược).
A. Quản lý
Quản lý nhằm mục đích điều chỉnh hai hậu quả của sự mất dịch nhược trương: (a) mất natri, mà nó làm giảm ECV, và (b) mất nước nhiều hơn mất natri (thiếu nước tự do) tạo ra huyết tương ưu trương.
1. Bù natri
Mối lo ngại tức thời nhất với mất natri là giảm thể tích huyết tương có thể làm giảm cung lượng tim và giảm tưới máu mô. Do đó, việc quản lý hạ natri máu nhược trương bắt đầu với việc bù natri bằng nước muối đẳng trương.
2. Bù nước tự do
Khi giảm thể tích tuần hoàn đã được điều chỉnh, bước tiếp theo là bù nước tự do bị thiếu. Nước tự do bị thiếu có thể được ước tính, dựa trên giả thiết rằng tích số của tổng lượng nước cơ thể (TBW) và nồng độ natri huyết tương (PNa) luôn là hằng định (7).
(TBW × PNa) hiện tại = (TBW × PNa) bình thường (3)
PNa bình thường là 140 mEq/L và sắp xếp lại các thành phần sẽ tạo ra mối quan hệ sau:
TBW hiện tại = TBW bình thường × (140/PNa hiện tại) (4)
a. TBW bình thường (tính bằng lít) thường là 60% trọng lượng cơ thể không thừa mỡ (tính bằng kg) ở nam giới và 50% trọng lượng cơ thể không thừa mỡ ở phụ nữ, và một sự giảm 10% TBW bình thường được đề xuất cho bệnh nhân tăng natri máu mà bị mất nước (10).
b. Đối với bệnh nhân tăng đường huyết, natri huyết tương cần được điều chỉnh cho ảnh hưởng pha loãng của tăng đường huyết. Ảnh hưởng này trung bình 2 mEq/L cho mỗi 100 mg/dL glucose huyết tương tăng (xem Phần V-A-2).
c. Một khi TBW hiện tại được tính toán, nước tự do thiếu được tính như sau: Nước tự do thiếu (L) = TBW bình thường – TBW hiện tại (5)
d. VÍ DỤ: Đối với nam có trọng lượng cơ thể không thừa mỡ là 70 kg và Na huyết tương 160 mEq/L, TBW bình thường là 0.6 × 70 = 42 L, TBW hiện tại là 42 × (140/160) = 36.8 L và nước tự do thiếu là 42 − 36.8 = 5.2 lít.
e. Nước tự do thiếu được điều chỉnh bằng các loại dịch chứa natri như NaCL 0.45% để bù lại cho natri còn tiếp tục mất. Thể tích cần thiết để điều chỉnh nước tự do thiếu có thể được ước tính như sau (11):
Thể tích NaCL 0.45% (L) = Nước tự do thiếu × (140/77) (6)
trong đó 140 là nồng độ Na huyết tương mong muốn, và 77 là nồng độ Na trong NaCL 0.45%.
3. Tốc độ thay đổi natri huyết tương
Ban đầu tế bào thần kinh co lại để đáp ứng với dịch ngoại bào ưu trương, nhưng thể tích tế bào được phục hồi trong vòng vài giờ; một tác dụng do việc tạo ra các chất có hoạt tính thẩm thấu trong các tế bào não, được gọi là các chất thẩm thấu nội tại (7). Một khi thể tích tế bào được phục hồi bình thường, thì sự thay thế tích cực nước tự do thiếu có thể tạo ra phù tế bào và phù não.
a. Để hạn chế nguy cơ phù não, sự giảm natri huyết tương không được vượt quá 0.5 mEq/L mỗi giờ (1,7,8).
IV.TĂNG NATRI MÁU MÀ KHÔNG GIẢM THỂ TÍCH TUẦN HOÀN
Tăng natri máu với ECV bình thường là kết quả của mất nước tự do mà không kèm theo mất natri. Tình trạng này thường gặp ở bệnh nhân ICU tăng natri máu (1), và thường xảy ra khi mất natri đã được bù, để lại tình trạng thiếu nước tự do. Vấn đề được mô tả tiếp theo có lẽ là ví dụ tốt nhất về tình trạng thiếu nước thuần túy.
A. Đái tháo nhạt
Bệnh đái tháo nhạt (DI) là một rối loạn giữ nước tại thận, và được đặc trưng bởi sự mất nước tiểu mà hầu như không có chất tan (12). Các vấn đề cơ bản trong DI là một khiếm khuyết liên quan đến hormone chống bài niệu (ADH), nó thúc đẩy tái hấp thu nước ở ống thận xa. DI có thể liên quan đến hai rối riêng biệt liên quan đến ADH:
1. DI trung ương được đặc trưng bởi giảm phóng thích ADH từ tuyến yên sau (13). Các nguyên nhân thường gặp bao gồm chấn thương sọ não, bệnh não thiếu oxy, viêm màng não và chết não. Sự khởi đầu được báo trước bởi đa niệu, thường là rõ rệt trong vòng 24 giờ sau biến cố thúc đẩy.
2. DI thận được đặc trưng bởi giảm đáp ứng của cơ quan đích với ADH (14). Các nguyên nhân tiềm ẩn bao gồm amphotericin, aminoglycoside, thuốc tương phản, dopamine, lithium, hạ kali máu và giai đoạn phục hồi (đa niệu) của hoại tử ống thận cấp. Các rối loạn về khả năng cô đặc của thận là ít nghiêm trọng trong DI thận hơn ở DI trung ương.
3. Chẩn đoán Dấu hiệu của DI là nước tiểu loãng đối nghịch với huyết tương ưu trương.
a. Trong DI trung ương, nồng độ thẩm thấu nước tiểu thường dưới 200 mosm/L, trong khi DI thận thì nồng độ thẩm thấu nước tiểu thường là từ 200 đến 500 mosm/L (15).
b. Chẩn đoán DI được xác định bằng cách ghi nhận sự đáp ứng của nước tiểu với hạn chế dịch. Nồng độ thẩm thấu nước tiểu không tăng hơn 30 mosm/L trong vài giờ đầu của hạn chế dịch hoàn toàn là chẩn đoán DI.
c. Sau khi chẩn đoán DI được xác nhận, thì đáp ứng với vasopressin (5 đơn vị tiêm tĩnh mạch) sẽ phân biệt DI trung ương với DI thận. Trong DI trung ương, nồng độ thẩm thấu nước tiểu tăng ít nhất 50% gần như ngay lập tức sau khi dùng vasopressin, trong khi DI thận thì nồng độ thẩm thấu nước tiểu không thay đổi sau khi dùng vasopressin.
4. Quản lý
Sự mất dịch trong DI gần như là nước thuần túy, vì vậy việc quản lý nhằm bù nước tự do thiếu bằng cách sử dụng Phương trình 4-6 và hạn chế tốc độ điều chỉnh natri ≤0.5 mEq/L mỗi giờ. VASOPRESSIN: Trong DI trung ương, việc dùng vasopressin cũng là cần thiết. Liều thông thường là 2-5 đơn vị vasopressin tiêm dưới da mỗi 4 đến 6 giờ (16). Natri huyết thanh phải được theo dõi cẩn thận trong khi điều trị vasopressin bởi vì nguy cơ nhiễm độc ứ nước (do natri máu hạ quá nhanh).
B. Tăng natri máu kèm tăng thể tích tuần hoàn
Tăng natri máu với ECV cao là ít gặp, và thường là do truyền natri bicarbonate cho toan chuyển hóa, hoặc sử dụng nhiều nước muối ưu trương cho tăng áp lực nội sọ. Việc uống quá nhiều muối ăn (thường ở phụ nữ bị rối loạn tâm thần) nên được xem xét ở những bệnh nhân ngoại trú có tăng natri máu kèm tăng thể tích tuần hoàn (17).
Quản lý: Nếu chức năng thận bình thường, thì natri và nước dư thừa sẽ được bài tiết nhanh chóng. Nếu sự bài tiết natri của thận bị suy giảm, thì nó có thể được làm tăng lên bằng thuốc lợi tiểu (ví dụ, furosemide), nhưng natri niệu trong quá trình lợi tiểu thải natri (~ 80 mEq/L) nhỏ hơn natri huyết tương, điều này sẽ làm trầm trọng thêm tình trạng tăng natri máu, do đó nước tiểu mất nên được bù một phần bằng một loại dịch nhược trương.
V.TĂNG ĐƯỜNG HUYẾT ƯU TRƯƠNG
Tăng đường huyết nặng có ảnh hưởng đáng kể đến độ thẩm thấu huyết tương; ví dụ: glucose huyết tương 600 mg/dL sẽ làm tăng độ thẩm thấu huyết tương thêm 600/18 = 40 mosm/kg.
A.Tăng đường huyết không kèm nhiễm ketone
Hội chứng tăng đường huyết không nhiễm ketone (NKH) được đặc trưng bởi tăng đường huyết nặng mà không có nhiễm ketone acid. Tình trạng này thường xảy ra ở những bệnh nhân cao tuổi mắc bệnh đái tháo đường type 2, và được thúc đẩy bởi một căng thẳng sinh lý (ví dụ, nhiễm trùng, chấn thương). Nồng độ glucose trong máu thường >600 mg/dL, và có thể đạt đến mức vượt quá 1,000 mg/dL. Xuất hiện glucose niệu và kết quả của lợi niệu thẩm thấu dẫn đến giảm thể tích tuần hoàn. Sự kết hợp của tăng đường huyết và mất dịch nhược trương làm tăng đáng kể độ thẩm thấu huyết tương. Tỷ lệ tử vong trong NKH (5-20%) là cao hơn so với nhiễm ketone acid do đái tháo đường (1-5%) (18).
1. Biểu hiện lâm sàng
Các biểu hiện lâm sàng của NKH bao gồm (18):
a. Tăng đường huyết nặng (nồng độ glucose thường >600 mg/dL)
b. Không nhiễm ketone hoặc nhiễm ketone nhẹ
c. Bằng chứng của giảm thể tích tuần hoàn
d. BỆNH LÝ NÃO: Thay đổi trạng thái tinh thần bắt đầu khi độ thẩm thấu huyết tương tăng lên 320 mosm/kg, và hôn mê có thể phát triển ở 340 mosm/kg (18). Các cơn co giật toàn thể và khu trú có thể xuất hiện, cũng như các cử động không tự chủ như múa vờn và múa giật nữa người (19).
2. Tăng đường huyết và natri huyết tương
Tăng đường huyết gây rút nước từ khoang nội bào, và tạo ra một tác dụng pha loãng natri huyết tương. Mỗi 100 mg/dL glucose huyết tương tăng, thì natri huyết tương giảm 1.6 đến 2.4 mEq/L (trung bình 2 mEq/L) (20,21).
a. VÍ DỤ: Sử dụng hệ số hiệu chỉnh 2 mEq/L cho 100 mg/dL glucose tăng, nếu natri huyết tương đo được là 140 mEq/L và glucose huyết tương là 800 mg/dL, natri huyết tương hiệu chỉnh là 140 + (7 × 2) = 154 mEq/L.
3. Quản lý dịch
Thể tích dịch thiếu có thể rất nhiều trong NKH, và bù thể tích tích cực bằng dịch đẳng trương (1-2 lít trong giờ đầu tiên) thường là cần thiết. Sau đó, thể tích truyền nên được hướng dẫn bởi các dấu hiệu của giảm thể tích tuần hoàn và nồng độ natri huyết tương hiệu chỉnh.
4. Liệu pháp Insulin
a. Bởi vì insulin đẩy cả glucose và nước vào tế bào, nên liệu pháp insulin có thể làm trầm trọng thêm giảm thể tích tuần hoàn, do đó insulin nên được đợi đến khi thể tích lòng mạch được khôi phục. Đây là một thực hành an toàn vì bệnh nhân NKH thường có một số insulin nội sinh, và truyền dịch sẽ làm giảm đề kháng insulin vì nó điều chỉnh tính ưu trương.
b. Khi giảm thể tích đã được điều chỉnh, liệu pháp insulin có thể bắt đầu bằng việc truyền insulin regular với tốc độ 0.1 đơn vị/kg/giờ, sử dụng chiến lược cho nhiễm ketone acid do đái tháo đường được nêu trong Chương 24, Bảng 24.4. Nhu cầu insulin sẽ giảm khi tình trạng ưu trương được điều chỉnh, vì vậy theo dõi nồng độ glucose huyết tương hàng giờ là đặc biệt quan trọng.
VI.HẠ NATRI MÁU
Hạ natri máu (natri huyết tương <135 mEq/L) được báo cáo trong 40-50% bệnh nhân ICU (22,23), và đặc biệt phổ biến ở bệnh nhân phẫu thuật thần kinh (27).
A. Hạ natri máu giả
1. Các phép đo điện giải huyết tương tự động bao gồm cả giai đoạn pha loãng và không pha loãng huyết tương, trong khi chỉ giai đoạn pha loãng là quan trọng về mặt thẩm thấu. Huyết tương chủ yếu là nước (95%), do đó sự khác biệt giữa nồng độ natri đo được và giai đoạn pha loãng thường không đáng kể.
2. Sự gia tăng nồng độ lipid hoặc protein huyết tương quá cao thêm vào giai đoạn không pha loãng huyết tương có thể làm giảm đáng kể natri huyết tương đo được so với nồng độ natri giai đoạn pha loãng. Tình trạng này được gọi là hạ natri máu giả, và nó thường không được thấy cho đến khi nồng độ lipid huyết tương tăng lên trên 1,500 mg/dL, hoặc nồng độ protein huyết tương trên 12-15 g/dL (24).
3. Nếu tình trạng này bị nghi ngờ, các phòng xét nghiệm lâm sàng có các điện cực ion chuyên biệt có thể đo nồng độ natri giai đoạn pha loãng. Nói cách khác, đo độ thẩm thấu huyết tương sẽ phân biệt hạ natri máu giả (có độ thẩm thấu bình thường) với hạ natri máu “thực” (có độ thẩm thấu giảm).
B. Hạ natri máu nhược trương
Hạ natri máu nhược trương là do thừa nước tự do tương đối so với lượng natri trong dịch ngoại bào. Hầu hết có liên quan đến việc mất các cơ chế kiểm soát bình thường đối với việc phóng thích hormone chống bài niệu (ADH).
1. Phóng thích ADH không do thẩm thấu
Hormone chống bài niệu (ADH) được tiết ra bởi tuyến yên sau để đáp ứng với sự gia tăng độ thẩm thấu của dịch ngoại bào, và nó giúp kiềm chế tính ưu trương bằng cách thúc đẩy tái hấp thu nước ở ống thận xa.
a. ADH cũng được phóng thích bởi các yếu tố không gây thẩm thấu như giảm huyết áp (thông qua thụ thể áp lực) hoặc “stress sinh lý” (tức là, những stress tương tự nhau gây kích thích tiết ACTH từ tuyến yên trước).
b. Sự phóng thích ADH thường bị ức chế khi natri huyết tương giảm xuống dưới 135 mEq/L (1). Tuy nhiên, khi kích thích không thẩm thấu làm tiết ADH, đang hoạt động, thì sự tiết ADH vẫn diễn ra mặc dù hạ natri máu, và sự tái hấp thu nước ở thận làm trầm trọng thêm tình trạng hạ natri máu.
c. Sự bài tiết ADH không do thẩm thấu hoặc “không thích hợp” là nguyên nhân quan trọng của hạ natri máu kéo dài ở bệnh nhân nằm viện (25).
2. Bệnh lý não
Hậu quả chính của hạ natri máu nhược trương là một bệnh não đe dọa tính mạng, đặc trưng bởi phù não, tăng áp lực nội sọ, và nguy cơ thoát vị não (25,26). Các triệu chứng bao gồm từ nhức đầu, buồn nôn và nôn đến co giật, hôn mê và chết não. Nguy cơ và mức độ nghiêm trọng của bệnh não lớn hơn với hạ natri máu cấp tính (<48 giờ) (25,26).
3. Thể tích ngoại bào:
Giống như tăng natri máu, thể tích ngoại bào có thể thấp, bình thường và tăng trong hạ natri máu, và cách tiếp cận có thể được tổ chức theo thể tích ngoại bào (ECV), như trong Hình 2.
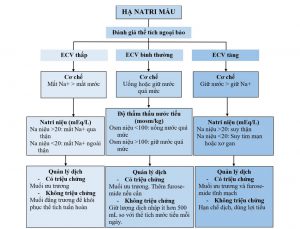
C.Hạ natri máu kèm giảm thể tích tuần hoàn
Hạ natri máu với ECV thấp là do mất natri kèm theo giữ nước tự do quá mức. Việc giữ nước tự do ở bệnh nhân nằm viện thường là kết quả của việc tiết ADH không do thẩm thấu (25), kết hợp với lượng nước nhập không được hạn chế.
1. Nguyên nhân
Các tình trạng chính liên quan đến hạ natri máu kèm giảm thể tích tuần hoàn được trình bày trong Bảng 1. Thuốc lợi tiểu thiazide là những thủ phạm thường gặp, có lẽ vì nó làm giảm khả năng pha loãng của thận.
a. SUY THƯỢNG THẬN NGUYÊN PHÁT: Suy thượng thận nguyên phát đi kèm với thiếu hụt mineralocorticoid, dẫn đến mất natri qua thận. Ngược lại, suy thượng thận thứ phát (bệnh vùng dưới đồi) chủ yếu là thiếu hụt glucocorticoid và không gây mất natri qua thận.
b. BỆNH NÃO MẤT MUỐI: Bệnh não mất muối xảy ra với chấn thương sọ não, xuất huyết dưới nhện và phẫu thuật thần kinh (23). Cơ chế mất natri qua thận là không rõ ràng (23).
| Bảng 1 | Các nguyên nhân gây hạ natri máu | |
| ECV thấp* | ECV bình thường | ECV tăng |
| -Mất Na+ qua thận
Thuốc lợi tiểu Bệnh não mất muối Suy thượng thận nguyên phát |
-Liên quan ADH
SIADH Căng thẳng sinh lý Nhược giáp |
ECV tăng
Suy thận |
| -Mất Na+ ngoài thận
Mất qua đường tiêu hóa |
-Không liên quan ADH
Bệnh uống nhiều nguyên phát |
|
| *Cần kết hợp với giữ nước để làm hạ natri máu. | ||
2. Xem xét chẩn đoán:
Nguyên nhân mất natri thường là rõ ràng. Còn nếu điều này không rõ ràng, thì natri niệu bất kỳ có thể giúp phân biệt mất natri ngoài thận hay tại thận; tức là, natri niệu cao (>20 mEq/L) gợi ý mất natri tại thận, trong khi natri niệu thấp (<20 mEq/L) gợi ý nguyên nhân mất natri ngoài thận.
D.Hạ natri máu đẳng tích
1. Nguyên nhân
Các nguyên nhân chính gây hạ natri máu đẳng tích bao gồm:
a. Bài tiết ADH không do thẩm thấu từ stress sinh lý và thường thấy ở bệnh nhân nằm viện (25).
b. Hội chứng tiết ADH không thích hợp (SIADH), là một tình trạng tiết ADH không do thẩm thấu liên quan đến nhiều bệnh ác tính, nhiễm trùng và thuốc (25).
c. Uống quá nhiều nước (bệnh uống nhiều nguyên phát hoặc do tâm thần).
2. Xem xét chẩn đoán
Tiết ADH không do thẩm thấu được đặc trưng bởi nước tiểu cô đặc không thích hợp (độ thẩm thấu nước tiểu >100 mosm/kg), trong khi uống nước quá nhiều được đặc trưng bởi nước tiểu loãng (độ thẩm thấu nước tiểu <100 mosm/kg) (25).
E. Hạ natri máu kèm tăng thể tích tuần hoàn
1. Hạ natri máu kèm tăng thể tích tuần hoàn là kết quả của cả giữ nước và natri, và xảy ra trong các trường hợp tiến triển của suy tim, xơ gan và suy thận.
2. Suy thận có liên quan đến natri niệu cao (>20 mEq/L), trong khi natri niệu thấp (<20 mEq/L) trong suy tim và xơ gan, trừ khi dùng thuốc lợi tiểu.
F. Quản lý dịch
Việc quản lý hạ natri máu được quyết định bởi ECV, và sự hiện diện hay không của các triệu chứng thần kinh. Hạ natri máu có triệu chứng đòi hỏi phải làm nồng độ natri huyết tương tăng nhanh hơn (với muối ưu trương), nhưng sự gia tăng quá nhanh có thể gây nguy hại, như mô tả tiếp theo.
1. Hủy myeline do thẩm thấu
Điều chỉnh nhanh natri huyết tương (tức là, >10-12 mEq/L trong 24 giờ) có thể tạo ra hội chứng hủy myeline do thẩm thấu (đôi khi được gọi là hủy myeline trung tâm cầu não) đặc trưng bởi rối loạn ngôn ngữ, liệt tứ chi và mất ý thức (23,25). Hạ natri máu mãn tính có nguy cơ cao hơn hạ natri máu cấp tính (trong vòng 48 giờ). Các biện pháp sau đây được khuyến cáo để tránh hủy myeline do thẩm thấu:
a. Đối với hạ natri máu mãn tính, natri huyết tương không nên tăng nhanh hơn 0.5 mEq/L mỗi giờ (hoặc 10-12 mEq/L trong 24 giờ) và giai đoạn điều chỉnh nhanh sẽ dừng khi natri huyết tương đạt 120 mEq/L (25) .
b. Đối với hạ natri máu cấp tính, natri huyết tương có thể tăng 4-6 mEq/L trong 1-2 giờ đầu tiên (23), nhưng natri huyết tương cuối cùng không được vượt quá 120 mEq/L.
2. Tốc độ truyền muối ưu trương
Tốc độ truyền muối ưu trương (NaCL 3%) có thể được ước tính bằng cách nhân trọng lượng cơ thể bệnh nhân (tính bằng kg) với tốc độ tăng natri huyết tương mong muốn (25).
a. VÍ DỤ: Nếu bệnh nhân nặng 70 kg và tốc độ tăng natri huyết tương mong muốn là 0.5 mEq/L mỗi giờ, thì tốc độ truyền muối ưu trương (3%) là 70 × 0.5 = 35 mL/giờ. Natri huyết tương sau đó được theo dõi định kỳ để xác định khi nào đạt được natri huyết tương mục tiêu (120 mEq/L).
3. Chiến lược
Sau đây là một số chiến lược chung để quản lý dịch dựa trên ECV. (Được tóm tắt trong Hình 2)
a. ECV GIẢM: Đối với bệnh nhân có triệu chứng, truyền muối ưu trương (NaCL 3%) bằng cách sử dụng các hướng dẫn điều chỉnh nhanh trong phần trước. Đối với bệnh nhân không có triệu chứng, truyền nước muối đẳng trương cho đến khi giảm thể tích tuần hoàn được điều chỉnh.
b. ECV BÌNH THƯỜNG: Đối với bệnh nhân có triệu chứng, truyền muối ưu trương (NaCL 3%) bằng cách sử dụng các hướng dẫn điều chỉnh nhanh trong phần trước. Nếu quá tải thể tích là một lo ngại, cho furosemide (20-40 mg tĩnh mạch) (25). Đối với bệnh nhân không có triệu chứng, hạn chế lượng nước nhập ít hơn 500 mL so với lượng nước tiểu hàng ngày (25). Nếu hạn chế dịch không hiệu quả hoặc không dung nạp được, thì xem xét các điều trị bằng thuốc được mô tả sau.
c. ECV TĂNG: Không có hướng dẫn để điều trị hạ natri máu kèm tăng thể tích tuần hoàn. Muối ưu trương có thể được sử dụng cho những bệnh nhân có triệu chứng nghiêm trọng, nhưng nên được kết hợp với thuốc lợi tiểu furosemide (25). Đối với bệnh nhân không có triệu chứng, hạn chế dịch và lợi tiểu furosemide là các biện pháp tiêu chuẩn.
G. Điều trị bằng thuốc
Các loại thuốc sau đây được sử dụng chủ yếu cho hạ natri máu mãn tính liên quan đến SIADH, đặc biệt là khi hạn chế dịch không hiệu quả hoặc không dung nạp được.
1. Demeclocycline
Demeclocycline là một dẫn xuất tetracycline, nó ngăn chặn tác dụng của ADH trong ống thận. Thuốc được dùng bằng đường uống, và liều là 600 – 1,200 mg mỗi ngày chia vài lần (25). Hiệu quả tối đa cần vài ngày và sự thành công là không đồng nhất.
2. Thuốc đối kháng vasopressin
Hai loại thuốc (conivaptan và tolvaptan) hiện có sẵn, nó ngăn chặn thụ thể của arginine vasopressin (cách gọi khác của ADH) (27,28).
a. CONIVAPTAN: Conivaptan ngăn chặn tác dụng của vasopressin ở thận và những nơi khác. Thuốc được dùng tĩnh mạch, với liều tải 20 mg, sau đó truyền liên tục 40 mg/ngày trong 96 giờ (28). Sự gia tăng dần của natri huyết tương là khoảng 6-7 mEq/L (28).
b. TOLVAPTAN: Tolvaptan ngăn chặn chọn lọc tác dụng của vasopressin ở thận. Thuốc được dùng đường uống, bắt đầu với liều 15 mg mỗi ngày một lần, có thể tăng lên 60 mg mỗi ngày, nếu cần. Hiệu quả cao nhất là sự gia tăng natri huyết tương 6-7 mEq/L, xảy ra trong 4 ngày đầu điều trị (27).
c. Các “vaptan” này cung cấp rất ít hoặc không có lợi ích nào cho việc quản lý hạ natri máu cấp tính trong ICU.