Bài viết Nhịp nhanh trên thất do vòng vào lại được biên dịch từ Sách “ĐIỆN TIM CĂN BẢN VÀ LÂM SÀNG” của bác sĩ Romulo F. Baltazar – Phó giáo sư, khoa Y, Đại học Johns Hopkins, kiêm Giám đốc khoa tim mạch không can thiệp, Bệnh viện Sinai, Baltimore.
1. Các loại nhịp nhanh trên thất do vòng vào lại
Nhịp nhanh trên thất (SVT) do vòng vào lại: Chiếm khoảng 80%-90% của hầu hết các cơn SVT dai dẳng trong dân số. Nhịp nhanh trên thất do vòng vào lại bắt nguồn từ sự dẫn truyền xung động điện bất thường do sự hiện diện của hai đường dẫn truyền riêng biệt khác nhau về trạng thái sinh lý điện học.
Có 4 type SVT do vòng vào lại. Chúng được thể hiện ở Hình 16.1A–D.
- Nhịp nhanh vào lại nút nhĩ thất (AVNRT): Vòng vào lại bao gồm đường dẫn truyền chậm và nhanh vòng xung quanh nút nhĩ thất (Hình 16.1A).
- Nhịp nhanh vào lại nhĩ thất (AVRT): Cơn nhịp nhanh liên quan đến đường dẫn truyền phụ nối trực tiếp từ tâm nhĩ đến tâm thất (Hình 16.1B)
- Nhịp nhanh vào lại nút xoang nhĩ (SART): Cơn nhịp nhanh liên quan đến nút xoang và vùng tâm nhĩ gần đó (Hình 16.1C).
- Nhịp nhanh vào lại trong tâm nhĩ (IART): Cơn nhịp nhanh liên quan đến vòng vào lại nhỏ nằm trong tâm nhĩ (Hình 16.1D).
2. Nhịp nhanh vào lại nút nhĩ thất
AVNRT: AVNRT là loại nhịp nhanh trên thất phổ biến nhất. Thường gặp ở những người trẻ, khỏe mạnh không có bằng chứng của bệnh tim cấu trúc và tần suất gặp ở nữ gấp hai lần nam.

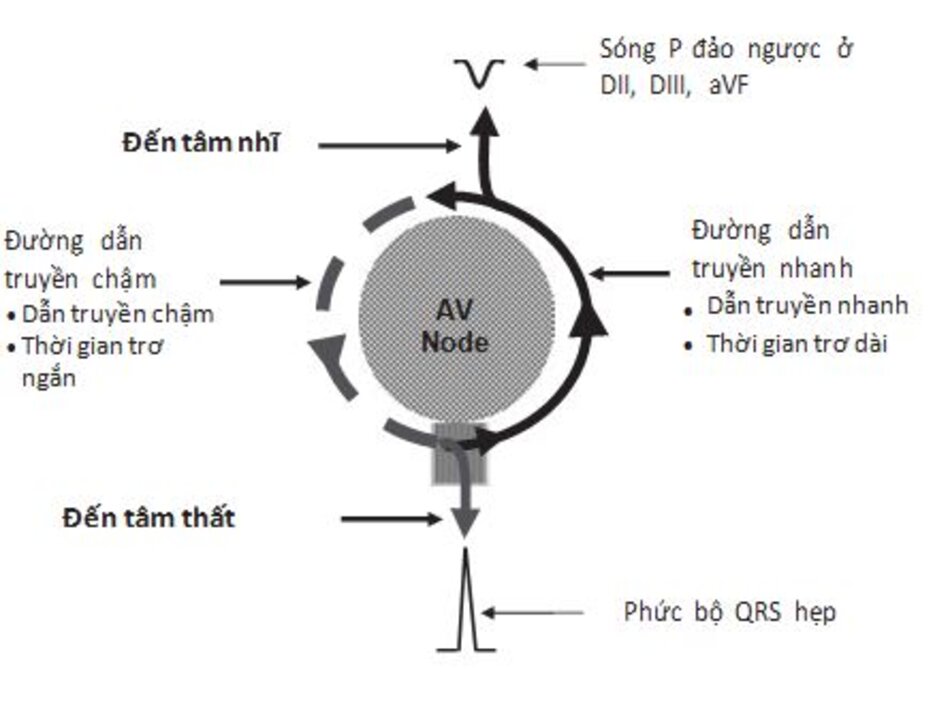
AVNRT là một thể của SVT do vòng vào lại với hai đường dẫn truyền tách biệt. Hai đường dẫn truyền này khác nhau về trạng thái điện sinh lý học và hiện diện ở trong hoặc xung quanh nút nhĩ thất.
- Đường dẫn truyền chậm: Đường dẫn truyền chậm có thời gian trơ ngắn.
- Đường dẫn truyền nhanh: Đường dẫn truyền nhanh có thời gian trơ dài hơn.
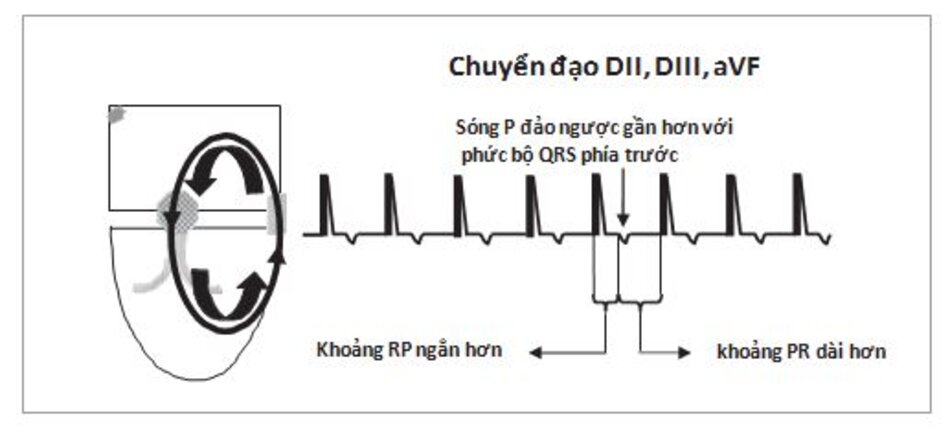
Đường dẫn truyền chậm dẫn truyền xung động từ nhĩ xuống thất. Phức bộ QRS ghi được hẹp vì xung động được dẫn truyền qua bộ nối nhĩ thất bình thường. Đường dẫn truyền nhanh dẫn truyền xung động từ thất đến nhĩ. Do cơ nhĩ được kích thích theo hướng từ dưới lên theo mặt phẳng trán nên sóng P ghi được sẽ đảo ngược ở các chuyển đạo II, III, aVF (Hình 16.2).
3. AVNRT
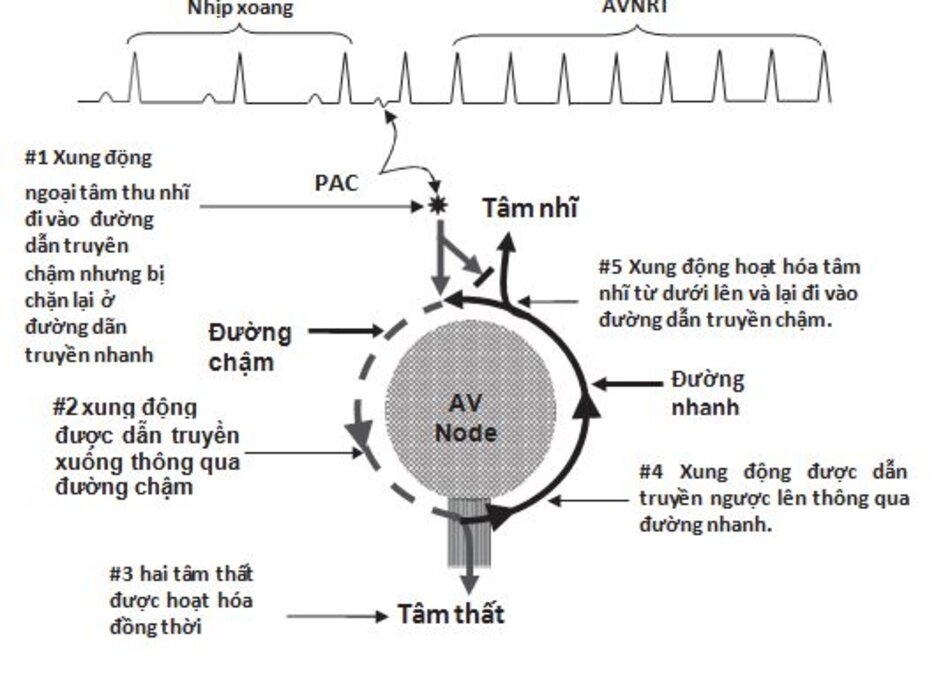
Cơ chế của AVNRT: AVNRT được khởi phát do một xung động sớm khởi phát từ tâm nhĩ hay tâm thất.
- Ngoại tâm thu nhĩ xuất hiện dễ gây AVNRT nhất khi đường dẫn truyền chậm đã hồi phục hoàn toàn sau xung động trước và đường dẫn truyền nhanh vẫn còn trơ do thời gian trơ dài hơn. Xung động sóm này sẽ đi vào đường dẫn truyền chậm nhưng sẽ bị chặn lại ở đường dẫn truyền nhanh (Hình 16.3 #1 và #2).
- Khi xung động đi tới điểm kết thúc của đường dẫn truyền chậm, nó sẽ đi theo bó His để hoạt hóa hai tâm thất ở cùng một thời điểm và cùng lúc đó (#3) xung động đi vào đường dẫn truyền nhanh (lúc này đã phục hồi hoàn toàn) để hoạt hóa cơ nhĩ từ dưới lên ( #4 và #5).
- Xung động này có thể đi vào lại đường dẫn truyền chậm và tạo thành vòng dẫn truyền tương tự tạo nên AVNRT.
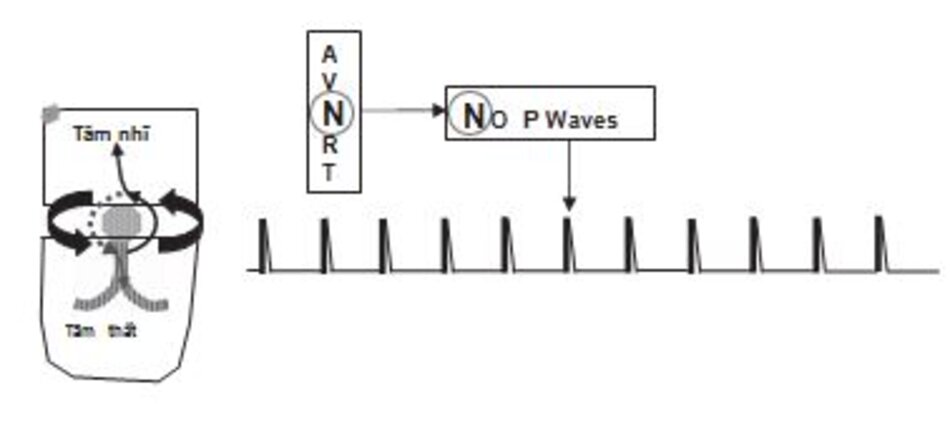
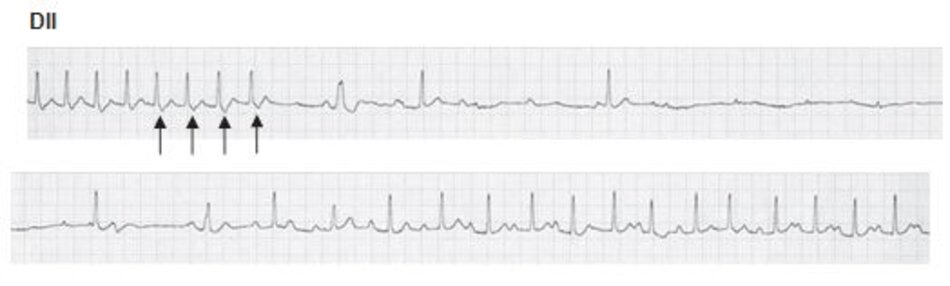
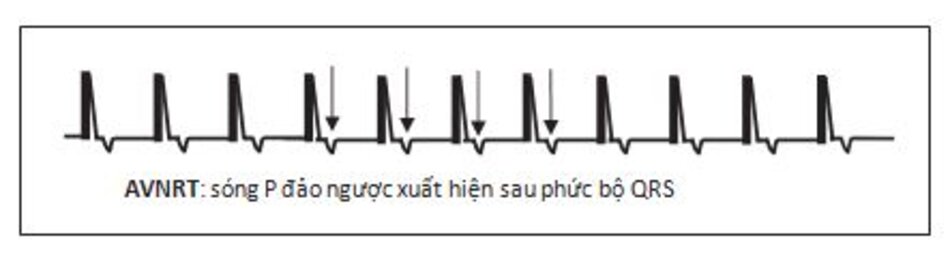
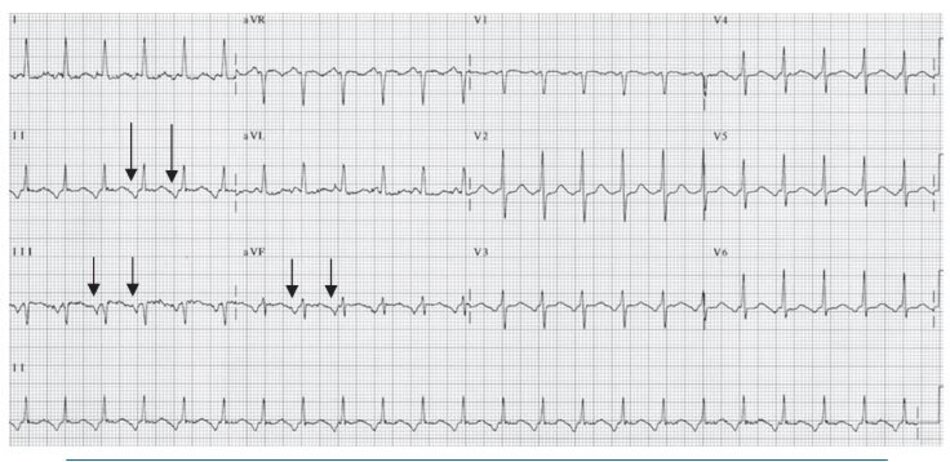
Chẩn đoán trên ECG: Biểu hiện phổ biến nhất trên ECG của AVNRT là sự hiện diện của nhịp nhanh phức bộ QRS hẹp với khoảng R-R đều và không có sóng P (Hình 16.4 và 16.5). Sóng P có thể âm hay đảo ngược ở DII, DIII, aVF nhưng không thể nhìn thấy trên ECG vì cả nhĩ và thất đều được hoạt hóa đồng thời, do vậy sóng P sẽ lẫn vào trong phức bộ QRS. Đây là biểu hiện thường gặp nhất, chiếm 66% các ca AVNRT.
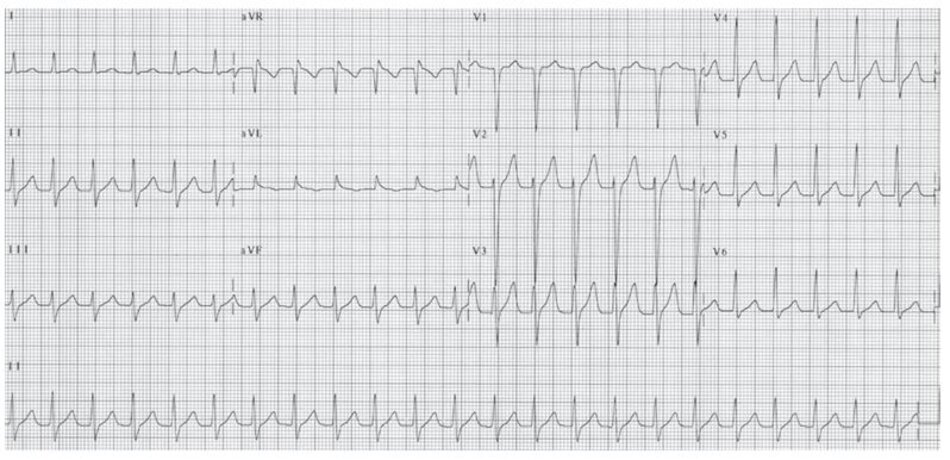
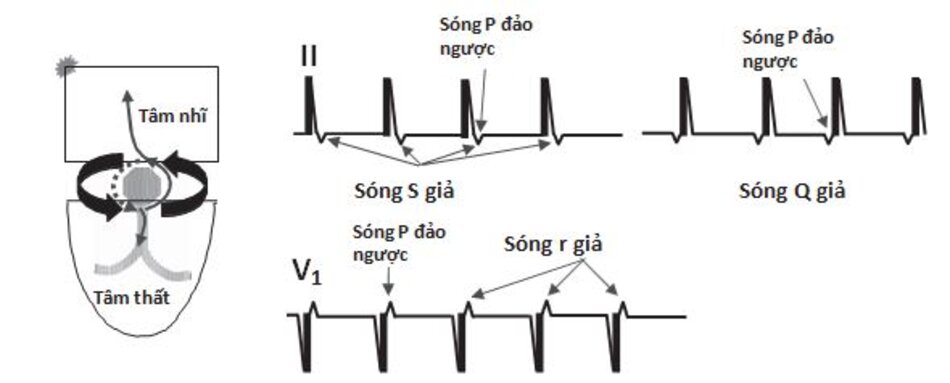
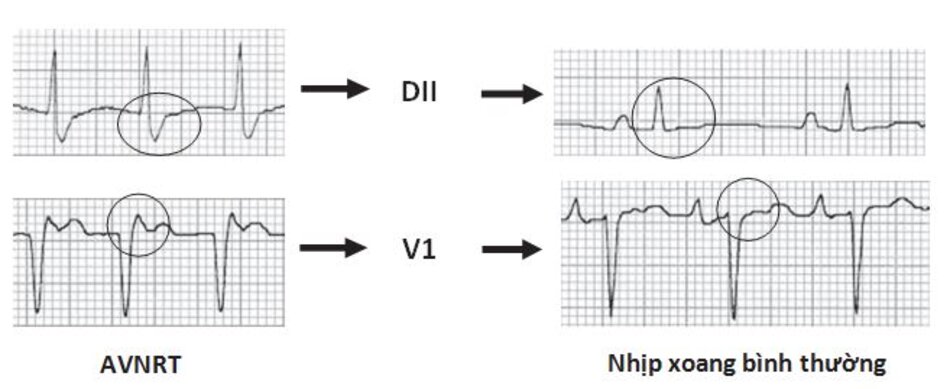
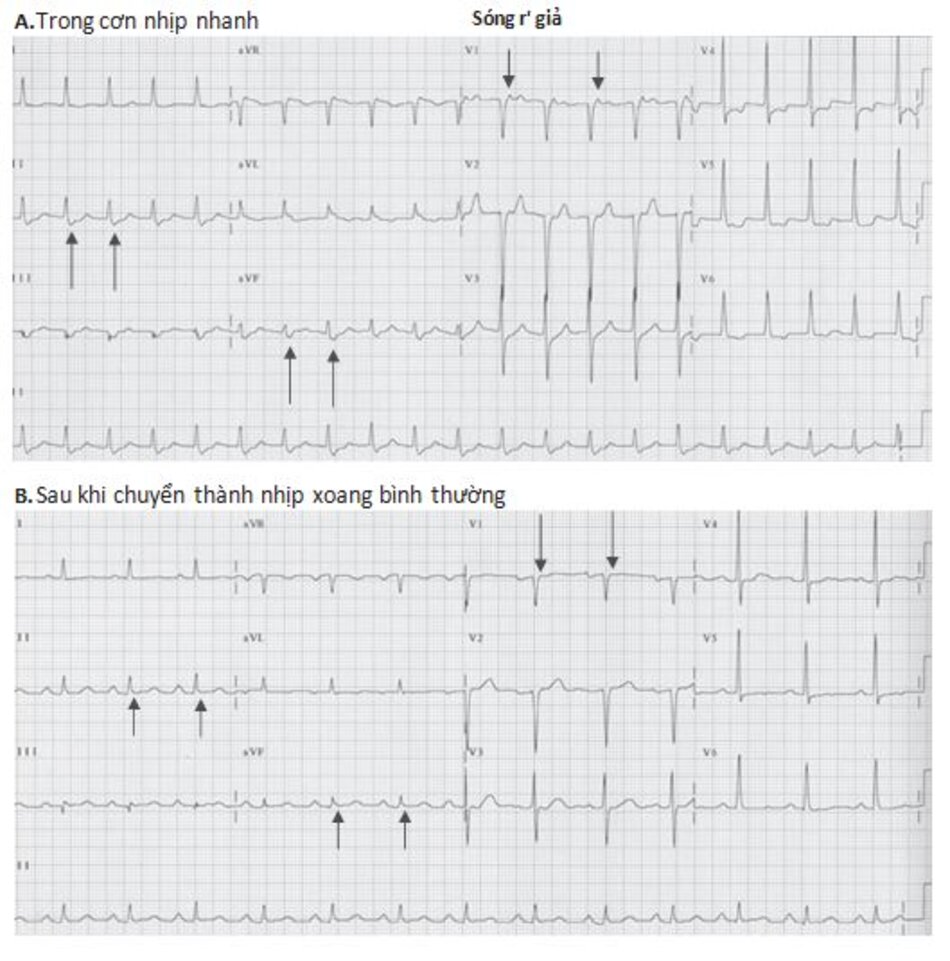
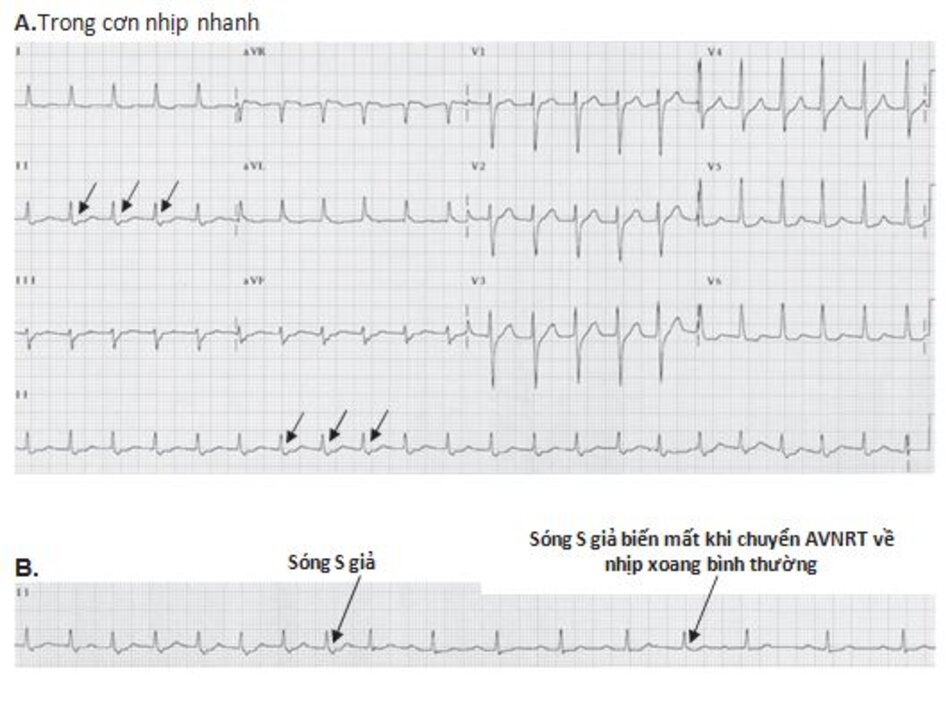
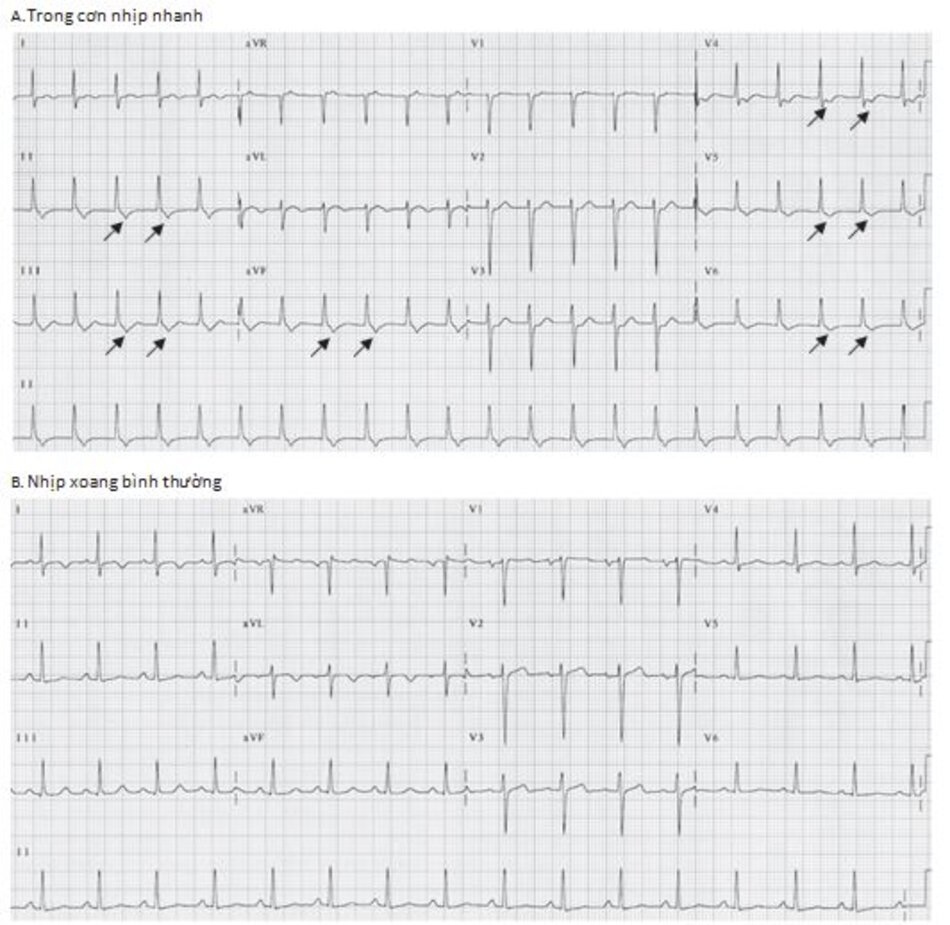
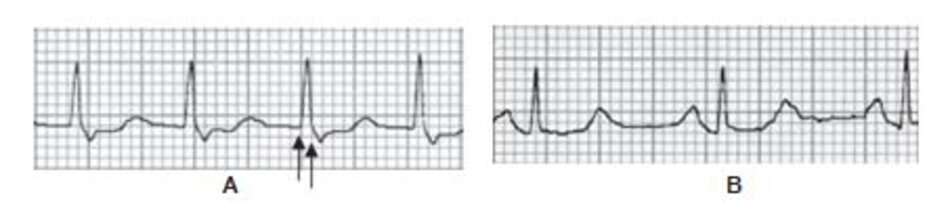
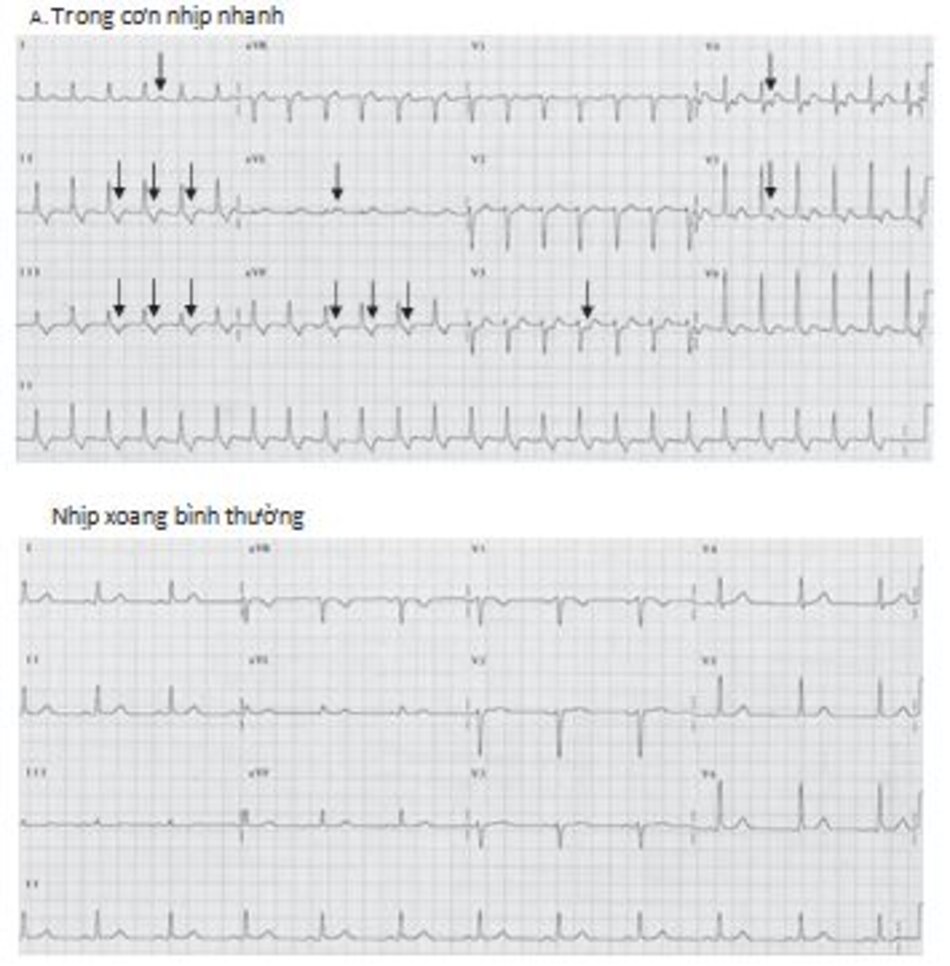
Những dấu hiệu khác của AVNRT trên ECG: Trong AVNRT, sự hoạt hóa của nhĩ và thất có thể không hoàn toàn đồng thời. Nếu sóng P đảo ngược xuất hiện ngay sau phức bộ QRS, nó có thể bị nhầm lẫn với sóng S ở các chuyển đạo DII, DIII, aVF hay sóng r’ ở V1. Nếu sóng P đảo ngược xuất hiện ngay phía trước phức bộ QRS, nó có thể bị nhầm với sóng q ở các chuyển đạo DII, DIII, aVF (Hình 16.6). Những sóng nêu trên sẽ biến mất khi ta chuyển từ cơn nhịp nhanh sang nhịp xoang bình thường (Hình 16.7).
Ví dụ về sóng S giả ở DII hay r’ giả ở V1 được thể hiện ở Hình 16.8 đến 16.10. Những biểu hiện này thường gặp khoảng 30% trong số các ca AVNRT. Sóng S giả ở chuyển đạo DII và r’ giả ở chuyển đạo V1 đều là sóng P đảo ngược nhưng chúng thường dễ bị nhầm lẫn với các thành phần khác của phức bộ QRS. Những sóng này sẽ biến mất khi chuyển cơn nhịp nhanh thành nhịp xoang bình thường ( Hình 16.7 và 16.8).
AVNRT cũng có thể được ghi nhận trên ECG với sóng P đảo ngược xuất hiện ở vị trí cách xa phức bộ QRS.
Sóng P đảo ngược có thể làm thay đổi hình dạng đoạn ST thay vì đầu tận cùng của phức bộ QRS như ở Hình 16.11 và 16.12. Nhìn chung, khi sóng P không còn kết nối với phức bộ QRS, SVT thường là do AVRT hơn là AVNRT.
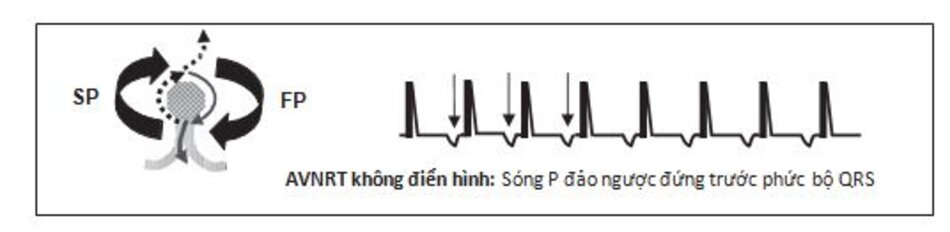
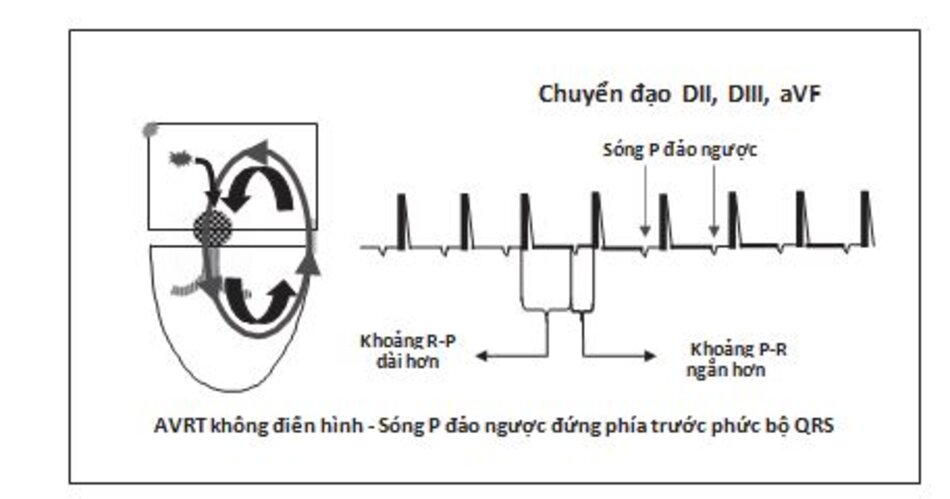
AVNRT không điển hình: AVNRT có thể biểu hiện trên ECG với sóng P đứng trước phức bộ QRS (Hình 16.13 và 16.14). Trong trường hợp này, AVNRT được gọi là không điển hình hay không phổ biến và xảy ra với tần suất thấp. Cơn nhịp nhanh được khởi phát bởi một xung động ngoại tâm thu thất (hơn là nhĩ). Xung động được dẫn truyền ngược lên nhĩ thông qua đường dẫn truyền chậm và sau đó dẫn truyền qua đường nhanh tới 2 thất. Loại SVT này có thể khó phân biệt với các loại nhịp nhanh QRS hẹp khác, đặc biệt là nhịp nhanh nhĩ đơn ổ.
AVNRT có thể có nhiều biểu hiện khác nhau trên ECG và nên được nghĩ tới ở bất kì các cơn nhịp nhanh phức bộ QRS hẹp với khoảng R-R đều có thể có hoặc không có sóng P đảo ngược.
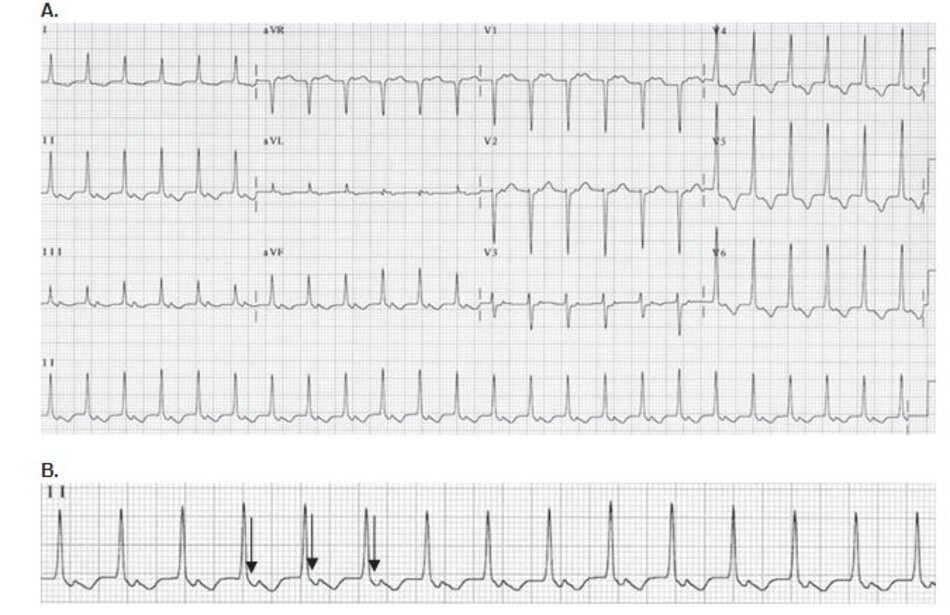
Tóm tắt biểu hiện trên ECG: Hình 16.15 đã tóm tắtcác biểu hiện khác nhau của AVNRT được ghi lại ở DII.
- AVNRT điển hình: Hình 16.15A-D là các ví dụ của AVNRT điển hình. Xung động được dẫn truyền từ trên xuống đến tâm thất thông qua đường chậm và dẫn truyền ngược lên tâm nhĩ thông qua đường nhanh (vòng chậm-nhanh).
- AVNRT không điển hình: Hình 16.15E là một ví dụ cho AVNRT không điển hình. Xung động được dẫn truyền thuận chiều xuống thất qua đường nhanh và ngược chiều lên nhĩ qua đường chậm (vòng nhanh-chậm).
3.1 Hình ảnh AVNRT trên ECG
1. AVNRT là một loại nhịp nhanh phức bộ QRS hẹp với khoảng R-R đều và không có sóng P.
2. Khi sóng P hiện diện, nó luôn luôn bị đảo ngược do tâm nhĩ được hoạt hóa từ dưới lên. Sóng P đảo ngược được xem ở các chuyển đạo DII, DIII, aVF.
3. Sóng P đảo ngược có thể nhìn thấy nhưng cũng có thể không nhìn thấy được khi chúng lẫn vào trong phức bộ QRS. Khi sóng P đảo ngược làm thay đổi phần tận cùng của phức bộ QRS, nó có thể bị nhầm với sóng S ở DII, DIII, aVF hay sóng r’ ở V1. Hiếm gặp hơn, sóng P đảo ngược có thể làm thay đổi phần đầu của phức bộ QRS và dễ bị nhầm với sóng q ở chuyển đạo DII, DIII, aVF.
4. Sóng P đảo ngược có thể xuất hiện ngay phía sau phức bộ QRS làm thay đổi đoạn ST hay sóng T của phức bộ QRS trước.
5. Sóng P đảo ngược có thể xuất hiện ngay phía trước phức bộ QRS. Dạng này được gọi là AVNRT không điển hình. Các dạng AVNRT không điển hình khác, sóng P đảo ngược có thể ở giữa hoặc gần như ở giữa phức bộ QRS.
6. Sự hiện diện của block nhĩ thất độ 2 trong cơn nhịp nhanh có thể gặp nhưng rất hiếm và có thể làm cho việc chẩn đoán AVNRT khó khăn hơn.
7. Tần số thất trong AVNRT thay đổi từ 110 đến 250 lần/phút. Tuy nhiên không thể dựa vào điều này để phân biệt AVNRT với các dạng SVT khác.
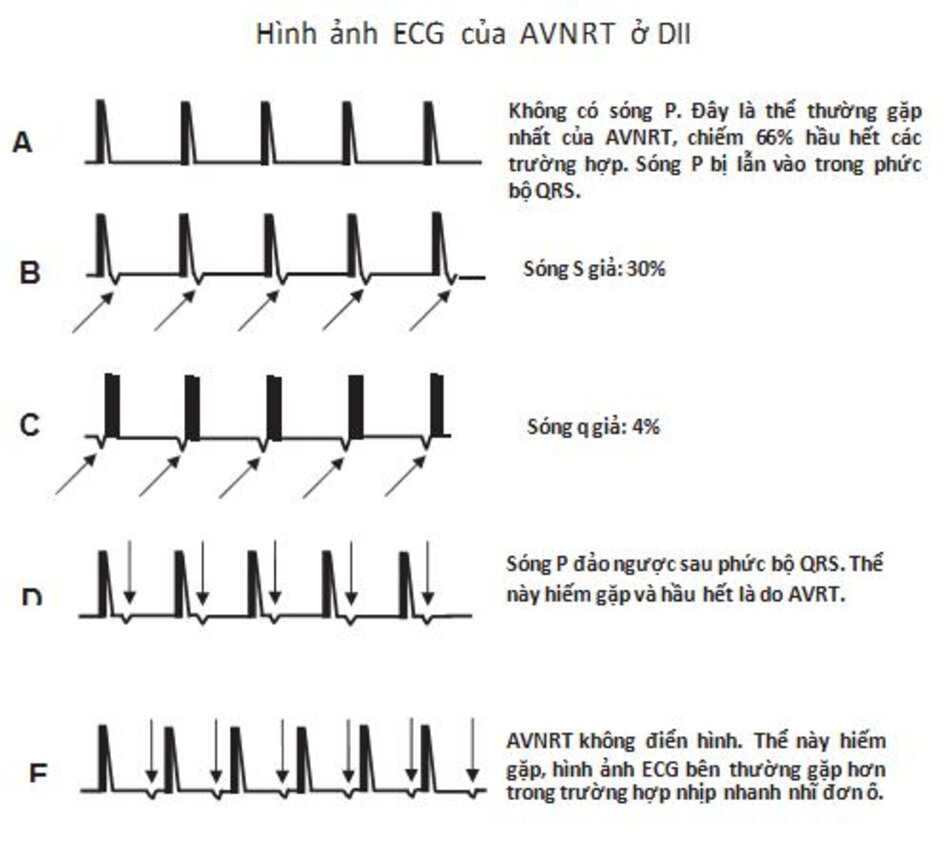
các thể AVNRT ở chuyển đạo DII, hình ảnh A mũi tên chỉ sóng P đảo ngược.
8. AVNRT nên được nghĩ tới trong bất kì trường hợp nhịp nhanh phức bộ QRS với khoảng R-R đều nào, bất kể sự xuất hiện hay không xuất hiện của sóng P vì đây là thể thường
gặp nhất của SVT.
3.2 Cơ chế
AVNRT là một ví dụ của vòng vào lại nhỏ nằm trong hay xung quanh nút nhĩ thất. Vòng vào lại bao gồm 2 đường dẫn truyền tách biệt với trạng thái điện học khác nhau. Đường dẫn truyền chậm có thời gian trơ ngắn và đường dẫn truyền nhanh có thời gian trơ dài hơn. Cơn nhịp nhanh được khởi phát từ một xung động ngoại tâm thu từ nhĩ hay thất, xung động này phải xuất hiện vào lúc một đường dẫn truyền đang còn trơ và đường còn lại đã hồi phục hoàn toàn. Cơn nhịp nhanh có phức bộ QRS hẹp vì xung động được đi trong hệ thống dẫn truyền bình thường và hoạt hóa 2 tâm thất đồng thời. Cơn nhịp nhanh có nhịp đều vì xung động được đi trong vòng vào lại cố định.
Block nhĩ thất cấp II thường hiếm gặp nhưng cũng có thể xuất hiện cùng lúc với AVNRT. Nó có khả năng xảy ra tại bó His hoặc xa hơn, điều này cực kì hiếm gặp khi cơn nhịp nhanh có phức bộ QRS hẹp.
Có 2 loại AVNRT: điển hình và không điển hình
AVNRT điển hình: Đây là thể phổ biến nhất cua AVNRT, tần suất gặp trên 90% trong hầu hết các ca. Đường chậm dẫn truyền xung động đến tâm thất và đường nhanh dẫn truyền xung động đến tâm nhĩ. Loại AVNRT này thường gọi là vòng chậm/nhanh.
- Không có sóng P: Đây là thể đặc trưng nhất và phổ biến nhất, chiếm khoảng 66% hầu hết các trường hợp AVNRT. Xung động từ nhĩ được dẫn truyền xuống thất thông qua đường dẫn truyền chậm và đi ngược lên nhĩ thông qua đường dẫn truyền nhanh. Hoạt hóa cả 2 nhĩ và 2 thất đều xảy ra đồng thời; do vậy, sóng P sẽ lẫn vào trong phức bộ QRS và sẽ không thấy sóng P trên ECG.
- Sóng P đảo ngược: Khi sóng P xuất hiện, nó sẽ đảo ngược ở các chuyển đạo DII, DIII, aVF bởi vì tâm nhĩ được hoạt hóa từ dưới lên. Sóng P có thể làm thay đổi phần tận cùng của phức bộ QRS và có thể nhầm với sóng S ở DII, DIII, aVF hay sóng r’ ở V1, biểu hiện này chiếm khoảng 30% trong số các ca AVNRT. Sóng P đảo ngược cũng có thể làm thay đổi phần đầu của phức bộ QRS và có thể nhầm lẫn với sóng q ở DII, DIII, aVF; trường hợp này chiếm 4% trong số các ca AVNRT. Sóng P đảo ngược cũng có thể làm biến dạng đoạn ST hay sóng T, mặc dù tần suất gặp rất hiếm.
AVNRT không điển hình: Con đường nhanh dẫn truyền xung động đến tâm thất và đường chậm dẫn truyền xung động đến nhĩ (vòng nhanh/chậm)
- Thể không điển hình đặc trưng bởi sóng P ở phía trước phức bộ QRS, nó thường được khởi phát bởi một ngoại tâm thu thất dẫn truyền ngược lên nhĩ thông qua con đường chậm và sau đó qua đường nhanh dẫn truyền về thất. Những thể không điển hình khác có thể liên quan đến sóng P đảo ngược ở giữa hay gần như ở giữa phức bộ QRS.
3.3 Ý nghĩa lâm sàng
SVT do vòng vào lại là loại nhịp nhanh phức bộ QRS hẹp duy trì thường gặp nhất trong dân số nõi chung, chiếm khoảng 80 đến 90% trong hầu hết các loại SVT. Trong số SVT do vòng vào lại, AVNRT là thể phổ biến nhất, chiếm tỷ lệ hơn 60% trong số các ca. AVNRT thường gặp ở người bình thường không có bệnh tim cấu trúc và phổ biến hơn ở nữ giới.
AVNRT có thể khởi phát và kết thúc đột ngột, như vậy đây là cơn kịch phát. Điều này trái ngược với nhịp nhanh xoang, cơn nhịp nhanh không kịch phát với khởi phát và kết thúc từ từ. SVT do vòng vào lại thường xảy ra trong khoảng vài phút đến vài giờ và thường tái phát. Không giống SVT do tăng cường tính tự động, chúng hiếm khi tồn tại dai dẳng, nghĩa là cơn nhịp nhanh hiếm khi tồn tại >12 giờ/ngày.
AVNRT, hầu hết các bệnh nhân có thể dung nạp được ngoại trừ những bệnh nhân có hẹp van tim, bệnh tim thiếu máu cục bộ, rối loạn chức năng thất trái hay bệnh cơ tim. Ở những người này, hạ huyết áp hay các triệu chứng của giảm cung lượng tim, thiếu máu cơ tim, suy tim hay ngất có thể xảy ra trong cơn nhịp nhanh. Các triệu chứng này cũng có thể xảy ra trên những người khỏe mạnh khi AVNRT khởi phát đột ngột. Do vậy, ngất có thể xảy ra khi cơn nhịp nhanh khởi phát đột ngột với tần số rất nhanh hay kết thúc với một khoảng ngừng xoang dài do nút xoang bị ức chế. Những lần sau xảy ra khi cơn nhịp nhanh liên quan tới rối loạn chức năng nút xoang. Tử vong và biến chứng ít gặp trên nhóm người khỏe mạnh.
Mặc dù thăm khám lâm sàng thường ít có vai trò trong chẩn đoán SVT. Tĩnh mạch cổ đập mạnh thường xuất hiện và có thể là lý do phàn nàn chính của bệnh nhân trong cơn nhịp nhanh. Nguyên nhân của dấu hiệu này là do sóng A mạnh xảy ra khi tâm nhĩ co đồng thời với tâm thất. Cơn nhịp nhanh gây ra căng thành nhĩ, dẫn tới giải phóng ANP gây nên tình trạng tiểu nhiều cho bệnh nhân.
3.4 Điều trị trong giai đoạn cấp
Nếu bệnh nhân không có hạ huyết áp nặng hay shock tim, shock điện chuyển nhịp đa số không cần dùng đến ở những bệnh nhân với AVNRT bởi vì đa số bệnh nhân dung nạp tốt. Thủ thuật phế vị hay thuốc thường rất hiệu quả để cắt cơn.
Thủ thật phế vị: Kích thích phế vị nên được thực hiên đầu tiên trước khi sử dụng các thuốc chống rối loạn nhịp. ECG nên được đo trong khi thực hiện bởi vì kích thích phế vị không chỉ hiệu quả để cắt cơn mà còn là phương pháp hữu ích để chẩn đoán nếu cơn nhịp nhanh là nguyên nhân của các loại rối loạn nhịp khác.
Xoa xoang cảnh: là phương pháp thường được sử dụng phổ biến và hiệu quả nhất trong các thủ thuật phế vị để cắt cơn nhịp nhanh. Xoa xoang cảnh phải được thực hiện khi bệnh nhân đã được mắc máy monitor và ở tư thế nằm. Khi ngửa cổ hết cỡ, động mạch cảnh chung sẽ được xác định dựa vào mạch đập và đi ra xa gần xương hàm nhất có thể, thường ở góc xương hàm nơi động mạch chia thành động mạch cảnh ngoài và động m ạch cảnh trong. Xoang cảnh nằm ở vị trí chia đôi này. Xoa xoang cảnh được thực hiên bằng cánh dùng ngón giữa và ngón trỏ tạo một áp lực nhẹ và hằng định lên trên động mạch đang đập trong vòng vài giây cho đến khi nhịp tim chậm lại trên máy moniter. Có thể lặp lại thủ thuật nhiều lần với các khoảng thời gian dài hơn nếu cần thiết, đặc biệt khi các lần thực hiện trước không thành công. Không cần thiết phải chà xác, xoa hay ấn động mạch trong thời gian lớn hơn 5s mỗi lần. Cơ bản là phải tạo một áp lực nhẹ và hằng định lên động mạch cảnh, chỉ nên ấn một động mạch ở nhiều thời điểm, nếu không có đáp ứng, có thể áp dụng nghiệm pháp với động mạch còn lại. Thủ thuật phế vị cũng có thể được lặp lại nếu cơn nhịp nhanh vẫn còn sau khi đã dùng các thuốc chống loạn nhịp. Thỉnh thoảng cơn nhịp nhanh trước đó không đáp ứng với thủ thuật xoa xoang cảnh có thể trở nên dễ đáp ứng hơn sau khi dùng các thuốc chống loạn nhịp đường tĩnh mạch như chẹn canxi hay digoxin. Trước khi thực hiện thủ thuật phải nghe tiếng thổi ở động mạch cảnh, nếu có tiếng thổi, động mạch cảnh có thể bị hẹp do xơ vữa, do đó không nên thực hiện thủ thuật trong trường hợp này.
Kích thích hầu họng: Dùng dụng cụ đè lưỡi đặt ở gốc lưỡi như khi thực hiện việc thăm khám hầu họng thông thường và kích thích nhẹ vào vùng hầu để làm bệnh nhân buồn nôn.
Nghiệm pháp valsava: Nghiệm pháp này có thể được thực hiện bằng nhiều phương pháp. Đơn giản nhất là hướng dẫn bệnh nhân làm căng cơ bụng khi thở ra gắng sức và đóng thanh môn. Người thăm khám cũng có thể tạo nên một nắm đấm, sau đó đặt nhẹ lên bụng bệnh nhân. Bệnh nhân ở tư thế nằm và được hướng dẫn làm căng cơ bụng để chống lại lực ấn nhẹ của thầy thuốc. Thủ thuật cũng có thể được thực hiện bằng cách thổi gắng sức qua máy hô hấp kế, túi hay bóng. Ngoài ra, thủ thuật cũng có thể thực hiện bằng cách hướng dẫn bệnh nhân đặt chân lên chân còn lại rồi nâng 2 chân lên trong lúc tạo một lực cản chống lại hướng nâng của 2 chân. Nghiệm pháp valsava không nên được thực hiện khi nghi ngờ bệnh nhân có tăng huyết áp nặng, suy tim sung huyết, hội chứng vành cấp, hay những bệnh nhân có huyết động không ổn định.
Ho mạnh.
Phản xạ lặn: Khi mặt tiếp xúc với nước lạnh, nhịp tim sẽ chậm lại và nó được gọi là phản xạ lặn. Phản xạ này có thể làm tại giường bằng cách nhúng mặt vào trong nước đá.
Ấn nhãn cầu: Thủ thuật phế vị này không được khuyến cáo vì nó có thể gây bong võng mạc, đây là
một biến chứng khá nghiêm trọng, đặc biệt dễ xảy ra nếu thực hiện quá mạnh tay.
Điều trị bằng thuốc: ABCD là các thuốc được chọn để điều trị AVNRT (A, adenosine; B, chẹn beta; C, chẹn kênh canxi; D, digoxin). Những thuốc này không nhất thiết phải cho theo thứ tự như trên.
Adenosine: Nếu thủ thuật phế vị không thành công, có thể dùng adenosine để cắt cơn AVNRT.
- Adenosine không nên dùng ở những bệnh nhân có nguy cơ co thắt phế quản vì nó có thể khởi phát cơn hen.
- Liều ban đầu của adenosine là 6 mg bolus đường tĩnh mạch. Khi sử dụng adenosine, cần tiêm tĩnh mạch nhanh trong vòng 1 đến 2 giây, tốt nhất là tiêm ở những tĩnh mạch gần tim. Nếu tiêm ở các tĩnh mạch ngoại vi, cánh tay bên tiêm nên được nâng cao ngay. Nếu liều ban đầu không thể cắt cơn, có thể bolus thêm với liều 12 mg. Có thể lặp lại với liều 12 mg lần thứ 3 và lần thứ 4 nếu vẫn chưa thể chuyển AVNRT về nhịp xoang sau 2 liều trước. Khoảng 60% bệnh nhân AVNRT sẽ đáp ứng với liều ban đầu trong vòng một phút và 92% sẽ đáp ứng sau liều 12 mg.
- Adenosine không những rất hiệu quả trong điều trị AVNRT mà còn được sử dụng để chẩn đoán một số dạng rối loạn nhịp khác, đặc biệt là cuồng nhĩ với block nhĩ thất 2:1. ECG nên được đo trong khi tiêm adenosine. Khi adenosine chuyển AVNRT sang nhịp xoang bình thường, cơn nhịp nhanh sẽ kết thúc với sóng P đảo ngược, điều này chứng tỏ vòng dẫn truyền đã bị chặn lại ở đường chậm do đây là thành phần dễ bị tổn thương nhất của vòng vào lại. Đáp ứng của AVRT với adenosine cũng tương tự với AVNRT (đều kết thúc với sóng P đảo ngược) vì cả 2 loại nhịp nhanh này đều phụ thuộc vào nút nhĩ thất. Nhịp nhanh nhĩ đơn ổ là loại rối loạn nhịp không phụ thuộc nút nhĩ thất, mặc dù nó có thể đáp ứng với adenosine. Khi nhịp nhanh nhĩ đơn ổ kết thúc, cơn nhịp nhanh chấm dứt với một phức bộ QRS hơn là sóng P. Adenosine không có hiệu quả trong cuồng nhĩ với block nhĩ thất 2:1 nhưng sẽ làm chậm nhịp thất đáng kể, cho phép việc chẩn đoán cuồng nhĩ dễ dàng hơn nhờ vào sự xuất hiện của các sóng hình răng cưa.
- Adenosine được gia tăng tác dụng khi dùng kèm với dipyridamole do thuốc này sẽ ức chế sự chuyên hóa adenosine thành chất không có tác dụng. Carbamazepine cũng làm tăng tác dụng của adenosine, do vậy có thể làm kéo dài thời gian vô tâm thu khi chuyển AVNRT về nhịp xoang bình thường. Do vậy khi dùng kèm với các thuốc này, liều ban đầu của adenosine nên được giảm đi một nửa.
- Theophylline là chất đối kháng của adenosine. Nếu bệnh nhân đang sử dụng theophylline, có thể cho adenosine với liều cao hơn khi điều trị SVT nếu không có tiền sử bệnh lý liên quan đến co thắt phế quản. Nếu bệnh nhân có phản ứng ở đường thở thì nên dừng adenosine.
Nếu SVT không đáp ứng sau 3 lần tiêm hay trong trường hợp có chống chỉ định với adenosine, những loại thuốc khác có thể được sử dụng. Sự lựa chọn thuốc tiếp theo phụ thuộc vào bệnh nhân có rối loạn chức năng thất trái hay triệu chứng lâm sàng của suy tim sung huyết không.
Chức năng thất trái bảo tồn:
- Chẹn canxi: ở những bệnh nhân với chức năng thất trái bảo tồn, thuốc tiếp theo được lựa chọn sau khi thất bại trong việc điều trị AVNRT với adenosine là verapamil hoặc diltiazem. Nếu bệnh nhân không có hạ huyết áp, có thể dùng verapamil 2,5-5 mg tiêm tĩnh mạch chậm (>2 phút) kèm theo theo dõi ECG và huyết áp. Nếu không có đáp ứng và bệnh nhân ổn định, có thể cho thêm 5-10 mg mỗi 15-30 phút, cho đến khi liều tối đa không vượt quá 20 mg. Có thể dùng verapamil bolus tĩnh mạch 5 mg mỗi 15 phút, tổng liều không vượt quá 30 mg. Verapamil có hiệu quả tới 90% trong tổng số các bệnh nhân. Verapamil gây hạ huyêt áp và làm giảm co bóp cơ tim, do vậy không nên sử dụng khi bệnh nhân có suy tim sung huyết hay rôi loạn chức năng thất trái. Diltiazem là loại thuốc chẹn canxi khác, có thể cho với liều ban đầu là 0,25 mg/kg tĩnh mạch chậm (thời gian >2 phút). Nếu cơn nhịp nhanh không kết thúc sau liều đầu tiên, liều cao hơn (0,35 mg/kg) được cho sau 15 phút sau đó duy trì liều 5-15 mg/h truyền tĩnh mạch nếu cần. Diltiazem có thời gian tác dụng ngắn hơn, ít gây hạ huyết áp và dung nạp tốt hơn verapamil. Nếu bệnh nhân hạ huyết áp do 2 thuốc này, xử trí bằng canxi gluconat hay canxi clorua 5% 10ml truyền tĩnh mạch. Thông tin về liều lượng của verapamil hoặc diltiazem, xem thêm ở phần phụ lục.
- Chẹn beta: Các thuốc chẹn beta (metoprolol,atenolol, propranolol hay esmolol) có thể được sử dụng nếu bệnh nhân vẫn không có đáp ứng sau các phương pháp điều trị trên. Thuốc chẹn beta không nên sử dụng ở những bệnh nhân suy tim sung huyết, rối loạn chức năng thất trái, hạ huyết áp, hen phế quản, COPD
- Metoprolol liều ban đầu 5 mg tiêm tĩnh mạch chậm và lặp lại hai hay nhiều lần mỗi 5 phút nếu cần thiết, tổng liều không quá 15 mg/15 phút.
- Atenolol liều 5 mg tiêm tĩnh mạch chậm (>5 phút) và lặp lại 1 lần sau 10 phút khi cần thiết nếu liều đầu tiên dung nạp tốt.
- Propranolol được cho với liều 0.1 mg/kg. Thuốc được tiêm tĩnh mạch chậm không quá 1 mg/ phút cho đến khi tình trạng rối loạn nhịp được giải quyết, có thể lặp lại liều ban đầu sau 2 phút nếu cần thiết.
- Esmolol được cho với liều ban đầu 0.5 mg/kg tiêm tĩnh mạch (>1 phút) theo sau bởi liều duy trì 0.05 mg/kg/phút trong vòng 4 phút tới (xem phần phụ lục ).Nếu cần giải quyết SVT ngay trong lúc phẫu thuật, liều cao hơn (1 mg/kg) có thể được cho trong thời gian lớn hơn 30s, theo sau bởi liều duy trì 150 mcg/kg/phút đường tĩnh mạch.
- Digoxin: Digoxin có thời gian khởi phát tác dụng chậm và ít hiệu quả hơn các thuốc đã đề cập ở trên. Liều ban đầu ở những bệnh nhân không đang sử dụng digoxin uống là 0.5 mg tiêm tĩnh mạch chậm trong khoảng 5 phút hay lâu hơn, theo sau bởi liều 0.25 mg tiêm tĩnh mạch sau 4 giờ và lặp lại nếu cần thiết. Tổng liều không quá 1.5 mg/24h.
Những thuốc khác:
- n Những thuốc chống loạn nhịp khác có thể được cân nhắc bao gồm nhóm IA (procainamide), nhóm IC (propafenone) hay nhóm III (amino- darone, ibutilide). Việc sử dụng những thuốc này cần phải tham khảo ý kiến chuyên gia. Chỉ sử dụng những tác nhân này khi SVT không đáp ứng với các thuốc đã đề cập ở trên (xem thêm thông tin ở phần phụ lục).
- n Những thuốc cũ hơn, hiện tại ít còn sử dụng có thể được cân nhắc khi bệnh nhân có hạ huyết áp là các thuốc vận mạch như phenylephrine. Những tác nhân co mạch có thể gây nhịp chậm và block nhĩ thất do kích thích phản xạ phế vị của receptor nhận cảm áp lực tại xoang động mạch cảnh. Những thuốc này có thể được cân nhắc khi bệnh nhân có hạ huyết áp nhưng không sử dụng khi có suy tim. Liều ban đầu của phenylephrine là 100 mcg bolus tĩnh mạch trong vòng 20-30 giây và lặp lại với liều lớn hơn (100-200 mcg). Tổng liều thường được cho nằm trong khoảng từ 100-500 mcg, hay gặp nhất là 200 mcg. Liều tối đa phụ thuộc vào đáp ứng của huyết áp, với huyết áp tâm thu không vượt quá 180 mmHg.
- n Sốc điện chuyển nhịp: ở bệnh nhân ổn định, sốc điện đồng bộ chuyển nhịp không được khuyến cáo. Và sẽ sử dụng sốc điện như phương pháp cứu vãn.
Bệnh nhân có suy tim hay có rối loạn chức năng thất trái (EF< 40%).
Digoxin: Mặc dù digoxin không phải là thuốc hiệu quả nhất, những là thuốc được ưa tiên khi có rối loạn chức năng thất trái, suy tim sung huyết mất bù hay hạ huyết áp. Nếu bệnh nhân không điều trị digoxin uống trước
đó, sử dụng liều 0.5 mg tiêm tĩnh mạch như trên.
Những thuốc khác: các thuốc chẹn kênh canxi nondihydropyridine (diltiazem hay verapamil) không nên sử dụng khi có suy tim mất bù hay rối loạn chức năng thất trái. Verapamil chống chỉ định trong trường hợp này vì làm giảm co bóp cơ tim và có thời gian bán hủy dài hơn diltiazem. Diltiazem có thể dung nạp tốt hơn do có thời gian bán hủy ngắn hơn và có thể dùng khi bệnh nhân có suy tim mất bù. Thuốc được cho theo đường tĩnh mạch chậm với liều ban đầu từ 15-20 mg (0,25 mg/kg). Thuốc chẹn beta đường tĩnh mạch (metoprolol, atenolol, propranolol, esmolol) không nên sử dụng khi bệnh nhân có rối loạn chức năng thất trái, suy tim, hen phế quản hay COPD. Mặc dù các thuốc này được chỉ định điều trị dài hạn cho suy tim sung huyết mạn tính, trong trường hợp này chúng được cho với liều thấp và chỉnh liều chậm trong nhiều ngày. Các thuốc này không được sử dụng bằng đường tĩnh mạch như trong trường hợp điều trị SVT với chức năng thất trái bảo tồn.
Các thuốc chống loạn nhịp: Aminodarone, thuốc nhóm III, có thể là những thuốc chống loạn nhịp đường tĩnh mạch được sử dụng khi có rối loạn chức năng thất trái. Tuy nhiên những thuốc này chỉ được sử dụng khi SVT không đáp ứng với các thuốc khác.
Sốc điện chuyển nhịp: Sốc điện chuyển nhịp đồng bộ hiếm khi cần thiết và nên xem như là phương pháp điều trị cứu vãn cuối cùng.
Điều trị dài hạn: Điều trị thuốc uống dài hạn nhìn chung nhằm mục đích ngăn ngừa sự tái phát của rối loạn nhịp, giảm nhẹ triệu chứng, cải thiện chất lượng sống hơn là kéo dài thời gian sống.
- Đối với những bệnh nhân có ít hay không có triệu chứng trong cơn nhịp nhanh, đặc biệt khi SVT xảy ra không thường xuyên, có thể không cần dùng thuốc.
- Đối với những bệnh nhân có triệu chứng, huyết động không ổn định trong cơn nhịp nhanh, tái phát nhiều lần hay thời gian rối loạn nhịp kéo dài, có thể sử dụng các thuốc đường uống lâu dài . Ở những bệnh nhân không có rối loạn chức năng thất trái, những thuốc đường uống bao gồm: thuốc chẹn kệnh canxi (verapamil hay diltiazem), chẹn beta (atenolol, metoprolol hay propranolol) hay digoxin. Mặc dù digoxin có ít hiệu quả hơn các thuốc khác, nó có thể là loại thuốc uống duy nhất phù hợp với việc điều trị trong thời gian dài ở những bệnh nhân có rối loạn chức năng thất trái. Các thuốc chẹn beta như carvedilol và metoprolol succinate là những thuốc tốt trong việc điều trị rối loạn chức năng thất trái tâm thu và nên được chỉnh liều chậm cho đến liều duy trì phù hợp.
- Cắt vòng vào lại qua catheter với khả năng điều trị khỏi lâu dài có thể được cân nhắc ở những bệnh nhân không đáp ứng với điều trị bằng thuốc hay những bệnh nhân không muốn sử dụng thuốc uống. Tỷ lệ thành công của phương pháp này khoảng 96% với tỷ lệ tái phát khoảng 3% đến 7% sau khi cắt thành công. Do vòng vào lại nằm gần với nút nhĩ thất, nên có 1% hay nhiều hơn sẽ có biến chứng block nhĩ thất độ 2 hay độ 3, những biến chứng này có thể đòi hỏi phải đặt máy tạo nhịp.
3.5 Tiên lượng
Bởi vì hầu hết AVNRT xảy ra ở những bệnh nhân trẻ không có bệnh tim cấu trúc, cơn nhịp nhanh thường dung nạp tốt và tiên lượng nhìn chung là tốt và có cơ hội điều trị khỏi lâu dài ở những bệnh nhân được đốt vòng vào lại.
4. Nhịp nhanh vào lại nhĩ thất
AVRT: AVRT là loại SVT phổ biến thứ hai, chiếm khoảng 30% các ca nhịp nhanh do vòng vào lại. Loại SVT này liên quan đến đường dẫn truyền phụ nối giữa tâm nhĩ và tâm thất.
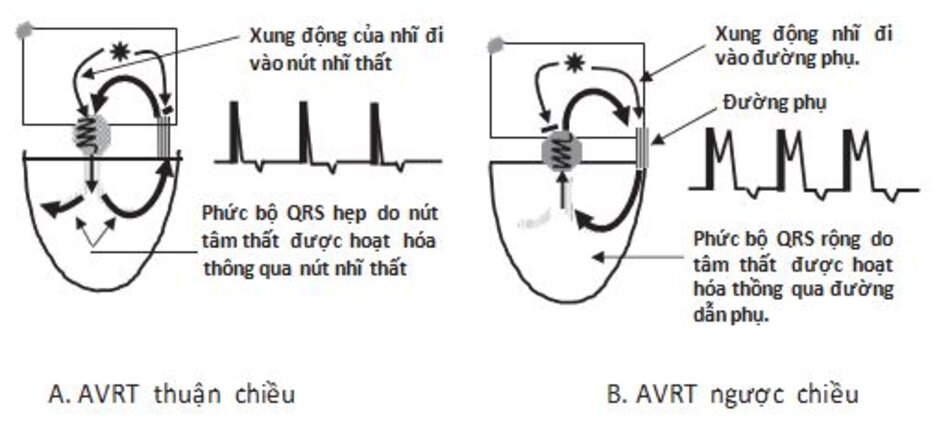
Bình thường, xung động từ nhĩ chỉ có thể truyền xuống thất thông qua nút nhĩ thất. Khi xuất hiện đường dẫn truyền phụ sẽ tạo điều kiện tạo ra vòng vào lại. Do vậy xung động từ nhĩ có thể đi xuống thất thông qua nút nhĩ thất và quay trở lại tâm nhĩ thông qua đường dẫn truyền phụ (Hình 16.16A) hay đi vào tâm thất thông qua đường dẫn truyền phụ và quay trở lại tâm nhĩ thông qua nút nhĩ thất (Hình 16.16B).
AVRT có thể có phức bộ QRS rộng hay hẹp:
- AVRT với phức bộ QRS hẹp: Khi xung động từ nhĩ dẫn truyền xuống thất qua nút nhĩ thất và trở lại nhĩ qua đường dẫn truyền phụ tạo nên phức bộ QRS hẹp. Loại nhịp nhanh này còn được gọi là AVRT thuận chiều (Hình 16.16 A)
- AVRT với phức bộ QRS rộng: Khi xung động từ nhĩ đi xuống thất thông qua đường dẫn truyền phụ và quay trở lại thất thông qua nút nhĩ thất sẽ tạo nên phức bộ QRS rộng. Loại nhịp nhanh này còn được gọi là AVRT ngược chiều (Hình 16.16B). AVRT ngược chiều là một ví dụ cho nhịp nhanh trên thất với phức bộ QRS rộng và sẽ được thảo luận kĩ hơn ở chương 20 (Hội chứng WPW).
Cơ chế: AVRT với phức bộ QRS hẹp được khởi phát bởi một ngoại tâm thu xuất phát từ tâm nhĩ hay tâm thất. Biểu đồ ở dưới đây minh họa cơn nhịp nhanh được khởi phát bởi một xung động đến sớm xuất phát từ tâm nhĩ (PAC) (Hình16.17).
PAC phải xảy ra ở thời điểm phù hợp khi nút nhĩ thất (đường dẫn truyền chậm) đã hồi phục hoàn toàn, trong khi đường dẫn truyền phụ (đường nhanh) vẫn còn trơ. Do nút nhĩ thất có thời gian trơ ngắn, xung động nhĩ sớm sẽ đi vào nút nhĩ thất nhưng không đi vào đường dẫn truyền phụ (Hình 16.17, #1)
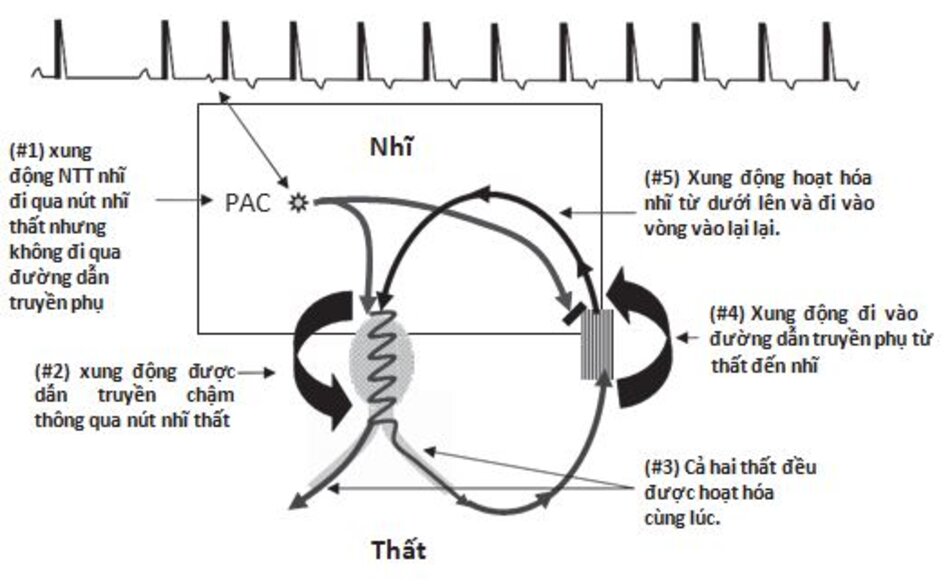
Xung động dẫn truyền chậm qua nút nhĩ thất (#2) và hoạt hóa tâm thất bình thường tạo nên phức bộ QRS hẹp (#3). Sau khi tâm thất được hoạt hóa, xung động đi ngược lên tâm nhĩ thông qua đường dẫn truyền phụ (#4) và hoạt hóa tâm nhĩ từ dưới lên (#5).
Sau khi tâm nhĩ được hoạt hóa, xung động có thể đi vào nút nhĩ thất, tiếp tục tạo nên vòng vào lại.
Trong AVRT, vòng vào lại có nhiều thành phần bao gồm từ tâm nhĩ, nút nhĩ thất, bó his, nhánh, phân nhánh, tâm thất đến đường dẫn truyền phụ trước khi quay trở lại nhĩ. AVRT do vậy được gọi là vòng vào lại lớn.
Hình ảnh ECG: AVRT với phức bộ QRS hẹp có những biểu hiện sau:
- Tâm nhĩ và tâm thất là những thành phần quan trọng của vòng vào lại; do vậy hoạt động của tâm nhĩ và tâm thất không thể xảy ra đồng thời. Khi đó sóng P sẽ không lẫn vào trong phức bộ QRS. Nó sẽ luôn nằm bên ngoài phức bộ QRS.
- Do tâm nhĩ được hoạt hóa bởi xung động đi lên từ đường phụ nên sóng P trên ECG sẽ đảo ngược, thường ở các chuyển đạo DII, DIII, aVF mặc dù hình dạng của sóng P có thể khác nhau tùy thuộc vào vị trí của đường dẫn truyền phụ.
- Thông thường, sóng P đảo ngược xuất hiện ngay phía sau phức bộ QRS và làm thay đổi đoạn ST. Do vậy, khoảng RP ngắn hơn khoảng PR (Hình 16.18). Đây là thể điển hình hay thường gặp của AVRT.
- Block nhĩ thất không xuất hiện trong AVRT do tâm nhĩ và tâm thất là 2 thành phần cần thiết của vòng vào lại; do vậy, mỗi sóng P đảo ngược luôn theo sau phức bộ QRS trong cơn nhịp nhanh. Khi xuất hiện block, vòng vào lại sẽ kết thúc và cơn nhịp nhanh cũng sẽ dừng lại.
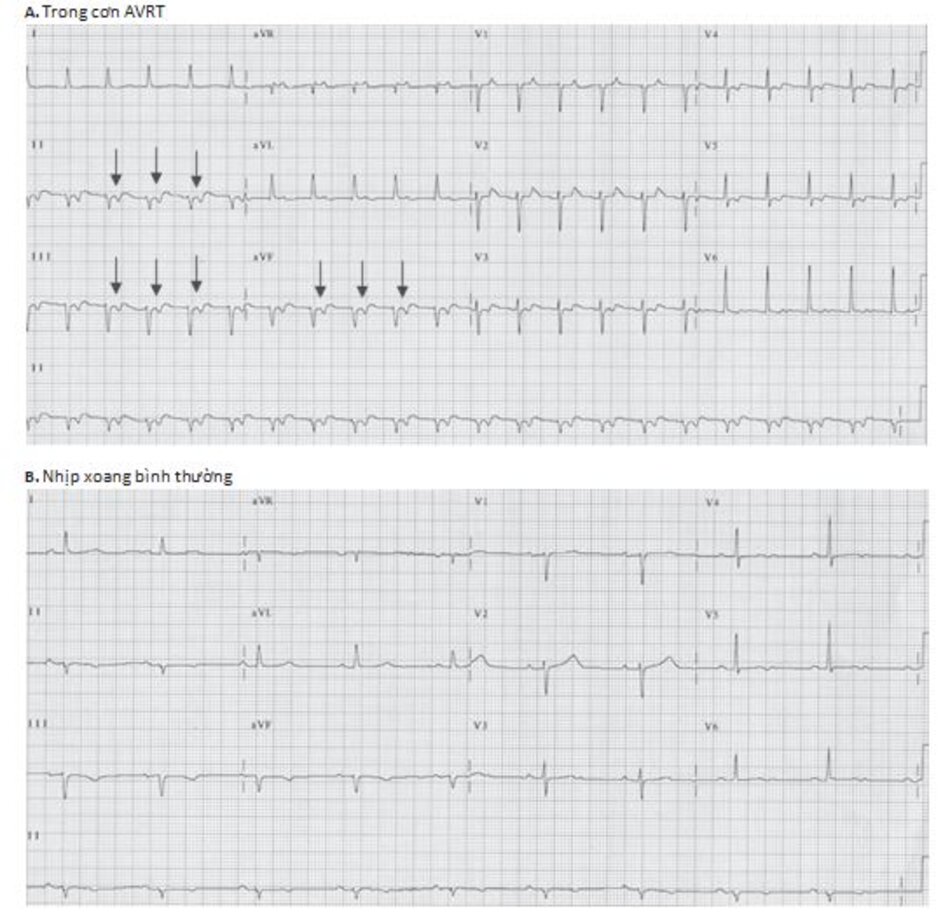
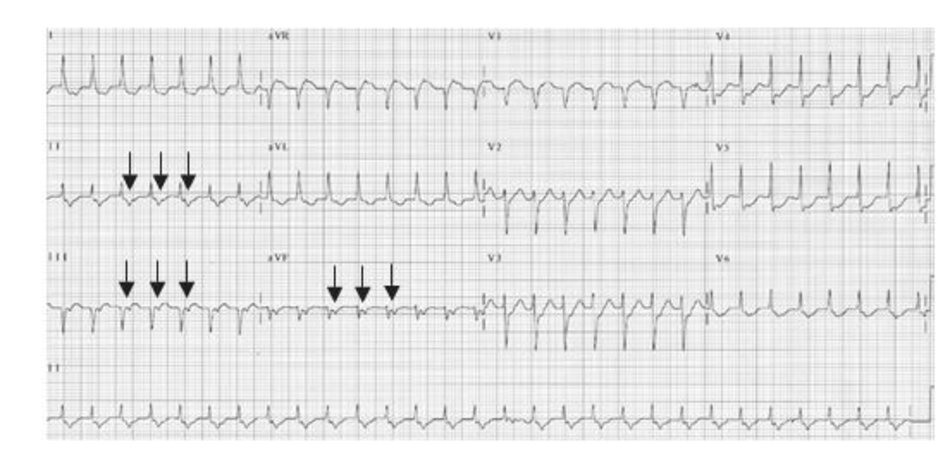
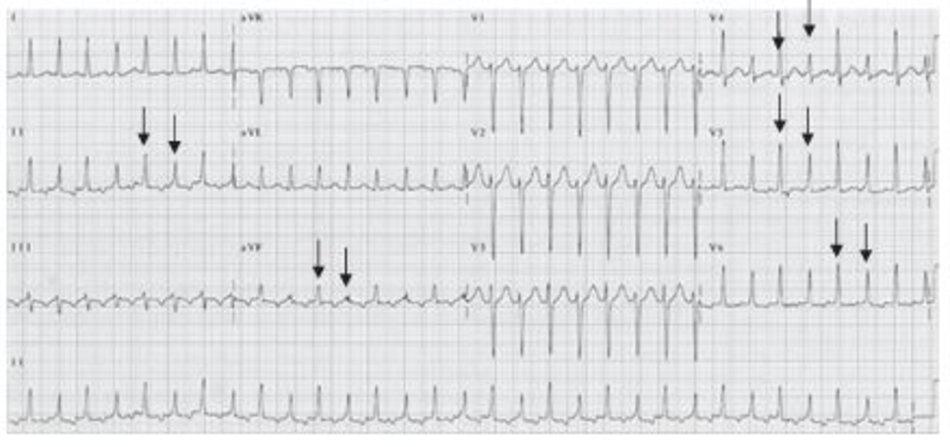
Một ví dụ của AVRT ở Hình 16.19. Lưu ý các sóng P đảo ngược ở các chuyển đạo DII, DIII, aVF, V4 và V6. Sóng P đảo ngược thường xuất hiện ngay phía sau phức bộ QRS làm thay đổi đoạn ST của phức bộ QRS đi trước với khoảng R-P nhỏ hơn khoảng P-R.
Những ví dụ khác của nhịp nhanh phức bộ QRS hẹp với sóng P đảo ngược xuất hiện ngay phía sau phức bộ QRS được thể hiện ở Hình 16.20 đến 16.22. Sóng P đảo ngược có thể bị nhầm lẫn với sóng Tâm.
Có 2 type AVRT với phức bộ QRS hẹp: điển hình và không điển hình (xem Hình 22 đến 16.25).
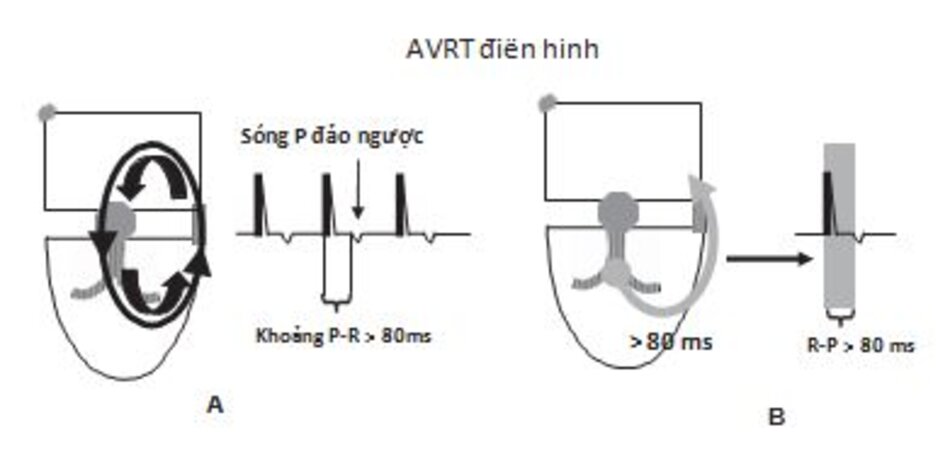
- AVRT điển hình: AVRT được gọi là điển hình khi sóng P đảo ngược xuất hiện ngay phía sau phức bộ QRS và làm thay đổi đoan ST hay sóng T của phức bộ QRS đi trước (Hình 16.21 và 16.22). Thời gian dẫn truyền từ thất tới nhĩ thông qua con đường phụ (khoảng R-P) nhanh hơn thời gian dẫn truyền từ nhĩ tới thất thông qua nút nhĩ thất (khoảng P-R); Do vậy, khoảng R-P sẽ ngắn hơn khoảng P-R. Trong trường hợp AVRT điển hình, nút nhĩ thất là con đường chậm và đường dẫn truyền phụ là con đường nhanh (vòng chậm/nhanh).
- AVRT không điển hình: AVRT được gọi là không điển hình khi sóng P xuất hiện phía trước phức bộ QRS (Hình 16.23); do vậy, khoảng R-P dài hơn khoảng P-R. AVRT không điển hình thường do đường dẫn truyền phụ có tốc độ dẫn truyền chậm. Thời gian dẫn truyền từ thất đến nhĩ thông qua đường phụ (khoảng RP) chậm hơn thời gian dẫn truyền từ nhĩ đến thất thông qua nút nhĩ thất (khoảng PR). Loại AVRT này hiếm gặp. Trong trường hợp này, hình ảnh ECG của AVRT giống như hình ảnh ECG của AVRNT không điển hình.
AVRT điển hình so với AVNRT: Khi sóng P đảo ngược xuất hiện ngay phía sau phức bộ QRS trong cơn nhịp nhanh, AVRT có thể khó phân biệt với AVNRT (Hình 16.24). Chỉ có một cách để phân biệt AVRT với AVNRT là thời gian của đoạn R-P (Hình 16.21 và 16.22A). Đoạn R-P trong AVRT thường lớn hơn 80 mili giây trên ECG bề mặt bởi vì đây là thời gian ngắn nhất cần phải có để xung động đi từ thất đến nhĩ thông qua đường dẫn truyền phụ. Nếu sóng P đảo ngược quá gần với phức bộ QRS và khoảng R-P nhỏ hơn 80 mili giây (Hình 16.22A), AVRT thường ít được nghĩ đến hơn AVNRT.
Do khoảng R-P đo được trong AVRT ≥80 mili giây nên sóng P đảo ngược thường đứng tách biệt với phức bộ QRS, trong khi đó, ở trường hợp AVNRT, sóng P đảo ngược thường đứng ngay phía sau phức bộ QRS.
Đường dẫn truyền phụ ẩn: khoảng 30-40% các bệnh nhân AVRT có đường dẫn truyền phụ ẩn. Con đường này chỉ có thể dẫn truyền xung động ngược chiều từ thất đến nhĩ (xem Chương 20, Hội chứng Wolff-Parkinson-White). Do vậy, hình ảnh ECG trong lúc nhịp xoang bình thường và trong lúc chuyển về nhịp xoang sau cơn AVRT không thấy bất kì dấu hiệu tiền kích thích nào (không có sóng delta hay khoảng PR ngắn). Sự hiện diện của đường dẫn truyền phụ được nghi ngờ khi cơn nhịp nhanh của AVRT khởi phát.
Đường dẫn truyền phụ có biểu hiện: Những bệnh nhân AVRT với đường dẫn truyền phụ hiện diện có hội chứng tiền kích thích (sóng delta và khoảng PR ngắn) trên ECG trong nhịp xoang bình thường. Đường dẫn truyền phụ này có khả năng dẫn truyền xung động cả 2 chiều từ nhĩ đến thất và ngược lại. Điều này sẽ được thảo luận nhiều hơn ở chương 20, hội chứng wolff-parkinson-white.
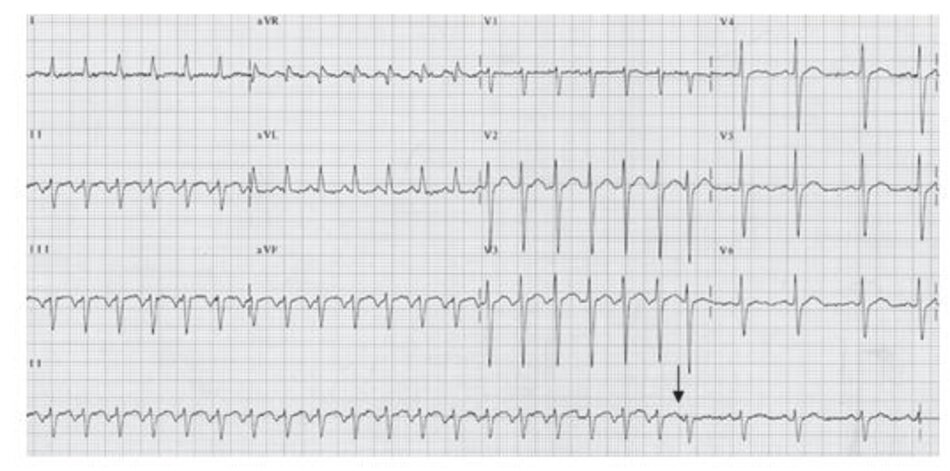
Luân phiên điện học: Trong luân phiên điện học, điện thế của phức bộ QRS chênh lệch nhau ít nhất là 1mm. Mặc dù luân phiên điện học thường gặp trong AVRT (Hình 16.26), nó cũng có thể xảy ra ở các loại SVT khác. Luân phiên điện học thường liên quan đến nhịp tim hơn là các loại hay cơ chế của SVT.
Định khu đường dẫn truyền phụ: Hầu hết các đường dẫn truyền phụ đều nằm ở thành tự do của thất trái (50% đến 60%), tiếp theo là vùng sau vách (20% đến 30%), thành tự do của thất phải (10% đến 20%) và vùng trước vách (5%). Phần trên tâm nhĩ của đường dẫn truyền phụ có thể được xác định nhờ vào hình ảnh của sóng P trong cơn AVRT. Đường dẫn truyền phụ cũng có thể được định khu khi nhịp xoang bình thường nếu hình ảnh ECG có biểu hiện hội chứng kích thích sớm. Điều này sẽ được thảo luận nhiều hơn ở chương 20, hội chứng WPW.
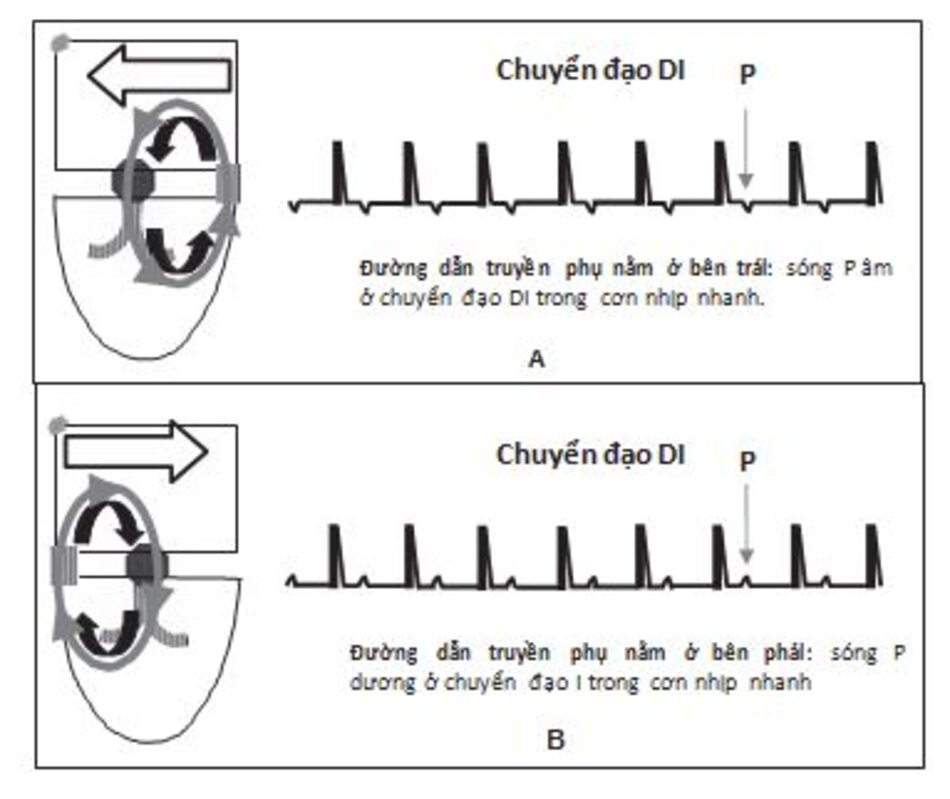
Đường dẫn truyền phụ nằm bên trái: Nếu sóng P âm ở chuyển đạo DI trong cơn nhịp nhanh, tâm nhĩ sẽ hoạt hóa từ nhĩ trái sang nhĩ phải. Điều này nói lên đường dẫn truyền phụ sẽ nằm bên trái do nhĩ trái được hoạt hóa sớm hơn nhĩ phải (hình 16.27A).
Đường dẫn truyền phụ bên phải: Nếu sóng P dương ở chuyển đạo DI, nhĩ sẽ hoạt hóa đi từ nhĩ phải sang nhĩ trái. Do nhĩ phải được hoạt hóa sớm hơn nhĩ trái nên đường dẫn truyền phụ sẽ nằm bên phải (Hình 16.27B và 16.28).
Khu trú đường dẫn truyền phụ: Ở bệnh nhân đã biết có hôi chứng Wolff-Parkinson-White (WPW), tần số tim liên quan đến block nhánh thỉnh thoảng có thể gặp trong cơn AVRT phức bộ QRS hẹp. Nếu tần số của cơn nhịp nhanh trở nên chậm hơn khi tần số liên quan đến block nhánh xảy ra, đường dẫn truyền phụ ở cùng bên với nhánh bị block. Ví dụ như:
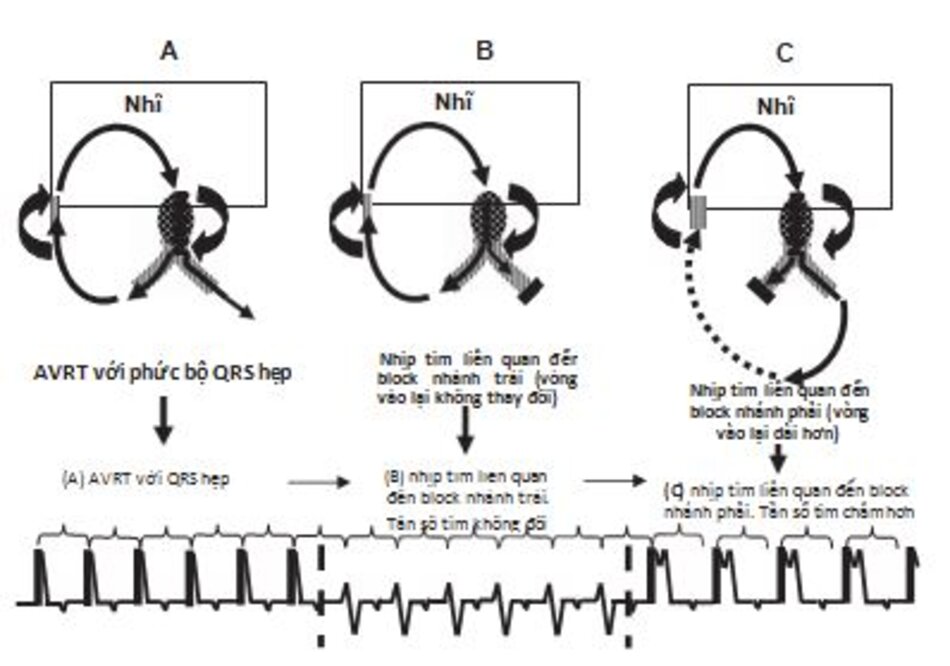
RBBB: Nếu block nhánh phải xảy ra trong cơn nhịp nhanh và tần số thất trở nên chậm hơn thì đường dẫn truyền phụ sẽ nằm bên phải (Hình16.29).
LBBB: Nếu block nhánh trái xảy ra trong cơn nhịp nhanh và tần số thất trở nên chậm hơn, thì đường dẫn truyền phụ nằm ở bên trái. Ngược lại, nếu tần số tim không chậm lại, đường dẫn truyền phụ sẽ nằm bên phía đối diện.
4.1 Dấu hiệu ECG của AVRT thuận chiều
1. AVRT thuận chiều là loại nhịp nhanh với phức bộ QRS hẹp với khoảng RR đều.
2. Sóng P và phức bộ QRS đứng tách biệt nhau do tâm nhĩ và tâm thất là một phần của vòng vào lại.
3. Hình dạng của sóng P đảo ngược có thể khác nhau tùy thuộc vào vị trí của đường dẫn truyền phụ. Sóng P thường đảo ngược ở các chuyển đạo DII, DIII, aVF do tâm nhĩ được hoạt hóa bởi đường dẫn truyền phụ từ dưới lên.
4. Trong AVRT điển hình, sóng P đảo ngược có thể xuất hiện tại vị trí đoạn ST hay sóng T của phức bộ phía trước, do vậy sóng P đảo ngược đứng gần phức bộ QRS phía trước hơn phía sau (khoảng R-P ngắn hơn khoảng P-R).
5. Trong AVRT không điển hình, sóng P đảo ngược xuất hiện phía trước phức bộ QRS và gần phức bộ QRS đứng sau hơn là phức bộ QRS đứng trước (khoảng R-P dài hơn khảng P-R).
6. Block nhĩ thất không thể xuất hiện trong cơn nhịp nhanh. AVRT được loại trừ nếu có xuất hiện block nhĩ thất.
7. Luân phiên điện học thường xảy ra trong AVRT nhưng cũng có thể gặp trong các trường hợp SVT khác.
4.2 Cơ chế
AVRT là loại nhịp nhanh do vòng vào lại liên quan đến đường dẫn truyền phụ. Đường dẫn truyền phụ nối tâm thất với tâm nhĩ và có thể dẫn truyền xung động từ nhĩ xuống thất hoặc ngược lại.
Cơn nhịp nhanh được khởi phát bởi một xung động ngoại tâm thu từ nhĩ hay thất. Để khởi phát cơn nhịp nhanh, xung động này phải xảy ra vào đúng thời điểm khi một con đường (nút nhĩ thất hoặc đường dẫn truyền phụ) đã hồi phục hoàn toàn và con đường còn lại vẫn còn trơ.
Cơn nhịp nhanh có nhịp tim rất đều vì xung động đi qua con đường hỗn hợp bào gồm nút nhĩ thất, bó His, nhánh trái, phải, phân nhãnh, tâm thất, đường dẫn truyền phụ và tâm nhĩ. Block nhĩ thất độ 2 không thể xảy ra trong lúc có cơn nhịp nhanh vì đây là thành phần quan trọng của vòng vào lại. Nếu xung động bị chặn lại tại nút AV thì sẽ không còn vòng vào lại, do đó cơn nhịp nhanh cũng chấm dứt.
AVRT cũng có thể có phức bộ QRS rộng hoặc hẹp tùy theo cách tâm thất được hoạt hóa.
AVRT ngược chiều: AVRT ngược chiều thường khiến phức bộ QRS dãn rộng. Nguyên nhân là do xung động từ nhĩ hoạt hóa thất thông qua đường dẫn truyền phụ, do vậy xung động được dẫn truyền không thông qua con đường bình thường, phức bộ QRS đo được >0.12s. AVRT ngược chiều là một ví dụ của nhịp nhanh phức bộ QRS rộng do SVT. Loại SVT này thường dễ bị nhầm lẫn với nhịp nhanh thất. Điều này sẽ được đề cập kĩ hơn ở chương 20, hội chứng Wolff- Parkinson- White (WPW).
AVRT thuận chiều: AVRT thuận chiều thường khiến phức bộ QRS hẹp. Nguyên nhân là do xung động từ nhĩ sẽ hoạt hóa thất thông qua nút nhĩ thất. Do tâm thất được hoạt hóa bình thường, phức bộ QRS đo được <0,12 s. AVRT thuận chiều được chia ra làm 2 loại: AVRT điển hình và AVRT không điển hình.
- n AVRT điển hình: Sóng P sẽ làm thay đổi đoạn ST hay phần đầu của sóng T của phức bộ phía trước. Do vậy khoảng RP sẽ ngắn hơn khoảng PR. Trong AVRT điển hình, nút nhĩ thất là đường dẫn truyền chậm và đường phụ là đường dẫn truyền nhanh (vòng chậm/ nhanh)
- n AVRT không điển hình: sóng P nằm phía trướcphức bộ QRS, do vậy khoảng RP sẽ dài hơn khoảng PR. Trong AVRT không điển hình, nút nhĩ thất là đường dẫn truyền nhanh và đường phụ là đường dẫn truyền chậm (vòng nhanh/chậm). Loại AVRT này hiếm gặp.
4.3 Ý nghĩa lâm sàng
AVRT là loại SVT thường gặp thứ hai, xảy ra trong khoảng 30% của các SVT do vòng vào lại. Đây là một ví dụ khác của cơn nhịp nhanh kịch phát với khởi phát và kết thúc đột ngột.
Đường dẫn truyền phụ chỉ có thể dẫn truyền xung động ngược chiều từ thất lên nhĩ nhưng không dẫn truyền theo chiều ngược lại từ nhĩ xuống thất, đây được gọi là đường dẫn truyền ẩn giấu. Khi đường dẫn truyền ẩn, hội chứng kích thích sớm (với biểu hiện đoạn PR ngắn và sóng delta) sẽ không xuất hiện trên ECG 12 chuyển đạo trong nhịp xoang bình thường.
Những bệnh nhân AVRT với hội chứng kích thích sớm khi nhịp xoang bình thường có đường dẫn truyền phụ có biểu hiện. Những bệnh nhân kích thích sớm này có triệu chứng của cơn nhịp nhanh sẽ được gọi là hội chứng WPW.
Vị trí của đường dẫn truyền phụ có thể được chẩn đoán dựa vào hình dạng của sóng P trong cơn nhịp nhanh.
- Nếu đường dẫn truyền phụ nằm ở bên trái, sự hoạt hóa nhĩ trái sẽ xảy ra sớm hơn so với nhĩ phải làm cho sóng P dảo ngược ở chuyển đạo DI trong cơn nhịp nhanh.
- Nếu đường dẫn truyền phụ nằm bên phải, nhĩ phải sẽ được hoạt hóa sớm hơn so với nhĩ trái tạo nên sóng P dương ở chuyển đạo DI trong cơn nhịp nhanh.
- Khi có block nhánh có tác động đến tần số tim làm tần số của cơn nhịp nhanh bị chậm lại, đường dẫn truyền phụ sẽ nằm cùng bên với vị trí nhánh bị block. Do vậy, nếu block nhánh phải xảy ra trong cơn nhịp nhanh và tần số cơn nhịp nhanh chậm lại thì đường dẫn truyền phụ sẽ nằm bên phải. Tương tự với block nhánh trái.
AVRT không điển hình: Mặc dù, AVRT hầu hết được khởi phát bởi một ngoại tâm thu nhưng cơn nhịp nhanh do AVRT cũng có thể xảy ra tự phát sau sự xuất hiện đột ngột của nhịp nhanh xoang-ví dụ như trong khi gắng sức, kích động hay gia tăng trương lực giao cảm. Loại SVT này cần được phát hiện do nó thường kéo dài (cơn nhịp nhanh kéo dài >12 giờ/ngày) và có thể gây ra một số bệnh lý cơ tim qua trung gian nhịp nhanh. Loại nhịp nhanh này còn được gọi là nhịp nhanh lặp lại bộ nối kéo dài (PJRT). Cơn nhịp nhanh thường do đường phụ dẫn truyền chậm, do vậy sóng P sẽ đứng phía trước phức bộ QRS với khoảng RP dài hơn khoảng PR. Đường dẫn truyền phụ thường nằm ở vùng sau vách rất gần với lỗ đổ của xoang vành và có thể điều trị thành công với phương pháp cắt đốt bằng sóng cao tần. Cơn nhịp nhanh do AVRT không điển hình thường kém đáp ứng với điều trị nội khoa.
Do sóng P đảo ngược xuất hiện tại vị trí đoạn ST hay sóng T trong cơn nhịp nhanh khiến cho nhĩ sẽ co trong thời kì tâm thu khi van 2 lá và van 3 lá đang còn đóng. Sự co này sẽ tạo ra sóng A đại bác, với biểu hiện tĩnh mạch cổ đập trong cơn nhịp nhanh. Sự hiện diện của sóng A đại bát ở cổ trong cơn SVT giúp ta nghĩ đến AVRT hoặc AVNRT là nguyên nhân gây nên cơn nhịp nhanh.
4.4 Điều trị trong giai đoạn cấp
Điều trị trong giai đoạn cấp đối với AVRT phức bộ QRS hẹp tương tự như trong AVNRT (xem phần điều trị AVNRT). Do AVRT phải dựa vào nút nhĩ thất để duy trì tình trạng rối loạn nhịp, nên để điều trị trường hợp này phải sử dụng các phương pháp ức chế được nút nhĩ thất như thủ thuật phế vị và các thuốc. Giống như trong AVNRT, adenosine tĩnh mạch là thuốc hữu hiệu để cắt cơn. Cơn nhịp nhanh kết thúc với sóng P đảo ngược có nghĩa: thành phần cuối cùng của cơn nhịp nhanh có thể ghi được trước khi chuyển thành nhịp xoang là sóng P. Điều này chỉ ra cơn nhịp nhanh bị chặn lại tại nút nhĩ thất bất kể nút nhĩ thất là đường dẫn truyền chậm hay nhanh. Giống với adenosine, những thuốc ức chế nút nhĩ thất như verapamil và diltiazem chấm dứt cơn nhịp nhanh tại nút nhĩ thất làm cho sóng P được ghi nhận cuối cùng trước khi chuyển về nhịp xoang.
Mặc dù là thuốc được lựa chọn cho hầu hết những bệnh nhân với cơn SVT kịch phát, adenosine có thể làm khởi phát cơn hen phế quản do đó không nên sử dụng ở những bệnh nhân có tiền sử tăng đáp ứng đường thở nặng. Một số bệnh nhân hen phế quản có thể đang sử dụng theophylline (theophylline là thuốc đối vận với adenosine). Do vậy adenosine sẽ kém hiệu quả trong điều trị SVT ở những bệnh nhân đang sử dụng theophylline.
Adenosine có thể gây rung nhĩ trong khoảng từ 1-10% số bệnh nhân. Điều này có khả năng dẫn đến tử vong ở những bệnh nhân AVRT với đường dẫn truyền phụ biểu hiện (hội chứng tiền kích thích hay hình ảnh của hội chứng WPW trên ECG). Rung nhĩ ở những bệnh nhân này có thể gây nên đáp ứng thất rất nhanh, từ đó gây suy tuần hoàn. Cần cảnh giác xảy ra biến chứng này khi sử dụng adenosine để điều trị AVRT, do vậy để chắc chắn nên chuẩn bị máy khử rung.
4.5 Tiên lượng
Tiên lượng của những bệnh nhân AVRT thuận chiều với đường dẫn truyền phụ ẩn là tương đối tốt. Giống như trong AVNRT, AVRT có thể được điều trị khỏi lâu dài bằng đốt điện. Nên chuyển bệnh nhâ đến những trung tâm giàu kinh nghiệm, và cần chuyển sớm hơn nếu cơn nhịp nhanh tái phát hay bệnh nhân không dung nạp với thuốc.
Những bệnh nhân với bằng chứng của hội chứng kích thích sớm khi có nhịp xoang thường có tiên lượng thay đổi (xem chương 20, hội chứng WPW), nhóm này có thể tiến triển đến rung nhĩ như là biến chứng của SVT và do đó, có thể làm xuất hiện nhiều rối loạn nhịp có khả năng gây tử vong. Những bệnh nhân mang đường dẫn truyền phụ có biểu hiện và hội chứng WPW nên được chuyển tới các chuyên gia để được đánh giá kĩ hơn.
5. Những loại SVT khác do vòng vào lại
Có hai loại khác của SVT do vòng vào lại là nhịp nhanh vào lại xoang nhĩ (SART) và nhịp nhanh vào lại trong nhĩ (IART), hai loại SVT này tương đối hiếm gặp.
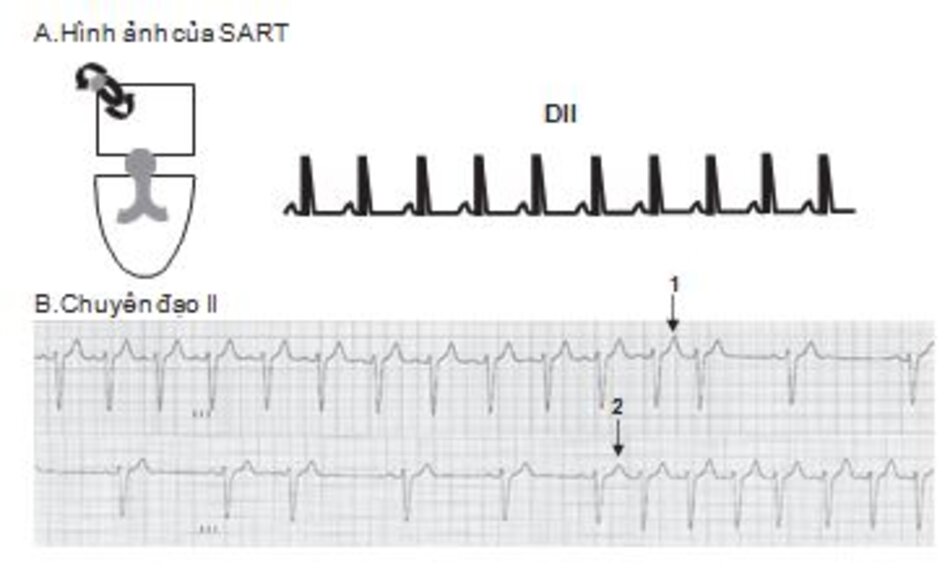
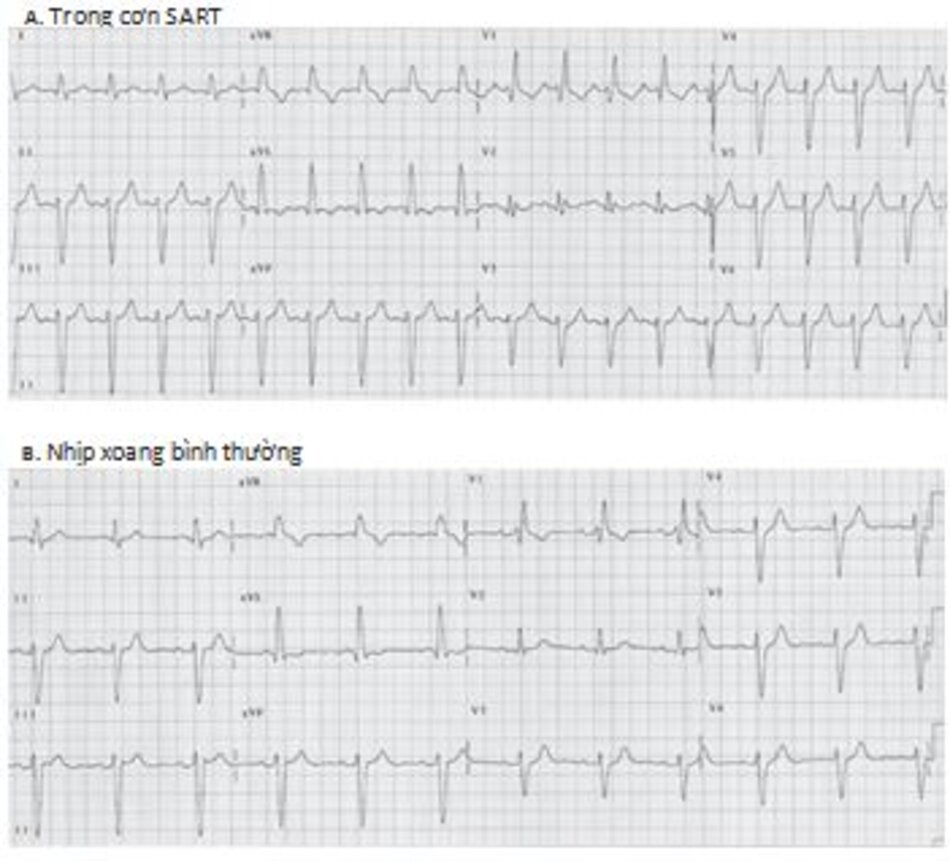
SART: SART là một loại nhịp nhanh với vòng vào lại nhỏ liên quan đến nút xoang và phần cơ nhĩ xung quanh. Cơn nhịp nhanh này khó phân biệt với nhịp nhanh xoang vì nút xoang nhĩ là một phần của vòng vào lại. Trong cơn nhịp nhanh, sóng P giống như trong nhịp xoang (Hình 16.30 và 16.31) và dễ nhầm lẫn với sóng P trong nhịp nhanh xoang.
Cơn nhịp nhanh thường khởi phát và kết thúc bởi một ngoại tâm thu nhĩ với tính chất kịch phát do khởi phát cũng như kết thúc đột ngột (Hình 16.30). Ngược lại, khởi phát và kết thúc trong nhịp nhanh xoang thường từ từ và do đó không có tính chất kịch phát. SART có thể dừng lại khi thực hiện nghiệm pháp phế vị cũng như các thuốc có thể ức chết nút nhĩ thất vì các thuốc này cũng có thể ức chế nút xoang nhĩ. Những thuốc này bao gồm adenosine, chẹn beta, chẹn canxi, và digoxin.
Hình 16.31 A,B cho thấy sự khó khăn trong chẩn đoán SART. Ngoại trừ tính chất khởi phát và kết thúc đột ngột, cơn nhịp nhanh giống hệt và dễ dàng bị nhầm lẫn với nhịp nhanh xoang
5.1 Hình ảnh ECG của SART
1. Hình ảnh ECG của SART giống hệt như trong nhịp nhanh xoang. Sóng P đứng trước phức bộ QRS và dương tính ở các chuyển đạo DII, DIII, aVF.
2. Cơn nhịp nhanh có tính chất kịch phát với khởi phát và kết thúc đột ngột.
3. Cơn nhịp nhanh thường khởi phát và có thể kết thúc bằng một ngoại tâm thu nhĩ.
4. Tần số nhĩ thường không nhanh và nằm trong khoảng từ 120-150 lần/phút nhưng không nhỏ hơn 100 lần/phút.
5.2 Cơ chế
SART là một ví dụ khác của vòng vào lại nhỏ. Vòng vào lại bao gồm nút xoang và phần mô nhĩ xung quanh. Do nút xoang là một phần của vòng vào lại, sóng P trong cơn nhịp nhanh dễ bị nhầm với sóng P trong nhịp xoang và rất khó để phân biệt với nhịp xoang. Không giống như trong nhịp nhanh xoang, ngoại tâm thu nhĩ có thể khởi phát hay kết thúc SART. SART cũng có thể được khởi phát hay kết thúc bởi kích thích điện học có chương trình của nhĩ giống như các loại nhịp nhanh do vòng vào lại khác và có tính chất kịch phát vởi khởi phát và kết thúc đột ngột. Ngược với trong nhịp nhanh xoang, không có tính chất kịch phát.
5.3 Liên hệ lâm sàng
SART không phổ biến, xảy ra < 5% trong số các trường hợp SVT do vòng vào lại.SART thường liên quan đến bệnh tim cấu trúc
SART khó chẩn đoán phân biệt với nhịp nhanh xoang. Do trong SART, nút xoang là một phần của vòng vào lại, hình dạng của sóng P dễ nhầm lẫn với sóng P của nhịp xoang và P dương ở các chuyển đạo DII, DIII, aVF.
Cơn nhịp nhanh có thể gây cảm giác quay cuồng, chóng mặt nhưng thường không có khó thở do tần số nhĩ <120 – 150 lần/phút. Hiếm khi vượt quá 180 lần/phút hoặc <100 lần/phút. Sóng P đướng trước phức bộ QRS, do vậy khả năng tống máu của nhĩ để đổ đầy thất trái không thay đổi trong cơn nhịp nhanh.
5.4 Điều trị trong giai đoạn cấp
Điều trị phù hợp thường không được tiến hành sớm do cơn nhịp nhanh rất dễ nhầm lẫn với nhịp nhanh xoang (là đáp ứng sinh lý bình thường trong nhiều trường hợp lâm sàng khác nhau). Do nút xoang là một phần của vòng vào lại, nên có thể cắt được bởi các nghiệm pháp phế vị như xoa xoang cảnh. Cơn nhịp nhanh cũng có thể bị cắt bởi các thuốc ức chế nút nhĩ thất bao gồm adenosine, chặn beta, chặn canxi và digoxin vì các thuốc này cũng có thể ức chế nút xoang nhĩ.
Ở những bệnh nhân không có triệu chứng, điều trị lâu dài thường có hiệu quả trong việc ngăn ngừa tái phát. Điều trị các thuốc bao gồm chẹn beta uống, chẹn kênh canxi non- DHP như diltiazem và verapamil , và digoxin.
Tác động vào nút xoang bằng phương pháp cắt đốt bằng sóng cao tần thường có hiệu quả ở những bệnh nhân kém đáp ứng với điều trị nội khoa.
5.5 Tiên lượng
SART thường dung nạp tốt và điều trị ban đầu chủ yếu để cải thiện triệu chứng và ngăn ngừa tái phát cơn nhịp nhanh. Do SART thường liên quan đến bệnh tim cấu trúc, tiên lượng sẽ phụ thuộc ban đầu vào bệnh tim bên dưới.
6. IART
Nhịp nhanh vào lại trong nhĩ (IART). IART là một loại SVT do vòng vào lại. Vòng vào lại điện học được hạn chế trong một vùng nhỏ trong mô nhĩ và do vậy đây là một vòng vào lại nhỏ (Hình 16.32).Vòng vào lại có thể lớn hơn nếu nó bao quanh một mô sẹo hay một vết rạch đã lành như trong trường hợp sửa thông liên nhĩ trước đó.
Cơn nhịp nhanh bắt đầu từ một vùng khu trú rồi sau đó lan ra theo một vòng tròn để hoạt hóa hai tâm nhĩ. Hình dạng của sóng P phụ thuộc vào vị trí khởi phát của cơn nhịp nhanh; do vậy, sóng P có thể dương, âm hay hai pha ở chuyển đạo DII. Do cơn nhịp nhanh khởi phát từ tâm nhĩ, sóng P sẽ đứng trước phức bộ QRS với khoảng PR >0.12 giây.
Nhịp nhanh nhĩ do IART khó phân biệt với nhịp nhanh nhĩ do tăng cường tính tự động trên ECG bề mặt do những cơn nhịp nhanh này đều giống nhau trên ECG, chúng đều là nhịp nhanh nhĩ đơn ổ bất kể cơ chế khởi phát và sẽ được đề cập đến kĩ hơn ở chương 17, nhịp nhanh trên thất do tăng cường tính tự động.
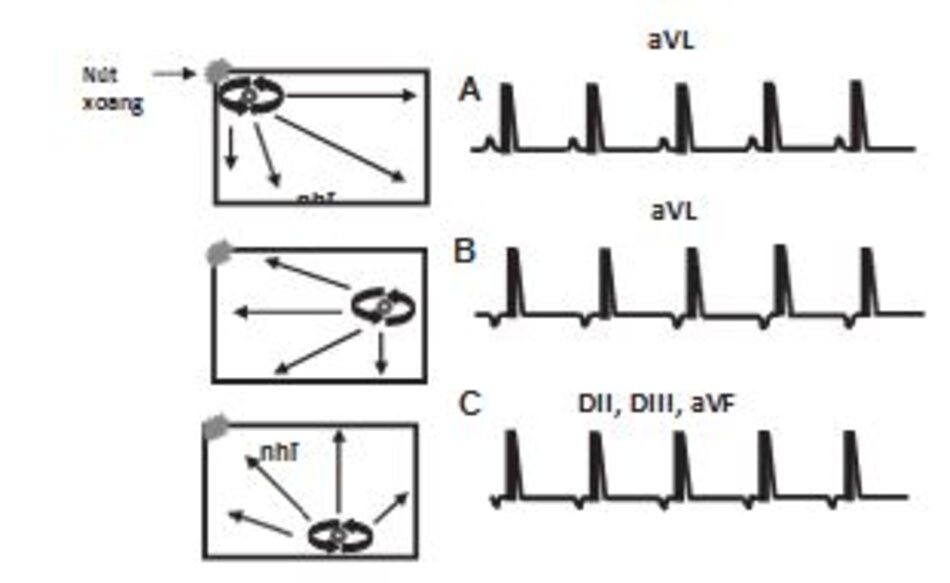
phải gần với nút xoang. (B) sóng P âm ở chuyển đạo aVL do vòng vào lại khởi phát từ nhĩ trái. (C) sóng P âm ở các chuyển đạo DII, DIII, aVF do cơn nhịp nhanh khởi phát từ đáy của tâm nhĩ (xem Hình 13.6 và 13.7).
6.1 Hình ảnh IART trên ECG
1. Sóng P đồng nhất về hình dạng và đứng trước phức bộ QRS với tần số từ 110 đến 120 lần/phút.
2. Hình dạng của sóng P phụ thuộc vào vị trí khởi phát của cơn nhịp nhanh và có thể dương, hai pha hay âm ở chuyển đạo DII, DIII, aVF.
3. Xung động từ nhĩ được dẫn truyền đến thất thông qua hệ thống dẫn truyền nhĩ thất bình thường; do vậy, khoảng PR thường > 0.12 giây. Do cơn nhịp nhanh không phụ thuộc vào nút nhĩ thất, block nhĩ thất có thể xảy ra.
6.2 Cơ chế
IART là một ví dụ của vòng dẫn truyền nhỏ trong tâm nhĩ. Vòng vào lại có thể bị hạn chế tại một vùng nhỏ trong mô nhĩ do viêm, sẹo hay việc phẫu thuật trước đó. Xung động lan truyền ra xung quanh theo vòng tròn cho đến khi cả hai nhĩ được hoạt hóa. Sóng P có hình dạng đồng nhất do xung động khởi phát từ một vùng nhỏ ở tâm nhĩ. Sóng P đứng trước phức bộ QRS với khoảng PR ngắn hơn khoảng RP.
6.3 Ý nghĩa lâm sàng, điều trị và tiên lượng
Mặc dù IART là một ví dụ của nhịp nhanh do vòng vào lại, hình ảnh ECG không thể giúp phân biệt với các loại nhịp nhanh nhĩ khác do gia tăng hay khởi phát tính tự động. Do vậy, IART là một ví dụ cho nhịp nhanh nhĩ đơn ổ. Thông tin lâm sàng, điều trị và tiên lượng của nhịp nhanh nhĩ đơn ổ sẽ được thảo luận nhiều hơn ở chương 17, nhịp nhanh trên thất do tăng cường tính tự động.
7. Đọc thêm
2005 American Heart Association Guidelines for Cardiopul- monary Resuscitation and Emergency Cardiovascular Care: part 7.3: management of symptomatic bradycardia and tachycardia. Circulation. 2005;112:67–77.
Bar FW, Brugada P, Dassen WRM, et al. Differential diagnosis of tachycardia with narrow QRS complex (shorter than 0.12 second). Am J Cardiol. 1984;54:555–560.
Blomstrom-Lundqvist C, Scheinman MM, Aliot EM, et al. ACC/AHA/ESC guidelines for the management of patients with supraventricular arrhythmias—executive summary: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines, and the European Society of Cardiology Committee for Practice Guidelines (Writing Committee to Develop Guidelines for the Management of Patients With Supraventricular Arrhyth- mias). J Am Coll Cardiol. 2003;42:1493–531.
Botteron GW, Smith JM. Cardiac arrhythmias. In: Carey CF, Lee HH, Woeltje KF, eds. Washington Manual of Medical Thera- peutics. 29th ed. Philadelphia: Lippincott; 1998:130–156.
Chauhan VS, Krahn AD, Klein GJ, et al. Supraventricular tachy- cardia. Med Clin N Am. 2001;85:193–223.
Dresing TJ, Schweikert RA, Packer DL. Atrioventricular nodal-de- pendent tachycardias. In: Topol EJ, ed. Textbook of Cardiovascu- lar Medicine. 2nd ed. Philadelphia: Lippincott; 2002:1453–1478.
Engelstein ED, Lippman N, Stein KM, et al. Mechanism-specific effects of adenosine on atrial tachycardia.
Circulation. 1994; 89:2645–2654.
Esberger D, Jones S, Morris F. ABC of clinical electrocardiogra- phy: junctional tachycardias. BMJ. 2002;324:662–665.
Ganz LI, Friedman PL. Supraventricular tachycardia. N Engl J Med. 1995;332:162–173.
Guidelines 2000 for Cardiopulmonary Resuscitation and Emer- gency Cardiovascular Care: 7D: the tachycardia algorithms. Circulation. 2000;102(suppl I):I-158–I-165.
Kay GN, Pressley JC, Packer DL, et al. Value of the 12-lead electro- cardiogram in discriminating atrioventricular nodal recipro- cating tachycardia from circus movement atrioventricular tachycardia utilizing a retrograde accessory pathway. Am J Cardiol. 1987;59:296–300.
Manolis AS, Mark Estes III NA. Supraventricular tachycardia mech- anisms and therapy. Arch Intern Med. 1987;147:1706–1716.
Olgen JE, Zipes DE. Specific arrhythmias: diagnosis and treat- ment. In: Libby P, Bonow RO, Mann DL, et al. eds. Braun- wald’s Heart Disease, A Textbook of Cardiovascular Medicine. 7th ed. Philadelphia: Elsevier Saunders; 2005:803–863.
Saoudi N, Cosio F, Waldo A, et al. Classification of atrial flutter and regular atrial tachycardia according to electrophysiolog- ical mechanisms and anatomical bases. Eur Heart J. 2001;22: 1162–1182.
Sinai Policies and Procedures on Intravenous Medications. LBH- Web at Sinai Hospital. Belvedere Avenue, Greenspring, Balti- more, MD: Sinai Policy and Procedures; January 15, 2003.
Wagner GS. Reentrant junctional tachyarrhythmias. In: Marriott’s Practical Electrocardiography. 10th ed. Philadelphia: Lippincott; 2001:328–344.
Waldo AL, Biblo LA. Atrioventricular nodal-independent supraventricular tachycardias. In: Topol EJ, ed. Textbook of Cardiovascular Medicine. 2nd ed. Philadelphia: Lippincott; 2002:1453–1478.
Waxman MB, Wald RW, Sharma AD, et al. Vagal techniques for termination of paroxysmal supraventricular tachycardia. Am J Cardiol. 1980;46:655–664.
Wellens HJJ, Conover MB. Narrow QRS tachycardia. In: The ECG in Emergency Decision Making. 2nd ed. St. Louis: Saun- ders/Elsevier; 2006:92–126.
Xie B, Thakur RK, Shah CP, et al. Clinical differentiation of narrow QRS complex tachycardias. In: Thakur RK, Reis- dorff EJ, eds. Emergency Medicine Clinics of North America. Emergency Management of Cardiac Arrhythmias. 1998: 295–330.
Webb JG, Kerr CR. Paroxysmal supraventricular tachycardia and bundle branch block. Arch Intern Med. 1987;147: 367–369.





