Tác giả: Bác sĩ Nguyễn Thành Luân – ICU bệnh viện Hoàn Mỹ Cửu Long.
Các glycosides trợ tim (CG) là các chất trong tự nhiên có lợi ích y khoa đã được công nhận qua nhiều thế kỷ [1]. Digoxin là CG chính được sử dụng cho mục đích y học đến ngày nay. Mặc dù việc sử dụng rộng khắp nước Mỹ đã giảm dần trong những năm gần đây, nhưng digoxin vẫn được sử dụng trong điều trị suy tim sung huyết và rung nhĩ [2]. Phần lớn các trường hợp ngộ độc CG là do digoxin; tuy nhiên, tiếp xúc với cây cối (ví dụ, dừa cạn, mao địa hoàng, hoa huệ tây (hoa loa kèn) ở thung lũng, cây trúc đào, hành biển đỏ, và nhân sâm Siberian), các nguồn động vật (tức là, loài cóc Bufo), và các thuốc kích thích tình dục tại chỗ cũng có thể gây ra ngộ độc nghiêm trọng [3–5 ].
DƯỢC LÝ
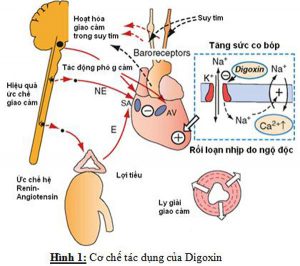
Digoxin gây ra tác dụng tăng co bóp, do đó làm tăng sức co cơ tim. Tác dụng trực tiếp của digoxin bao gồm kéo dài thời gian nghĩ hiệu quả của nhĩ và nút nhĩ thất (AV), làm giảm vận tốc dẫn truyền qua các vùng này. CGs hấp thu dễ dàng qua đường tiêu hóa; sinh khả dụng của digoxin lên tới 80% [6]. Digoxin có thể tích phân bố (Vd) từ 5.1 đến 7.4 L/kg [7] và thời gian bán hủy 36-48 giờ [8]. Khoảng nồng độ máu điều trị thường được chấp nhận cho digoxin là 0,8-2,0 ng/mL để hỗ trợ co bóp ở bệnh nhân rối loạn chức năng thất trái. Nồng độ cao hơn (1,5-2,0 ng/mL) có thể cần thiết cho việc kiểm soát nhịp thất ở bệnh nhân rối loạn nhịp nhĩ. Digoxin được loại bỏ chủ yếu bằng cách bài tiết qua thận. Ở bệnh nhân rối loạn chức năng thận, độ thanh thải digoxin giảm. Nồng độ digoxin máu có thể bị thay đổi bởi nhiều tương tác thuốc [9-11].
Độc tính là do của tác dụng điều trị quá mức [6]. CGs liên kết và bất hoạt bơm sodium–potassium adenosine triphosphatase (Na+ – K+ – ATPase) trên màng tế bào tim. Bơm này rất quan trọng đối với các mô dẫn truyền, duy trì hoạt động điện thế màng nhờ nồng độ Na+ ngoại bào và K+ nội bào. Khi Na+ – K+ – ATPase bị ức chế, bơm Na+ –calcium sẽ hoạt động và loại bỏ sodium nội bào để đổi lấy calci. Sự trao đổi này làm tăng calci nội bào tương và là cơ chế chịu trách nhiệm cho tác dụng tăng co bóp của digitalis. Sự quá tải calci nội bào gây trì hoãn quá trình sau khử cực và làm gia tăng khởi phát các rối loạn nhịp tim. Tăng trương lực vagal và làm dịu trực tiếp AV có thể gây các rối loạn dẫn truyền. Giảm thời gian nghĩ của cơ tim làm tăng tự động tính.
BIỂU HIỆN LÂM SÀNG
Sự khác biệt giữa những biểu hiện của bệnh nhân bị ngộ độc CG do ngộ độc cấp tính đơn thuần và ngộ độc mãn tính do liều điều trị quá mức được minh họa trong Bảng 108.1. Chẩn đoán ngộ độc CG mãn tính rất khó bởi vì biểu hiện có thể giống các bệnh phổ biến hơn, chẳng hạn như cúm hoặc viêm dạ dày ruột. Bệnh nhân ngộ độc CG mạn tính có thể có những phàn nàn về thể chất, tiêu hóa, tâm thần hoặc thị giác mà có thể không được nhận ra như là dấu hiệu của ngộ độc digitalis. Các triệu chứng thường gặp nhất bao gồm mệt mỏi, suy nhược, buồn nôn, chán ăn và chóng mặt [12]. Các dấu hiệu và triệu chứng tâm thần kinh bao gồm nhức đầu, suy nhược, chóng mặt, ngất, co giật, mất trí nhớ, lú lẫn, mất phương hướng, mê sảng, trầm cảm và ảo giác [13]. Rối loạn thị giác thường gặp nhất được báo cáo là có mây mù hoặc mờ mắt, mất thị giác, và vầng xanh- vàng hoặc tất cả mọi thứ xuất hiện với màu vàng (xanthopsia – chứng nhìn thấy sắc vàng) [14].
| BẢNG 108.1 Các đặc tính của ngộ độc Glycosydes tim cấp và mạn tính | ||
| Biểu hiện lâm sàng | Ngộ độc cấp tính | Ngộ độc mạn tính |
| Độc tính hệ tiêu hóa | Nôn ói, ói | Nôn ói, ói |
| Độc tính hệ thần kinh | Đau đầu, suy nhược chóng mặt, lú lẫn, mê | Lú lẫn, mê |
| Độc tính trên tim | Rối loạn nhịp chậm trên thất, rối loạn nhịp với block AV; rối loạn nhịp thất không phổ biến. | Có thể gặp bất kỳ rối loạn nhịp nào (loạn nhịp thất hoặc trên thất có hoặc không có block AV); loạn nhịp thất là phổ biến. |
| Kali máu | Tăng cao nhưng có thể bình thường (nồng độ cao có liên quan đến độc tính) | Thấp hoặc bình thường (hạ kali máu thứ phát do điều trị lợi tiểu đồng thời) |
| Nồng độ digoxin máu | Tăng cao rõ rệt | Có thể trong khoảng “điều trị” hoặc tăng nhẹ |
AV, atrioventricular. Adapted and combined from references [1,12,13,15,29].
Biểu hiện trên tim của ngộ độc CG là thường gặp và có khả năng đe dọa tính mạng. Các rối loạn nhịp tim cực kỳ khác nhau đã được báo cáo [15,16]. Các rối loạn nhịp tim thường liên quan đến ngộ độc CG bao gồm ngoại tâm thu thất, nhịp nhanh nhĩ kịch phát hoặc rung nhĩ với block dẫn truyền, nhịp nhanh bộ nối, nhịp chậm xoang, block nút AV, nhịp nhanh thất, và rung thất. Nhịp nhanh nhĩ (tăng tự động tính) với block AV khác nhau (giảm dẫn truyền), rung nhĩ với nhịp chậm bộ nối hoặc nhịp bộ nối gia tốc (theo quy tắc của rung nhĩ) và các rối loạn nhịp nhanh có tính gợi ý cao đến ngộ độc CG [17,18]. Nhịp nhanh thất hai chiều, nhịp nhanh thất hẹp-phức tạp với hình thái bó nhánh phải, có tính chuyên biệt cao, nhưng không phải là một bệnh lý riêng trong ngộ độc digitalis [15]. Bệnh cơ tim, thiếu máu cục bộ cơ tim, và rối loạn chuyển hóa [19] hoặc rối loạn điện giải, chẳng hạn như hạ kali máu, hạ magne máu và tăng calci máu [8], làm tăng nguy cơ ngộ độc. Người lớn tuổi có nguy cơ cao, trong khi suy thận, bệnh gan, nhược giáp, bệnh phổi tắc nghẽn mãn tính và tương tác thuốc làm thay đổi tính nhạy cảm với CGs [1].
ĐÁNH GIÁ CHẨN ĐOÁN
Các xét nghiệm cần thiết bao gồm nồng độ digoxin máu, điện giải đồ, BUN, creatinin, calci, magne và điện tâm đồ. Cần có thêm các xét nghiệm tùy thuộc vào chỉ định lâm sàng. Nồng độ digoxin máu có thể hỗ trợ chẩn đoán ngộ độc CG nhưng phải được phân tích cẩn thận [18]. Một nồng độ trong khoảng trị liệu cũng không loại trừ được ngộ độc, vì các yếu tố ảnh hưởng có thể khiến một người bị ngộ độc bất chấp nồng độ trong phạm vi trị liệu. Ngược lại, nồng độ digoxin máu cao sau một liều cấp tính không phải lúc nào cũng biểu hiện độc tính [20]. Digoxin tuân theo mô hình phân phối hai khoang, với sự hấp thu tương đối nhanh vào khoang huyết tương và sau đó tái phân bố chậm vào khoang mô [8]. Nồng độ digoxin máu tương quan đáng tin cậy nhất với ngộ độc, khi có được nồng độ này sau khi phân bố hoàn tất, xảy ra 6 giờ hoặc hơn sau khi uống hoặc tiêm tĩnh mạch.
Các digitalis glycosides tự nhiên từ thực vật và động vật có thể phản ứng chéo với xét nghiệm digoxin. Mức độ phản ứng chéo chưa được biết, và bởi vì các xét nghiệm không được hiệu chỉnh cho các nondigoxin glycosides nên giá trị đo được không thể được giải thích một cách đáng tin cậy [5]. Xét nghiệm digoxin dương tính giả (thường là nồng độ < 3 ng/mL) có thể xảy ra ở trẻ sơ sinh và bệnh nhân suy thận, bệnh gan và mang thai vì các yếu tố phản ứng miễn dịch giống digoxin nội sinh [21-23].
Tăng kali máu có thể là một yếu tố chỉ điểm tốt hơn về ngộ độc ở cơ quan đích so với nồng độ digoxin máu ở bệnh nhân ngộ độc cấp tính [24]. Ngược lại, hạ kali máu và hạ magne máu thường thấy ở bệnh nhân bị ngộ độc mãn tính, có lẽ là kết quả của việc sử dụng thuốc lợi tiểu đồng thời.
QUẢN LÝ
Việc quản lý ngộ độc CG bao gồm chăm sóc hỗ trợ, ngăn ngừa sự hấp thụ thuốc hơn nữa, sử dụng thích hợp đoạn kháng thể kháng digoxin và bố trí bệnh nhân điều trị nơi an toàn. Chú ý cẩn thận đến chăm sóc hỗ trợ và tìm các tình trạng dễ dàng điều chỉnh, chẳng hạn như thiếu oxy máu, giảm thông khí, giảm thể tích tuần hoàn, hạ đường huyết và rối loạn điện giải, là những ưu tiên hàng đầu. Tất cả bệnh nhân nên được thiết lập đường truyền mạch máu và theo dõi tim liên tục. Bệnh nhân ngộ độc lâm sàng hoặc nồng độ digoxin máu cao trong bối cảnh nghi ngờ quá liều đòi hỏi phải theo dõi chặt chẽ và thường được nhập ICU.
Ngăn ngừa sự hấp thu thuốc nhiều thêm nên được thực hiện sau khi các biện pháp hỗ trợ sự sống được bắt đầu. Rửa dạ dày nếu có lợi thì cũng ít, trong việc quản lý ngộ độc digoxin. Than hoạt tính có hiệu quả liên kết với CGs, và nhiều liều than hoạt tính tăng cường đào thải digoxin ở ruột sau khi uống và tiêm tĩnh mạch digoxin [25].
Điều trị thông thường rối loạn nhịp tim chậm, bao gồm việc sử dụng atropine, isoproterenol, và máy tạo nhịp tim, có thể không có hiệu quả cho nhịp tim chậm do ngộ độc CG. Atropine được sử dụng có hiệu quả khác nhau ở những bệnh nhân ngộ độc digitalis biểu hiện block AV [26]. Mặc dù isoproterenol có thể làm tăng ổ phát nhịp ngoại vị ở tâm thất và mô tim có thể không đáp ứng với máy tạo nhịp điện học, ngưỡng gây rung có thể bị hạ thấp và bản thân dây máy tạo nhịp có thể gây rung thất [27]. Phân đoạn kháng thể đặc hiệu kháng Digoxin (Fab) là liệu pháp đầu tiên ở bệnh nhân nhịp tim chậm có triệu chứng [28].
Fab cũng là điều trị lựa chọn cho rối loạn nhịp thất đe dọa tính mạng. Nếu liệu pháp này không có sẵn ngay lập tức, phenytoin và lidocaine, làm giảm sự gia tăng tự động tính của tâm thất mà không làm chậm sự dẫn truyền của nút AV, nên là liệu pháp đầu tiên [18,29]. Amiodarone đã thành công trong hai trường hợp trơ với các thuốc chống loạn nhịp khác [30,31]. Tiêm magne liều 2 – 4 g (10 – 20 mL dung dịch 20%) trong hơn 1 phút, cũng có thể có ích [32]. Quinidine và procainamide bị chống chỉ định trong ngộ độc digitalis vì chúng làm giảm sự dẫn truyền nút AV và có thể làm trầm trọng thêm độc tính trên tim [1]. Sốc điện đồng bộ bệnh nhân ngộ độc digitalis nên được thực hiện hết sức thận trọng và được xem là phương pháp cuối cùng. Cài đặt năng lượng thấp (ví dụ: 10 đến 25 W mỗi giây) nên được sử dụng và chuẩn bị điều trị rung thất có thể xảy ra [29].
Tăng kali máu thường gặp ở những bệnh nhân bị ngộ độc digoxin cấp, và nên tránh điều trị bổ sung kali theo kinh nghiệm [33]. Sự gia tăng nồng độ kali máu này phản ánh sự thay đổi trong phân bố kali và không phải do tăng tổng số lượng kali trong cơ thể. Tăng kali máu đáng kể do quá liều cấp là một chỉ định khác cho kháng thể đặc hiệu kháng digoxin (Fab). Nếu Fab không có sẵn ngay lập tức và bệnh nhân có thay đổi điện tim liên quan đến tăng kali máu thì truyền tĩnh mạch glucose và insulin, sodium bicarbonate, khí dung thuốc chủ vận β liên tục như albuterol (nếu không có rối loạn nhịp nhanh hoặc ổ phát nhịp ngoại vị ở thất) và sodium polystyrene sulfonate nên được sử dụng. Việc sử dụng calci tiêm mạch để điều trị tăng kali máu ở bệnh nhân ngộ độc CG vẫn còn gây tranh cãi và trước đó bị phản đối bởi nhiều bác sĩ lâm sàng vì bổ sung calci đã được báo cáo tăng độc tính trên tim [19]. Tuy nhiên, gần đây các tác giả đã đặt câu hỏi về điều này và trích dẫn các nghiên cứu trên động vật và các báo cáo trường hợp trên người rằng không có tác dụng không mong muốn khi dùng calci trong bối cảnh ngộ độc CG và khuyến cáo sử dụng calci tiêm mạch ở những bệnh nhân ngộ độc CG mà tăng kali máu đe dọa tính mạng với những thay đổi đáng kể trên điện tim như mất sóng P hoặc QRS rộng [34]. Lọc máu có thể có lợi cho bệnh nhân bị ngộ độc CG có suy thận và tăng kali máu. Bổ sung kali có thể có lợi trong ngộ độc mạn digitalis khi hạ kali máu do thuốc lợi tiểu là một yếu tố gây ngộ độc. Kali nên được sử dụng thận trọng, vì rối loạn chức năng thận có thể là nguyên nhân gây ngộ độc digitalis. Hạ magne máu thường gặp ở bệnh nhân ngộ độc CG mãn tính, và sự bổ sung magne được khuyến cáo cho những bệnh nhân này [35].
Điều trị Fab được chỉ định cho bệnh nhân có rối loạn nhịp tim đe dọa hoặc gây suy giảm huyết động và bệnh nhân có kali máu cao hơn 5,0 đến 5,5 mEq/L sau khi dùng quá liều CG cấp [36]. Bệnh nhân ngộ độc mạn mà không có triệu chứng có thể thường được quản lý bằng cách ngừng digoxin và theo dõi chặt chẽ. Tuy nhiên, ngưỡng điều trị với Fab nên thấp hơn ở bệnh nhân có dấu hiệu độc tính trên tim (ví dụ: nhịp tim chậm nghiêm trọng với block AV độ hai, độ ba), hoặc những bệnh nhân có yếu tố thúc đẩy như bệnh phổi mạn tính, hạ kali máu, nhược giáp, rối loạn chức năng thận, hoặc bệnh tim nền [12,37]. Các nghiên cứu trên động vật và các báo cáo trường hợp cho thấy Fab có thể là một điều trị hiệu quả cho bệnh nhân bị ngộ độc bởi CG có nguồn gốc thực vật hoặc động vật [3,5].
Fab có thể đảo ngược rối loạn nhịp tim do digitalis, rối loạn dẫn truyền, sự suy sụp cơ tim và tăng kali máu. Trong một nghiên cứu đa trung tâm, 90% bệnh nhân ngộ độc digoxin hoặc digitoxin có đáp ứng hoàn toàn hoặc một phần đối với điều trị Fab [36]. Giải độc hoàn toàn xảy ra ở 80% bệnh nhân, và đáp ứng một phần xảy ra ở 10%. Thời gian bắt đầu đáp ứng với Fab xảy ra trong vòng 1 giờ từ khi truyền (trung bình 19 phút) và thời gian đáp ứng hoàn toàn là 0,5 đến 6,0 giờ (trung bình: 1,5 giờ). Tuy nhiên, phần lớn các bệnh nhân này bị ngộ độc cấp và có thể các bệnh nhân ngộ độc mãn đáp ứng khác. Thất bại điều trị được cho là vì liều thuốc không đủ hoặc muộn, tình trạng lâm sàng quá nặng nề trước điều trị Fab, rối loạn nhịp tim do máy tạo nhịp, và chẩn đoán sai lầm ngộ độc digitalis [36,38].
Liều của Fab (số lọ) tính toán dựa trên nồng độ digoxin máu hoặc lượng digoxin được ước tính trong cơ thể. Nó được giả định rằng liều đẳng mol của các phân đoạn kháng thể cần để được trung hòa hoàn toàn [39]. Một liều 40 mg Fab (một lọ) gắn với 0,6 mg digoxin. Số lượng lọ cần thiết có thể được tính bằng cách chia tổng lượng digoxin trong cơ thể cho 0,6. Tổng lượng trong cơ thể có thể được ước tính từ số miligam của một lần ngộ độc cấp hoặc bằng cách nhân nồng độ digoxin máu sau phân bố (ng/mL) với thể tích phân bố của digoxin (= 5,6 L/kg thể trọng) và chia cho 1000.
Trong nghiên cứu theo thời gian lớn nhất về Fab trong ngộ độc digoxin (n = 150, nồng độ digoxin máu trung bình là 8 ng/mL), liều Fab cần thiết để đảo ngược độc tính digoxin là năm lọ với khoảng từ 3 đến 20 lọ [36]. Một bệnh nhân ngộ độc cấp nghiêm trọng không rõ số lượng đã uống được dùng 5 đến 10 lọ tại một thời điểm và đáp ứng lâm sàng được quan sát thấy. Nếu ngừng tim sắp xảy ra hoặc đã xảy ra, liều có thể được dùng như một liều bolus. Nếu không, nó nên được truyền trong hơn 30 phút. Ngược lại, bệnh nhân quá liều điều trị mạn tính thường chỉ có nồng độ digoxin tăng nhẹ và đáp ứng với một đến hai lọ Fab.
Liều khuyến cáo cho một bệnh nhân nhất định có thể được xác định bằng cách sử dụng các bảng đính kèm hoặc hoặc liên hệ với một trung tâm chống độc của khu vực hoặc tư vấn chuyên gia về độc chất.
Liều Fab cần thiết để điều trị ngộ độc CG nondigoxin là không rõ nhưng hình như cao hơn liều cần thiết để điều trị ngộ độc digoxin. Bắt đầu với 5 đến 10 lọ và lặp lại liều này khi cần thiết là một cách tiếp cận hợp lý.
Nồng độ digoxin tự do được giảm xuống mức zero trong vòng 1 phút của liệu pháp Fab, nhưng nồng độ digoxin toàn bộ trong máu có thể tăng lên đáng kể [36,40]. Bởi vì hầu hết các phương pháp xét nghiệm đo tổng lượng digoxin (liên kết và tự do), nồng độ digoxin rất cao được tìm thấy sau khi điều trị Fab, nhưng nó không có tương quan với độc tính [40]. Nồng độ trong máu có thể không đáng tin cậy trong vài ngày sau khi điều trị Fab [41].
Phức hợp digoxin-Fab được bài tiết trong nước tiểu và có thời gian bán hủy từ 16 đến 20 giờ [42]. Ở bệnh nhân suy thận, việc loại bỏ phức hợp digoxin-Fab bị kéo dài và nồng độ digoxin tự do tăng dần sau 2 đến 4 ngày sau khi dùng Fab [43]. Trong một báo cáo ở 28 bệnh nhân suy thận được điều trị Fab, chỉ có một bệnh nhân bị tái phát ngộ độc, nó xảy ra vào ngày thứ 10 sau khi điều trị Fab và tồn tại trong 10 ngày [44]. Việc theo dõi nồng độ digoxin tự do có thể có lợi cho việc điều chỉnh tác dụng ở những bệnh nhân này dựa vào tác dụng tăng co bóp của digoxin, phát hiện ngộ độc trở lại ở bệnh nhân suy thận, đánh giá nhu cầu điều trị thêm với Fab, hoặc hướng dẫn khởi động lại điều trị digoxin [45]. Lọc máu không được báo cáo để làm tăng sự loại bỏ phức hợp digoxin-Fab.
Điều trị Fab có liên quan đến các tác dụng phụ nhẹ như phát ban, mặt đỏ bừng và sưng mặt [36,38]. Tuy nhiên, không có phản vệ cấp tính hoặc bệnh lý về huyết thanh được mô tả [38]. Trước khi sử dụng Fab, tiền sử dị ứng và hen suyễn nên được ghi nhận. Thử phản ứng thuốc (test da) nên được xem xét ở những bệnh nhân có nguy cơ cao. Tuy nhiên, nếu một bệnh nhân có kết quả test da dương tính sẽ tử vong, tỷ lệ nguy cơ – lợi ích rõ ràng sẽ ưu tiên điều trị [38]. Sự giảm nhanh kali máu, sự tái phát rối loạn nhịp nhanh trên thất trước đó đã được kiểm soát bằng digoxin, và sự tiến triển của sốc tim ở bệnh nhân phụ thuộc vào digoxin để hỗ trợ sức co bóp, tất cả đều có liên quan với liệu pháp Fab [36]. Tái phát ngộ độc được quan sát thấy ở 3% bệnh nhân [38]. Trong hầu hết trường hợp được cho là vì một liều Fab ban đầu không đủ và bị đảo ngược với một liều lặp lại.
Bệnh nhân được điều trị Fab cần theo dõi liên tục trong ICU ít nhất 24 giờ. Những bệnh nhân có nồng độ thuốc cao do điều trị mãn tính có huyết động ổn định có thể được theo dõi ở các khoa phòng. Ngừng sử dụng digoxin hoặc giảm liều, điều chỉnh các yếu tố thúc đẩy, và theo dõi chặt chẽ liệu pháp tiếp theo là cần thiết để ngăn chặn các sự cố ngộ độc sau đó. Bệnh nhân ngộ độc do tự tử nên được đánh giá tâm thần trước khi xuất viện.





