Mục tiêu học tập:
Trong bài viết này, chúng ta sẽ phân tích các khía cạnh khác nhau của hồi sức dịch để đưa ra quyết định. Điều này sẽ bao gồm phân tích cơ sở lý luận về hồi sức dịch, đánh giá các loại hợp chất dịch truyền khác nhau và đưa ra cách tiếp cận áp dụng cho trị liệu bằng dịch truyền dựa trên bằng chứng có sẵn.
Tác giả: Ths. Bs Hồ Hoàng Kim – Khoa ICU – Bệnh viện Nguyễn Tri Phương
Giới thiệu
Hồi sức dịch là một can thiệp rất thường xuyên trong chăm sóc tích cực và đã được sử dụng trong gần hai thế kỷ. Hồi sức dịch tuy là thiếu một định nghĩa được công nhận thống nhất nhưng có thể được định nghĩa là truyền dịch tĩnh mạch với mục đích cải thiện tuần hoàn trong trường hợp shock. Hầu hết các hợp chất dịch truyền tĩnh mạch là rẻ và có sẵn.
Cơ chế chính mà dịch truyền tĩnh mạch có thể cải thiện tuần hoàn là bằng cách tăng thể tích nhát bóp thông qua tăng tiền tải và sau đó là, cung lượng tim. Tuy nhiên, truyền dịch tĩnh mạch cũng mang lại tác dụng phụ tiềm ẩn, bao gồm rối loạn điện giải và phù nề cơ quan và ngoại biên có thể dẫn đến suy yếu khả năng thông khí, chức năng thận và tuần hoàn. Sự cân bằng giữa lợi ích và tác hại hiện chưa được làm rõ hoàn toàn, và do đó, các bác sĩ lâm sàng phải, dựa trên các quyết định của họ liên quan đến hồi sức truyền dịch chủ yếu dựa vào tiền sử bệnh lý và sinh lý bệnh và các bằng chứng chất lượng thấp.
Lý do sinh lý của hồi sức dịch truyền
Lần đầu tiên sử dụng dịch truyền để hồi sức được thực hiện vào năm 1832 khi bác sĩ Thomas Latta điều trị bệnh nhân mắc bệnh tả bị mất nước nghiêm trọng bằng một lượng lớn nước muối truyền tĩnh mạch [1]. Quản lý điều trị dịch truyền là mô hình đầy thách thức vì các phương pháp điều trị chủ yếu tại thời điểm đó là thuốc nhuận tràng, giải phẫu và tiêm tĩnh mạch [2]; kể từ đó, ít người đặt câu hỏi về việc quản lý điều trị dịch thay thế cho những tổn thất nghiêm trọng. Khái niệm quản lý dịch truyền tĩnh mạch ngoài việc thay thế dịch mất dựa trên những phát hiện của các nhà sinh lý học đầu thế kỷ XX Ernest Starling và Otto Frank, người được đặt tên cho “cơ chế Frank-Starling” nói rằng khi tất cả các biến số khác không đổi, thể tích cuối thì tâm trương càng lớn thì thể tích nhát bóp càng lớn cho đến khi một điểm nhất định mà tim trở nên quá căng và thể tích nhát bóp sẽ giảm. Do đó, ý tưởng của hồi sức truyền dịch là làm tăng hồi lưu tĩnh mạch và tiền tải, sau đó, lần lượt tăng thể tích nhát bóp và cung lượng tim.
Đáp ứng với dịch truyền
Thuật ngữ “đáp ứng dịch truyền” bắt nguồn từ “cơ chế Frank – Starling” và được sử dụng khi bệnh nhân đáp ứng với thử thách dịch truyền với sự gia tăng thể tích nhát bóp và / hoặc cung lượng tim – Thường tăng 10 – 15%. Ngược lại, nếu thể tích nhát bóp / cung lượng tim không tăng, thuật ngữ “không đáp ứng” được sử dụng. Thử thách dịch truyền có thể được thực hiện bằng cách truyền một lượng dịch tĩnh mạch cố định hoặc bằng cách huy động máu tĩnh mạch bằng test nâng chân thụ động [3]. Nhiều kỹ thuật xâm lấn và không xâm lấn đã được đề xuất để đánh giá thể tích nhát bóp / cung lượng tim. Điều quan trọng là, bất kể giá trị của kỹ thuật được sử dụng, đáp ứng dịch truyền “dương tính” không nhất thiết phải suy luận rằng bệnh nhân sẽ được hưởng lợi từ việc truyền dịch – Chỉ nói lên được một đều là thể tích nhát bóp/ cung lượng tim sẽ tăng.
Các ảnh hưởng bất lợi
Tất cả các can thiệp y tế đều có liên quan đến các tác dụng có lợi tiềm năng và các tác dụng phụ tiềm ẩn; truyền dịch tĩnh mạch cũng không ngoại lệ. Gia tăng cân bằng dịch có liên quan đến kết cuộc tồi tệ hơn trong một số nghiên cứu quan sát [4-6]. Phù nề các cơ quan cản trở sự khuếch tán oxy vào mô bao gồm – nhưng không giới hạn – phổi có khả năng góp phần cho những phát hiện này. Dịch nhập cao cũng làm tăng nguy cơ rối loạn điện giải, đặc biệt là trong trường hợp tổn thương thận cấp tính (AKI) với sự bài tiết bị suy yếu. Tăng Natri máu không phải là hiếm gặp sau khi truyền dịch khối lượng lớn, và việc đưa nồng độ natri huyết tương về các giá trị chấp nhận được khi có AKI là một thách thức đáng kể cho các bác sĩ lâm sàng. Mặc dù có lịch sử lâu dài về việc sử dụng dịch truyền tĩnh mạch, nhưng cũng có thể có những tác dụng phụ tiềm ẩn chưa được hiểu đầy đủ. Thử nghiệm lâm sàng ngẫu nhiên FEAST đã bị dừng sớm do tăng tỷ lệ tử vong ở trẻ sốt cao do tuần hoàn bị suy yếu khi sử dụng bolus nước muối sinh lý hoặc bolus albumin so với những trẻ không dùng bolus dịch truyền [7]. Một phân tích tiếp theo về sự gia tăng tỷ lệ tử vong quan sát được cho thấy tình trạng trụy tim mạch thay vì suy hô hấp là nguyên nhân gây tử vong cho thấy rằng sinh lý của hồi sức truyền dịch chưa được hiểu rõ bởi cộng đồng y khoa [8].
Khi nào cho dịch?
Quyết định về việc có nên truyền dịch tĩnh mạch hay không là một thách thức không ngừng đối với các bác sĩ lâm sàng và vẫn còn là vấn đề cần được thảo luận. Thật không may, bằng chứng có sẵn không cho phép các khuyến cáo rõ ràng và dễ áp dụng. Hai câu hỏi lâm sàng có vẻ đơn giản rất quan trọng để trả lời để đưa ra quyết định.
Chúng ta có cần phải can thiệp truyền dịch không?
Nếu vậy, dịch truyền có khả năng có lợi?
Chúng ta có cần phải can thiệp không?
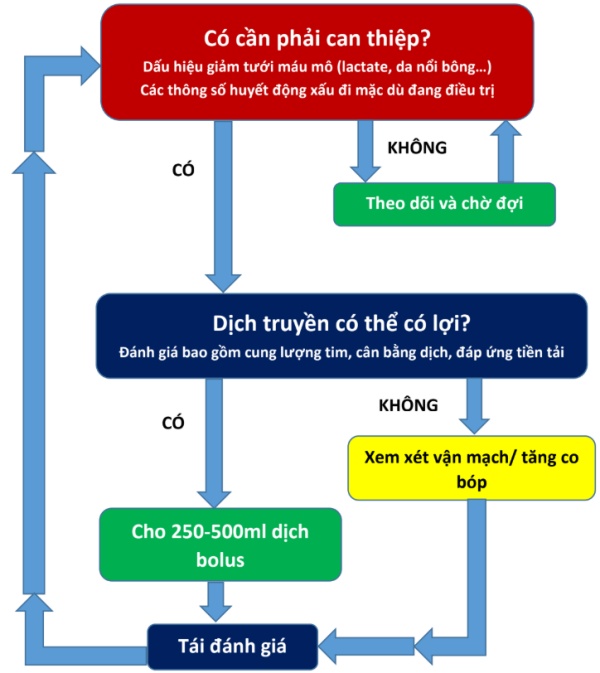
Có hay không can thiệp vào tuần hoàn bao gồm trong một số trường hợp rõ ràng (ví dụ shock nhiễm trùng với áp lực động mạch trung bình (MAP) 40 mmHg, nhịp tim 150 nhịp / phút, lactate 10 mmol / l) nhưng trong nhiều trường hợp ít rõ ràng hơn (ví dụ như nhiễm trùng huyết MAP 62 mmHg, nhịp tim 110 nhịp / phút, lactate 1,9 mmol / l). Để có thông tin quyết định về việc có nên can thiệp hay không, tiến hành thăm khám lâm sàng kỹ lưỡng và thu thập các thông số huyết động có sẵn là cần thiết (Hình 31.1). Các dấu hiệu của giảm tưới máu mô như lactate và da nổi bông có khả năng vượt trội hơn so với các dấu hiệu thay thế khác như nhịp tim, huyết áp và đặc biệt là nhiễm trùng huyết, lượng nước tiểu, vì chúng gợi ý rằng tình trạng tuần hoàn không thể đáp ứng cung / cầu của các cơ quan. Theo dõi huyết động xâm lấn cao cấp như sử dụng catheter động mạch phổi (PAC) không cho thấy lợi ích so với theo dõi ít xâm lấn [9]. Theo đó, các nghiên cứu quan sát đã chỉ ra rằng phần lớn các bác sĩ lâm sàng sử dụng các dấu hiệu đơn giản hơn là các thông số huyết động cao cấp khi đánh giá chỉ định hồi sức truyền dịch – thường gặp nhất là hạ huyết áp / thuốc vận mạch liều cao, thiểu niệu và huyết tương cao [10, 11]. Ngoài ra, các kết quả khám lâm sàng đơn giản như da nổi bông và thời gian đổ đầy mao mạch có liên quan đến tăng tỷ lệ tử vong [12, 13]; tuy nhiên, sự liên quan với kết quả tồi tệ hơn không suy ra rằng can thiệp sẽ mang lại lợi ích cho bệnh nhân và các thử nghiệm đánh giá lợi ích và tác hại với các can thiệp truyền dịch với các dấu hiệu của sự rối loạn huyết động này là thiếu.
Nếu vậy, dịch truyền có khả năng có lợi?
Đối mặt với một bệnh nhân bị rối loạn huyết động, các bác sĩ lâm sàng về cơ bản được trình bày với ba lựa chọn: quản lý điều trị dịch truyền, điều trị bằng thuốc vận mạch / điều trị bằng phương pháp tăng cường sức co bóp hoặc chờ đợi trong sự thận trọng. Nếu sự chờ đợi thận trọng không được coi là thích hợp (xem ở trên), thì việc đánh giá xem dịch truyền có khả năng mang lại lợi ích hay không là cần thiết (Hình 31.1). Vì lợi ích tiềm năng của hồi sức truyền dịch là tăng cung lượng tim, nên các bác sĩ lâm sàng trước tiên phải ước tính liệu cung lượng tim / thể tích nhát bóp có đủ không. Tiêu chuẩn vàng lâm sàng để đo cung lượng tim là sử dụng phương pháp pha loãng nhiệt xâm lấn, nhưng việc sử dụng thường quy kỹ thuật này chưa được chứng minh là cải thiện kết quả [14, 15]. Các dấu hiệu xâm lấn ít hơn của cung lượng tim đã được đề xuất, bao gồm phân tích đường xung và siêu âm tim [16, 17], không có dấu hiệu nào được xác nhận đủ giá trị tuyệt đối ở bệnh nhân bị shock. Các dấu hiệu đơn giản như độ bão hòa oxy tĩnh mạch trung tâm [18], độ chênh nhiệt độ trên các chi hoặc nhiệt độ của ngón chân cái có thể là lựa chọn thay thế dễ dàng và sẵn có [19].
| Bảng 31.1 Xếp hạng các biến lâm sàng ủng hộ và phản đối hồi sức dịch. | ||
| Ủng hộ hồi sức dịch | Phản đối hồi sức dịch | |
| Mạnh | Bằng chứng mất dịch | Phù phổi |
| Bolus dịch trước đó âm tính | ||
| Trung bình | Da nổi bông | |
| ScvO2/SvO2 thấp | Phù ngoại biên | |
| Cung lượng tim thấp | Suy tim trước đó | |
| CRT kéo dài | Đáp ứng tiền tải âm tính | |
| Lactate > 4 mmol/l | AKI với thể tích nước tiểu ít | |
| Chênh nhiệt giữa tay và chân | ||
| Yếu | CVP thấp | CVP cao |
| MAP thấp | ||
| Nhịp tim cao | ||
| Nước tiểu ít | ||
| Liều vận mạch cao | ||
| Đáp ứng tiền tải dương tính | ||
ScvO2 bão hòa oxi tĩnh mạch trung tâm, SvO2 bão hòa oxi tĩnh mạch trộn, CVP áp lực tĩnh mạch trung tâm, MAP huyết áp trung bình.
Nếu sự gia tăng cung lượng tim được coi là chỉ định, việc đánh giá xem có cần hồi sức truyền dịch hay không. Một số kỹ thuật tiên tiến để đánh giá khả năng đáp ứng của dịch truyền đã được đề xuất có và không có dịch truyền, nhưng cả hai phương pháp ít xâm lấn chính xác và xác đáng có thể được sử dụng ở phần lớn bệnh nhân vẫn chưa được tìm thấy. Thử nghiệm nâng cao chân thụ động đã cho thấy các giá trị tiên đoán đầy hứa hẹn cho đáp ứng dịch truyền nhưng cần ước tính các thay đổi về thể tích nhát bóp để đánh giá đáp ứng dịch truyền [20]. Một lịch sử cân bằng dịch tỉ mỉ với đầu vào và đầu ra có thể cung cấp thông tin quan trọng cùng với khám lâm sàng. Một cân bằng dịch dương cao, phù ngoại biên và AKI với lượng nước tiểu thấp sẽ là nguyên nhân cần phải xem xét cẩn thận cho dịch nhập tiếp theo (Bảng 31.1). Mặt khác, sự cân bằng dịch thấp và sự mất dịch từ ruột hoặc các ống dẫn lưu khuyến khích sử dụng dịch truyền. Hồi sức truyền dịch nhằm tăng áp lực tĩnh mạch trung tâm (CVP) trước đây đã được ủng hộ bởi các hướng dẫn quốc tế [21], nhưng giá trị tiên đoán của CVP cho đáp ứng dịch thấp, và việc sử dụng dịch truyền nhằm tăng CVP không còn được sử dụng như là thực hành tiêu chuẩn [ 22].
Nếu một quyết định điều trị dịch truyền được thực hiện, điều quan trọng nhất là đánh giá lại bệnh nhân sau khi dùng. Để cho phép đánh giá lại có ý nghĩa, việc sử dụng dịch có thể được thực hiện với một lượng cố định (ví dụ 250 – 500 ml) bolus. Các quan sát quan trọng nhất trong vấn đề này là các giá trị / quan sát dẫn đến việc truyền dịch, nhưng cần đánh giá các dấu hiệu tác dụng phụ như làm suy yếu chức năng hô hấp và theo dõi nồng độ điện giải trong huyết tương thường xuyên.
Ảnh hưởng của hồi sức dịch truyền
Kiến thức về sự cân bằng giữa lợi ích và tác hại với can thiệp y tế là cần thiết để đưa ra khuyến nghị cho việc sử dụng nó. Các kết quả quan trọng của bệnh nhân như sự sống còn và chất lượng cuộc sống được đặc biệt quan tâm, bởi vì họ vốn đã đánh giá sự cân bằng giữa các tác động có lợi và tác hại. Kết quả từ các thử nghiệm ngẫu nhiên về thể tích dịch truyền hiện bị giới hạn. Một phân tích tổng hợp gần đây về thể tích dịch trong ARDS và nhiễm trùng huyết chỉ bao gồm 11 thử nghiệm và do đó kết quả không chính xác do cỡ mẫu hạn chế [23]. Mặc dù ước tính điểm cho tỷ lệ tử vong ủng hộ hạn chế dịch, kết quả không có ý nghĩa thống kê. Hạn chế dịch có liên quan đến việc giảm thở máy, nhưng kết quả này chủ yếu được thúc đẩy bởi thử nghiệm FACTT được thực hiện ở những bệnh nhân bị tổn thương phổi cấp tính [14]. Tác hại tiềm tàng khác đã được đề xuất. Bolus dịch ở trẻ em châu Phi giảm tưới máu tăng tỷ lệ tử vong so với không có bolus [7], và trong một thử nghiệm nhỏ bệnh nhân bị shock nhiễm trùng, chiến lược hồi sức truyền dịch hạn chế có liên quan đến AKI ít hơn so với chăm sóc tiêu chuẩn [24].
Trong trường hợp hồi sức dịch, các hiệu ứng huyết động thường được đo ngay sau khi dùng, nhưng các tác dụng phụ có thể tích lũy trong một thời gian dài hơn. Theo truyền thống, thuật ngữ đáp ứng dịch được sử dụng khi bệnh nhân có đáp ứng tức thời với dịch (<30 phút), nhưng tác dụng duy trì ít được nghiên cứu và các đề xuất về tác dụng thoáng qua đã được báo cáo ở những người đáp ứng dịch truyền khi tăng cung lượng tim ban đầu sau một bolus dịch trở về mức nền trong vòng 90 phút [25]. Phù hợp với điều này, trong một phân tích hậu kiểm của thử nghiệm ngẫu nhiên CLASSIC, không thấy tác dụng rõ rệt nào của việc tăng thể tích hồi sức truyền dịch đối với lượng nước tiểu, liều thuốc vận mạch hoặc nồng độ lactate huyết tương ở bệnh nhân bị shock nhiễm trùng [24]. Do đó, các hiệu ứng huyết động duy trì đã không được thiết lập, và các đợt hồi sức dịch lặp đi lặp lại sau một thử thách dịch truyền dương tính có thể mang đến nguy cơ tác dụng phụ lâu dài.
Hồi sức dịch và AKI
Lượng nước tiểu thấp là một trong những chỉ định được báo cáo thường xuyên nhất về hồi sức truyền dịch, nhưng có dữ liệu hạn chế để hỗ trợ thực hành này. Lý do cho thực hành này có khả năng là lượng nước tiểu thấp được hiểu là AKI trước thận khi gây ra do giảm lưu lượng máu đến thận. Khái niệm này có thể là một sự đơn giản hóa quá mức, đặc biệt là trong trường hợp nhiễm trùng huyết khi AKI có liên quan đến tăng lưu lượng máu thận [26-28]. Mặc dù không có bằng chứng mạnh mẽ, có dữ liệu cho thấy việc hồi sức dịch có thể làm nặng thêm thay vì giảm nhẹ AKI [23, 24, 29]. Nếu hồi sức truyền dịch được thực hiện do lượng nước tiểu thấp, sự cảnh giác đặc biệt đối với đáp ứng là thích hợp. Trong trường hợp đáp ứng khiêm tốn trong thể tích nước tiểu với hồi sức truyền dịch, có thể mất vài ngày để bài tiết chất lỏng bổ sung mà không cần can thiệp thêm.
Chọn loại dịch truyền
Chọn loại dịch là một chủ đề được thảo luận mạnh mẽ khi nói đến hồi sức dịch truyền. Về cơ bản, sự lựa chọn đứng giữa các tinh thể, dung dịch muối hoặc dung dịch muối đệm và chất keo, albumin người hoặc keo tổng hợp. Chất keo tổng hợp, với hydroxyethyl starches được nghiên cứu nhiều nhất, có liên quan đến tăng tỷ lệ tử vong và sử dụng liệu pháp thay thế thận và không nên được sử dụng [30-32]. Các giải pháp albumin người có vẻ an toàn và có tác dụng giảm thể tích tiềm năng khoảng 1,3 so với tinh thể, nhưng bằng chứng vững chắc về lợi ích đã không được rõ ràng, và albumin là một nguồn tài nguyên hạn chế và đắt đỏ [33, 34].

Nước muối đẳng trương đã được sử dụng trong nhiều thập kỷ nhưng ngày càng được thay thế bằng các dung dịch muối đệm như Ringer lactate / acetate [35]. Sử dụng các dung dịch giàu clorua như nước muối có liên quan đến AKI [36], nhưng thiếu bằng chứng chắc chắn về quan hệ nhân quả. Các dung dịch muối đệm, với tên thanh tao là “tinh thể cân bằng”, thường được sử dụng, các tinh thể được đệm với các anion như lactate, acetate, gluconate và / hoặc malate để giảm hàm lượng clorua so với nước muối. Tác dụng của các nồng độ phi sinh lý này của anion hiện chưa rõ. Lưu ý, các dung dịch muối đệm thường chứa nồng độ natri thấp hơn (khoảng 130 mmol / l), có thể làm giảm nồng độ natri của bệnh nhân so với nước muối [37]. Mặt khác, vẫn có nguy cơ tăng natri máu với các dung dịch đệm nếu bài tiết natri qua thận thấp hơn lượng truyền. Bằng chứng tốt nhất có sẵn về dung dịch muối so với dung dịch muối đệm là kết quả của thử nghiệm SPLIT. Trong thử nghiệm ngẫu nhiên theo cụm này, bệnh nhân ICU với mức độ nghiêm trọng bệnh tương đối thấp được phân bổ vào nhóm dùng dung dịch muối hoặc dung dịch muối đệm. Không có sự khác biệt đã được quan sát giữa hai nhóm trong các kết quả chính bao gồm AKI và tỷ lệ tử vong [38]. Các thử nghiệm ngẫu nhiên lớn so sánh dung dịch muối đệm và nước muối hiện đang được tiến hành; cho đến khi kết quả của những điều này được báo cáo, cả dung dịch muối và dung dịch muối đệm là những lựa chọn khả thi. Tuy nhiên, những thay đổi trong natri huyết tương và mức kiềm dư nên được quan sát trong quá trình chăm sóc vì nguy cơ rối loạn natri máu và nhiễm toan máu do dung dịch đệm và nước muối, tương ứng [37].
Kết luận
Hồi sức truyền dịch là một trong những biện pháp can thiệp thường xuyên nhất được thực hiện tại khoa chăm sóc tích cự trong nhiều thập kỷ và hầu hết các loại dịch truyền đều rẻ và sẵn có, nhưng các tác dụng bao gồm cả hiệu ứng huyết động ngoài đáp ứng ban đầu vẫn chưa được hiểu rõ. Hơn nữa, các tác hại đã được nêu lên với lượng dịch sử dụng cao hơn trong phạm vi thực hành tiêu chuẩn. Bắt đầu và đặc biệt là hồi sức tiếp tục nên dựa trên kiểm tra lâm sàng kỹ lưỡng và đánh giá các giá trị huyết động có sẵn và theo dõi cẩn thận các dấu hiệu tác dụng phụ của dịch truyền.
Thông tin cốt lõi
Dịch truyền là thuốc và việc sử dụng dịch chỉ được chỉ định khi các tác dụng có lợi tiềm năng được đánh giá là vượt trội hơn các tác động có hại tiềm ẩn. Để thực hiện được đánh giá này một lịch sử y khoa cẩn thận, kiểm tra lâm sàng và đánh giá các biến số huyết động có sẵn là cần thiết.
Trong trường hợp rối loạn huyết động, hai câu hỏi lâm sàng cần được trả lời [1].
Có cần can thiệp gì không? Và [2] nếu có, dịch truyền có khả năng mang lại lợi ích không? Sau khi truyền dịch, đánh giá lại là mấu chốt để đánh giá nhu cầu tiềm năng để tiếp tục dịch truyền.
Các câu hỏi
1. Một xét nghiệm tìm thấy một bệnh nhân là người đáp ứng chất lỏng cho chúng ta biết rằng bệnh nhân đó cần truyền dịch ?
2. Dung dịch tinh thể đệm có thể làm giảm nồng độ natri huyết tương ? ?
3. Việc sử dụng dữ liệu đầu tiên của truyền dịch tĩnh mạch là nhằm mục đích tối đa hóa cung lượng tim ?
4. Cơ chế Frank-Starling nói rằng thể tích cuối tâm trương càng lớn thì càng làm tăng thể tích nhát bóp cho đến một điểm nhất định ?
5. Chỉ định được sử dụng phổ biến nhất cho sử dụng dịch truyền là đo lưu lượng tim thấp ?
6. Suy cơ quan gây ra bởi gia tăng khoảng cách khuếch tán do phù tạng là nguy cơ tiềm ẩn với cân bằng dịch cao hơn ?
7. Hồi sức truyền dịch dựa trên theo dõi huyết động tiên tiến đã được chứng minh là có lợi cho bệnh nhân chăm sóc tích cực so với các biến số huyết động đơn giản ?
8. Độ chênh nhiệt độ trên các chi có thể được sử dụng thay thế cho cung lượng tim ?
9. Áp lực tĩnh mạch trung tâm có giá trị dự đoán cao cho đáp ứng dịch truyền ?
10. Quản lý dịch truyền liên tục chậm sẽ cải thiện khả năng đánh giá hiệu quả huyết động so với liệu pháp bolus ?
11. Truyền một lượng lớn dung dịch muối đệm có hàm lượng natri 130 mmol / l có thể gây tăng natri máu (natri huyết tương > 145 mmol / lít) ?
12. Truyền 1 lít dung dịch keo có hiệu lực tương đương với 3 lít tinh thể ?
13. Áp lực động mạch trung bình tăng sau test nâng cao chân thụ động là một yếu tố dự báo mạnh mẽ về khả năng đáp ứng của dịch truyền ?
14. Các dung dịch muối đệm như dung dịch Ringer, có chứa các anion bicarbonate bắt chước các giá trị trong huyết tương ?
15. Một huyết tương lactate > 4 mmol / L gợi ý tưới máu bị suy yếu ?
16. Phân tích đường xung mạch là tiêu chuẩn vàng để đo cung lượng tim ?
17. Đánh giá lại sau khi hồi sức dịch là rất quan trọng ?
18. Lượng nước tiểu thấp luôn là do lưu lượng máu đến thận giảm ?
19. Chờ đợi thận trọng có thể là một lựa chọn hợp lệ thay vì can thiệp bằng dịch và / hoặc thuốc vận mạch ?
20. Chất keo tổng hợp có thể gây suy thận ?
Đáp án
v 1. N v 2. Y v 3. N v 4. Y v 5. N v 6. Y v 7. N v 8. Y v 9. N v 10. N v 11. Y v 12. N v 13. N v 14. N v 15. Y v 16. N v 17. Y v 18. N v 19. Y v 20. Y
Tài liệu tham khảo








