Tác giả: Bác sĩ Đặng Thanh Tuấn – Bệnh viện Nhi Đồng 1 – TPHCM
Hội chứng suy hô hấp cấp tính (ARDS) là một hội chứng đặc trưng bởi phù phổi do tăng tính thấm, viêm phổi, thiếu oxy và giảm độ giãn nở phổi. Tiêu chí chẩn đoán lâm sàng bao gồm các hình ảnh mờ hai bên trên x quang ngực, giảm oxy máu với tỷ lệ PaO2/FIO2 <300 mm Hg với áp lực dương cuối kỳ thở ra (PEEP) 5 cm H2O và suy hô hấp hoàn toàn không thể giải thích được do suy tim hoặc quá tải dịch. Nguyên nhân của ARDS có thể được phân loại thành những nguyên nhân do chấn thương trực tiếp đến phổi (ví dụ, viêm phổi, hít sặc, hít phải khí độc, chết đuối) và chấn thương gián tiếp đến phổi (ví dụ, nhiễm trùng huyết, chấn thương, viêm tụy, truyền máu). Viêm phổi trong ARDS gây tổn thương phế nang, mao mạch phổi bị rò rỉ, tiết dịch protein vào phế nang và xẹp phế nang. Bệnh nhân mắc ARDS thường phải thở máy vì công việc hô hấp tăng do giảm độ giãn nở phổi và trao đổi khí bị suy yếu.
| Khái niệm chính # 1
Tiêu chí ARDS: • Cấp tính • Các phương tiện song phương • Tỷ lệ PaO2/FIO2 <300 mm Hg với PEEP 5 cm H2O • Xâm nhập không được giải thích hoàn toàn do suy tim hoặc quá tải dịch |
Bên cạnh việc điều trị căn nguyên cơ bản, điều trị ARDS chủ yếu là hỗ trợ. Mục đích là để cho phép thời gian để nhu mô phổi bị tổn thương lành đúng cách trong khi tránh làm tổn thương cho phổi không bị tổn thương. Mặc dù thông khí cơ học thường rất cần thiết để thông khí và trao đổi khí ở bệnh nhân mắc ARDS, nhưng việc sử dụng thông khí áp lực dương có thể làm xấu đi tình trạng viêm và tổn thương phổi. Ba loại chấn thương phổi do máy thở (VILI, ventilator- induced lung injury) đã được mô tả: chấn thương thể tích (volutrauma), chấn thương áp lực (barotrauma) và chấn thương xẹp phổi (atelectrauma). Chiến lược thông khí được sử dụng trong ARDS chủ yếu nhằm để giảm thiểu các loại tổn thương phổi.
Volutrauma
Thể tích khí lưu thông cao hơn dẫn đến tăng kéo căng nhu mô phổi. Sự kéo căng này tăng lên, trong bối cảnh nhu mô phổi đã bị tổn thương, dẫn đến tăng hiện tượng viêm và tổn thương phổi thêm. Trong một thử nghiệm ngẫu nhiên, đa trung tâm lớn, việc sử dụng chiến lược thể tích khí lưu thông thấp 6 ml cho mỗi kg trọng lượng cơ thể lý tưởng ở bệnh nhân mắc ARDS so với thể tích khí lưu thông lớn hơn dẫn đến giảm tỷ lệ tử vong. Trọng lượng cơ thể lý tưởng, không phải trọng lượng cơ thể thực tế, được sử dụng để tính toán thể tích khí lưu thông vì kích thước phổi tương quan tốt hơn với chiều cao so với trọng lượng thực tế của phổi người trưởng thành không phát triển khi tăng cân.
| Khái niệm chính # 2
Thể tích khí lưu thông phải là 6 mL cho mỗi kg trọng lượng cơ thể lý tưởng để ngăn ngừa volutrauma trong ARDS |
Cả hai chế độ thông khí thể tích và áp lực đều có thể được sử dụng cho thông khí thể tích khí lưu thông thấp. Như đã thảo luận trong Chương 3, với thông khí kiểm soát thể tích (VCV), lưu lượng (mục tiêu) và thể tích (chu kỳ) được đặt; do đó, những thay đổi trong độ giãn nở phổi của bệnh nhân, sức cản đường thở và nỗ lực của bệnh nhân sẽ ảnh hưởng đến áp lực đường thở gần và không phải là thể tích khí lưu thông được cung cấp. Ví dụ, sự phát triển các nỗ lực hô hấp mạnh mẽ của bệnh nhân trong quá trình VCV sẽ không làm thay đổi thể tích khí lưu thông mà thay vào đó sẽ làm giảm áp lực đường thở gần.
Với thông khí được kiểm soát áp lực (PCV), biến số mục tiêu là áp lực đường thở gần và biến số chu kỳ là thời gian. Thể tích khí lưu thông, không được cài đặt trực tiếp trong chế độ thông khí này, được xác định bằng áp lực đường thở gần, thời gian hít vào và đặc điểm của hệ hô hấp (độ giãn nở phổi, sức cản đường thở và nỗ lực của bệnh nhân). Những thay đổi trong hệ hô hấp sẽ không làm thay đổi áp lực đường thở gần mà thay vào đó sẽ ảnh hưởng đến lưu lượng và do đó ảnh hưởng thể tích khí lưu thông. Ví dụ, sự phát triển các nỗ lực hô hấp mạnh mẽ của bệnh nhân trong PCV sẽ không làm thay đổi áp lực đường thở gần và thay vào đó sẽ dẫn đến tăng lưu lượng hô hấp và do đó tăng thể tích khí lưu thông. Trong trường hợp này, thể tích khí lưu thông có thể được giảm bằng cách giảm áp lực đường thở gần. Nếu PCV được sử dụng cho bệnh nhân mắc ARDS, điều quan trọng là thể tích khí lưu thông kết quả phải được theo dõi chặt chẽ để đảm bảo rằng bơm phồng quá mức phổi không xảy ra trong quá trình thay đổi hệ hô hấp.
Barotrauma
Ống nội khí quản và đường thở có sụn và cơ có thể chịu được áp lực đường thở cao; tuy nhiên, áp lực đường thở quá mức trong phế nang có thể dẫn đến các biến chứng như tràn khí màng phổi, tràn khí trung thất và khí phế thũng dưới da. Như đã giải thích trong Chương 4, áp lực bình nguyên có thể được xem là áp lực tối đa trong chu kỳ hô hấp ở phế nang; ngăn chặn áp lực bình nguyên rất quan trọng trong việc quản lý ARDS. Để đạt được áp lực bình nguyên thấp hơn với VCV, phải giảm thể tích khí lưu thông. Đối với những bệnh nhân có mức độ độ giãn nở phổi rất thấp, thể tích khí lưu thông dưới 6 mL mỗi kg có thể cần thiết để đạt được áp lực bình nguyên chấp nhận được. Áp lực bình nguyên mục tiêu thường dưới 30 cm H2O.
Với PCV, lưu lượng được quản lý để nhanh chóng đạt được và duy trì áp lực đường thở gần. Khi không khí di chuyển vào bệnh nhân, áp lực phế nang tăng lên, và cần ít lưu lượng hơn để đạt được áp lực đường thở gần cài đặt. Nếu thời gian hít vào (chu kỳ) đủ dài để lưu lượng ngừng hoàn toàn, áp lực phế nang sẽ bằng áp lực đường thở gần. Do đó, cài đặt áp lực đường thở gần thấp hơn sẽ đảm bảo áp lực phế nang thấp hơn và giúp ngăn ngừa barotrauma.
Atelectrauma
Sự xẹp phế nang là một dấu hiệu đặc trưng của ARDS. Việc mở và đóng lặp đi lặp lại của phế nang bị xẹp với thông khí cơ học là bất lợi, vì các ứng suất (stress) cao được tạo ra tại giao diện của mô bị xẹp và sục khí khi một phế nang bị xẹp được mở trở lại. Tổn thương phổi được duy trì bởi sự mở và đóng của phế nang lặp đi lặp lại này được gọi là atelectrauma. Surfactant là một chất làm giảm sức căng bề mặt thành phế nang, ngăn ngừa sự xẹp của phế nang. Do tổn thương biểu mô phế nang và viêm, có cả sự giảm sản xuất chất hoạt động bề mặt và cũng làm giảm chức năng của chất hoạt động bề mặt, dẫn đến xẹp phế nang và xẹp phổi.
Việc sử dụng PEEP tăng lên có thể giảm thiểu atelectrauma. Như đã thảo luận trong Chương 1, PEEP đang đặt trước đường thở gần chắc chắn là dương tính trong giai đoạn thở ra. Áp lực mở, là áp lực tối thiểu cần thiết để mở một phế nang đang đóng kín, cao hơn áp lực đóng, là áp lực tối thiểu cần thiết trong một phế nang đang mở để giữ cho nó mở. Đó là, cần nhiều lực hơn để tách các thành phế nang bị dính vào nhau hơn mức cần thiết để ngăn các bức tường phế nang đóng lại ở vị trí đầu tiên. Hình 5.1 cho thấy mối quan hệ giữa áp lực phế nang và trạng thái của phế nang. Một phế nang có áp lực phế nang dưới áp lực đóng sẽ được đóng lại (Điểm A). Nếu áp lực phế nang tăng lên trên áp lực đóng, nhưng vẫn dưới áp lực mở, phế nang vẫn đóng vì nó không tăng trên áp lực mở (Điểm B). Các phế nang sẽ chỉ mở khi áp lực phế nang tăng lên trên áp lực mở (Điểm C). Sau khi phế nang đã mở, nếu áp lực phế nang giảm xuống dưới áp lực mở, nhưng vẫn cao hơn áp lực đóng, phế nang vẫn mở (Điểm D). Nếu áp lực phế nang giảm xuống dưới áp lực đóng, phế nang sẽ đóng (Điểm E). Nếu áp lực phế nang tăng trở lại trên áp lực đóng, nhưng vẫn dưới áp lực mở, thì phế nang vẫn đóng (Điểm F).
Lưu ý rằng áp lực phế nang tại Điểm B, Điểm D và Điểm F là như nhau, nhưng phế nang được đóng tại Điểm B và Điểm F và mở tại Điểm D. Về mặt lý thuyết, đặt PEEP trên áp lực đóng sẽ ngăn chặn phế nang mở và sẽ giảm atelectrauma.
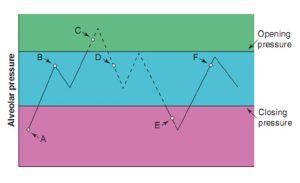
Không chỉ đặt PEEP trên áp lực đóng của phế nang ngăn ngừa atelectrauma, nó có thể duy trì phế nang ở trạng thái mở mà nếu không sẽ bị xẹp trong toàn bộ chu kỳ hô hấp. Bởi vì các phế nang mở này hiện có thể nhận được một phần của thể tích khí lưu thông được cung cấp, nên bệnh phổi có thể cải thiện. Những phế nang mở này hiện có thể tham gia trao đổi khí, cải thiện tình trạng thiếu oxy. Điều quan trọng cần lưu ý là PEEP không thực sự mở ra phế nang đóng kín, nhưng nếu đặt trên áp lực đóng, nó có thể ngăn chặn phế nang mở đóng lại. Để thực sự mở một phế nang kín, áp lực phế nang phải vượt quá áp lực mở. Thủ thuật huy động, là sự gia tăng tạm thời trong áp lực phế nang được dự định vượt quá áp lực mở, có thể được sử dụng để mở phế nang bị xẹp. Mặc dù các thủ thuật huy động đã được chứng minh là cải thiện oxy ở bệnh nhân mắc ARDS, nhưng chúng không được chứng minh là cải thiện kết cục quan trọng về mặt lâm sàng như tử vong hoặc thời gian nằm viện.
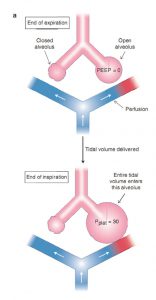
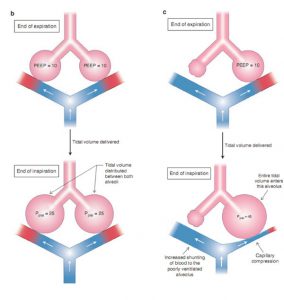
PEEP cũng có thể có tác dụng bất lợi, đặc biệt nếu nó không hiệu quả trong việc ngăn ngừa sự xẹp phế nang và xẹp phổi. Để minh họa hiện tượng này, hãy tưởng tượng rằng việc điều trị PEEP cho một bệnh nhân nhất định không dẫn đến nhiều phế nang còn mở. Trong trường hợp này, PEEP làm tăng áp lực cuối thì thở ra của phế nang đang mở và do đó làm tăng thể tích thở ra của chúng. Điều này làm tăng thể tích cuối thì thở ra, đặt các phế nang này trên một phần ít giãn nở của đường cong áp lực – thể tích vì phổi không giãn nở ở thể tích cao hơn (Hình 1.4). Cho rằng việc sử dụng PEEP không dẫn đến nhiều phế nang còn mở cho bệnh nhân này, toàn bộ thể tích khí lưu thông sẽ được chuyển đến cùng một bộ phế nang mở. Vì các phế nang này đang bắt đầu ở một thể tích và áp lực cuối thì thở ra, nên chúng sẽ kết thúc thì hít vào ở mức tăng thể tích và áp lực cuối thì hít vào. Sự quá tải phế nang này có thể gây ra barotrauma và tổn thương phổi. Ngoài ra, phế nang căng quá mức có thể chèn ép các mao mạch liên quan của chúng, làm thông nối (shunting) máu từ các phế nang mở thông khí tốt sang phế nang xẹp, thông khí kém. Máu shunting này không tham gia trao đổi khí và trên thực tế, làm nặng thêm tình trạng thiếu oxy máu (Hình 5.2).
| Khái niệm chính # 3
• Atelectrauma: chấn thương phổi do mở và đóng phế nang lặp đi lặp lại • PEEP có thể giảm thiểu atelectrauma bằng cách ngăn chặn đóng các phế nang đang mở |
| Khái niệm chính # 4
PEEP có thể làm xấu đi sự trao đổi khí và làm giảm độ giãn nở của phổi bằng cách gây ra tình trạng quá căng phế nang |
Tăng CO2 máu cho phép
Tổng lượng không khí được hít vào và thở ra mỗi phút, gọi là thông khí phút (VE, minute volume), bằng với thể tích khí lưu thông (VT, tidal volume) nhân với tần số thở (RR, respiratory rate):
V’E= VT x RR
Thông khí phút bao gồm không khí tham gia vào trao đổi khí, được gọi là thông khí phế nang (VA) và không khí không tham gia trao đổi khí, được gọi là thông khí khoảng chết (VD):
V’E= V’A + V’D
Bởi vì thông khí phế nang là lượng không khí dự kiến trao đổi khí trên một đơn vị thời gian, áp lực riêng phần của carbon dioxide (PaCO2) tỷ lệ nghịch với thông khí phế nang:
PaCO2 ∝ (1/VA)
Do đó, với thông khí phế nang tăng, PaCO2 thấp, trong khi với thông khí phế nang giảm, PaCO2 cao. Sử dụng chiến lược thể tích khí lưu thông thấp trong ARDS sẽ dẫn đến giảm thông khí phút nếu nhịp thở không tăng. Thông khí phút giảm sẽ dẫn đến giảm thông khí phế nang, dẫn đến tăng PaCO2 và nhiễm toan hô hấp. Khi sử dụng thể tích khí lưu thông thấp, nên tăng nhịp hô hấp để bù cho việc giảm thông khí phế nang. Tuy nhiên, vì một lượng thời gian nhất định là cần thiết cho hít vào, nên có giới hạn về tần số hô hấp có thể được cài đặt. Tăng CO2 máu cho phép (permissive hyper- capnia) liên quan đến tăng CO2 máu mặc dù đã cài đặt nhịp hô hấp tối đa có thể trong chiến lược thông khí thể tích khí lưu thông thấp. Điều này làm tăng PaCO2, kết quả của thông khí phế nang thấp do thể tích khí lưu thông thấp, được cho phép bởi vì những lợi ích đã biết của việc duy trì thể tích khí lưu thông thấp trong môi trường ARDS. Bởi vì thông khí thể tích khí lưu thông thấp có thể dẫn đến sự khó chịu của bệnh nhân và rối loạn đồng bộ máy thở của bệnh nhân, việc an thần đáng kể và thậm chí thuốc giãn cơ có thể là cần thiết.
| Khái niệm chính # 5
Hypercapnia cho phép: cho phép PaCO2 tăng cao vì lợi ích từ thông khí thể tích khí lưu thông thấp |
Suggested Readings
1. Brower R, Matthay M, Morris A, et al. Ventilation with lower tidal volumes as compared with traditional tidal volumes for acute lung injury and the acute respiratory distress syndrome. N Engl J Med. 2000;342:1301–8.
2. Cairo J. Pilbeam’s mechanical ventilation: physiological and clinical applications. 5th ed. St. Louis: Mosby; 2012.
3. MacIntyre N, Branson R. Mechanical ventilation. 2nd ed. Philadelphia: Saunders; 2009.
4. Broaddus V, Ernst J. Murray and Nadel’s textbook of respiratory medicine. 5th ed. Philadelphia: Saunders; 2010.
5. Schmidt G. Managing acute lung injury. Clin Chest Med. 2016;37:647–58.
6. Tobin M. Principles and practice of mechanical ventilation. 3rd ed. Beijing: McGraw-Hill; 2013.
7. West J. Pulmonary pathophysiology: the essentials. 8th ed. Beijing: Lippincott Williams & Wilkins; 2013.





