Bài viết Động học của thể tích phổi cuối thì thở ra sau khi thay đổi PEEP ở bệnh nhân ARDS được dịch bởi Bác sĩ Đặng Thanh Tuấn từ bài viết gốc: Dynamics of end expiratory lung volume after changing positive end-expiratory pressure in acute respiratory distress syndrome patients
Tóm tắt
Giới thiệu
Thủ thuật huy động phổi theo sau là một áp lực dương cuối kỳ thở ra (PEEP) là các thành phần chính của chiến lược thông khí phổi mở trong hội chứng nguy kịch hô hấp cấp tính (ARDS). Việc thực hiện thủ thuật huy động theo bậc thang là một sự gia tăng từng bước PEEP, theo sau là một thử nghiệm PEEP giảm dần. Thời gian của mỗi bước thường là 2 phút mà không có lý do sinh lý.
Phương pháp
Trong nghiên cứu tiến cứu này, chúng tôi đã đo các thay đổi thể tích phổi cuối thì thở ra động (ΔEELV) trong khi tăng và giảm PEEP để xác định thời gian tối ưu cho mỗi bước. PEEP tăng dần từ 5 đến 40 cmH2O và sau đó giảm từ 40 đến 5 cmH2O ở các bước 5 cmH2O mỗi 2,5 phút. Động học của ΔEELV được đo bằng phép đo spirometry trực tiếp là sự khác biệt giữa thể tích khí lưu thông trong thì hít vào và thở ra trên 2,5 phút sau mỗi lần tăng và giảm PEEP. ΔEELV được tách biệt giữa thể tích tăng dự kiến, được tính là tích số của độ giãn nở hệ thống hô hấp nhân cho sự thay đổi trong PEEP và thể tích bổ sung.
Kết quả
Hai mươi sáu bệnh nhân ARDS vừa hoặc nặng giai đoạn sớm đã được đưa vào nghiên cứu. Dữ liệu được thể hiện dưới dạng trung bình [các phần tư thứ 25 – 75]. Trong quá trình tăng PEEP, thể tích tăng dự kiến đạt được trong vòng 2 [2-2] nhịp thở. Trong quá trình giảm PEEP, thể tích giảm dự kiến đạt được trong vòng 1 [1–1] nhịp thở, và 95% thể tích giảm thêm đã đạt được trong vòng 8 [2-15] nhịp thở. Hoàn thành thể tích thay đổi trong 99% cả tăng và giảm trong các sự kiện PEEP yêu cầu 29 nhịp thở.
Kết luận
Trong ARDS sớm, hầu hết ΔEELV xảy ra trong phút đầu tiên và thay đổi được hoàn thành trong vòng 2 phút, sau khi tăng hoặc giảm PEEP.
Giới thiệu
Các thủ thuật huy động (recruitment maneuvers) và áp lực dương cuối thì thở ra (PEEP) là những thành phần chính của chiến lược thông khí phổi mở trong hội chứng nguy kịch hô hấp cấp tính (ARDS) [1]. Thủ thuật huy động phổi nhằm tái thông khí đường hô hấp xa và phế nang bị xẹp hoặc không thông khí, và PEEP ngăn ngừa sự mất huy động (derecruitment) để cải thiện oxy hóa và giảm nguy cơ tổn thương phổi do máy thở gây ra [2]. Áp dụng đúng và sớm ở những bệnh nhân được lựa chọn, việc huy động phổi có thể làm giảm tỷ lệ tử vong do ARDS [3]. Một số loại thủ thuật huy động đã được mô tả. Một số sử dụng tăng áp lực nhanh chóng trong một thời gian ngắn [4], trong khi những người khác sử dụng tăng áp lực từ từ hơn. Thủ thuật huy động theo bậc thang (SRM, staircase recruitment maneuver) là cách tăng theo từng bước của PEEP với áp suất đẩy (driving pressure) hằng định [5-8]. Với mỗi bước tăng PEEP, thể tích phổi cuối thì thở ra (EELV, end- expiratory lung volume) tăng lên do sự căng chướng của phế nang đã được thông khí (aerated alveoli) và huy động các đơn vị phổi chưa được thông khí (non-aerated lung units). Tuy nhiên, ở mức PEEP cao, có nguy cơ bị tổn thương huyết động, đặc biệt nếu thời gian kéo dài. Mỗi bước dài thường là 2 phút mà không có lý do sinh lý mạnh trong thời gian đó [5-8]. Sau khi thủ thuật huy động, cần có một mức độ đầy đủ của PEEP để ngăn ngừa sự mất huy động. Cài đặt PEEP tối ưu có thể được xác định bằng thử nghiệm PEEP giảm dần. PEEP giảm từng bước cho đến khi một phần của phổi xẹp một lần nữa, có thể được phát hiện bằng cách giảm sự độ giãn nở tĩnh hoặc bão hòa oxy qua da (SpO2) [7-10]. Trong thử nghiệm PEEP giảm dần, mỗi bước dài thường được duy trì trong 3- 5 phút mà không có lý do sinh lý trong thời gian đó [5-8].
Mục đích của nghiên cứu này là để đo lường động lực của các thay đổi EELV (ΔEELV) sau một bước tăng hoặc giảm của PEEP (ΔPEEP) để xác định thời gian tối ưu của các bước trong SRM và thử nghiệm PEEP giảm dần.
Vật liệu và phương pháp
Nghiên cứu này là phần thứ hai của một phân tích về một nghiên cứu can thiệp tiềm năng (ClinicalTrials.gov định danh: NCT01899560) được tiến hành từ tháng 3 đến tháng 11 năm 2013 tại đơn vị chăm sóc đặc biệt dành cho người lớn phẫu thuật 16 giường của Hôpital Sainte Musse, Toulon, Pháp [11]. Nghiên cứu đã được phê duyệt bởi ủy ban đánh giá đạo đức địa phương (Comitéde Protection des Personnes Sud Méditérannée V), và được sự đồng ý của tất cả bệnh nhân hoặc người thân của họ trước khi đưa vào.
Bệnh nhân
Những người tham gia hội đủ điều kiện là tất cả người lớn từ 18 tuổi trở lên bị khởi phát sớm (dưới 24 giờ) ARDS trung bình hoặc nặng theo định nghĩa Berlin [12] và đã được thông khí xâm lấn ít hơn 72 giờ tại thời điểm đưa vào. Tiêu chí loại trừ là những chống chỉ định sau đây đối với một thủ thuật huy động: lỗ rò phế quản, khí phế thũng, tràn khí màng phổi, tiền sử tràn khí màng phổi, tăng áp lực nội sọ, tăng huyết áp động mạch phổi với suy tim phải được đánh giá bằng siêu âm tim, sự bất ổn huyết động với huyết áp trung bình dưới 65 mmHg, tràn dịch màng phổi nhiều được đánh giá bằng siêu âm phổi và mang thai. Bệnh nhân được thở máy bằng máy thở Hamilton-S1 (Hamilton Medical, Bonaduz, Thụy Sĩ) trong phương thức điều khiển áp suất với áp suất đẩy 15 cmH2O, 15 nhịp mỗi phút, tỷ lệ hít vào/thở ra là 0,33 và PEEP 5 cmH2O [12]. Nồng độ oxy hít vào (FiO2) đã được điều chỉnh để nhắm mục tiêu một SpO2 giữa 90% và 94%. Một máy tạo độ ẩm (MR850; Fisher & Paykel Healthcare, Auckland, New Zealand) được sử dụng để điều hòa khí thở. Các bệnh nhân ở một tư thế nằm đầu cao với giường ở một góc 45 độ, và họ đã được an thần với midazolam và sufentanil để nhắm mục tiêu thang điểm Richmond Agitation Sedation Scale score là −5. Cisatracurium được truyền liên tục [13] hoặc tiêm lặp lại trong suốt quá trình. Bóng chèn của ống nội khí quản bị bơm lên quá mức đến 60 cmH2O trước khi bắt đầu giao thức nghiên cứu để ngăn ngừa rò rỉ khí. Nhịp tim, áp lực động mạch xâm lấn và SpO2 liên tục được theo dõi.
Protocol nghiên cứu
SRM được thực hiện như sau: PEEP tăng từ 5 cmH2O lên 40 cmH2O và sau đó giảm từ 40 cmH2O xuống còn 5 cmH2O ở các bước 5 cmH2O sau mỗi 2,5 phút. Vào cuối mỗi bước, áp lực đường thở cuối thì hít vào (PPLAT) và cuối thì thở ra (PEEPTOT) được đo bằng cách sử dụng thủ thuật ngưng (bịt) cuối thì hít vào và cuối thì thở ra trong 5 giây. Độ giãn nở hệ thống hô hấp (CRS) được tính toán là tỷ lệ giữa thể tích khí lưu thông (VT) và sự khác biệt giữa PPLAT và PEEPTOT:
CRS = VT / (PPLAT – PEEPTOT).
Sự gia tăng PEEP dừng lại, và bắt đầu giảm ở bất kỳ mức PEEP nào nếu bệnh nhân phát triển nhịp tim chậm dưới 60 nhịp mỗi phút (bpm), nhịp tim nhanh hơn 140 bpm, loạn nhịp tim, hạ huyết áp (huyết áp tâm thu < 80 mmHg hoặc huyết áp trung bình [MAP] < 55 mmHg), hoặc thiếu oxy máu (SpO2 < 85%).
Các trị số đo được và tính toán
Áp suất đường thở (PAW) và lưu lượng khí được đo bằng một proximal pneumotachograph (tuyến tính giữa −120 L/phút và +120 L/phút với ± 5% [SD], PN279331; Hamilton Medical) được đặt ở vị trí Y. Thể tích được tích phân từ các phép đo lưu lượng. Lưu lượng, thể tích và PAW được ghi liên tục bằng phần mềm Study Recorder (Hamilton Medical) ở 50 Hz.
ΔEELV sau mỗi bước PEEP được tính bằng phép đo spirometry trực tiếp, được chứng minh là phương pháp mạnh mẽ hơn so với FRC được đo bằng phương pháp wash-in/wash-out với khí không hòa tan [14]. Sự khác biệt giữa VT đo thì hít vào và thì thở ra đo được bằng phép đo spirometry trực tiếp được tính cho mỗi nhịp thở sau mỗi bước PEEP. Sự khác biệt này đã được điều chỉnh bởi sự khác biệt có hệ thống, được gọi là bù đắp VT, giữa VT được lấy ở thì hít vào và thì thở ra, tính từ 30 giây cuối cùng của mỗi bước, do độ ẩm và chênh lệch nhiệt độ giữa khí hít vào và khí thở ra và oxy tiêu thụ [15]. ΔEELV được tính là sự khác biệt tích lũy giữa VT hít vào và thở ra, được điều chỉnh bằng VT bù trừ, đo trên 30 nhịp thở sau mỗi bước PEEP (Hình 1). ΔEELV được chia thành 2 phần: thể tích mong đợi (expected volume, VEXP) để căng thêm các phế nang đã mở sẳn (được tính là tích số của CRS của mức PEEP trước đó với ΔPEEP) và thể tích tăng thêm (additional increased volume, VADI) sau sự gia tăng PEEP. Do đó, ΔEELV = VEXP + VADI cho mỗi cấp độ của PEEP. Trong quá trình tăng PEEP, số lượng nhịp thở cần thiết để đạt được VEXP để làm căng thêm phế nang đã mở, cũng như số lượng nhịp thở cần thiết để đạt được 95% VADI, được tính toán. Số lượng nhịp thở cần thiết để đảm bảo hoàn thành sự thay đổi thể tích trong 99% sự gia tăng trong các sự kiện PEEP được đo. Trong quá trình giảm PEEP, số lượng nhịp thở cần thiết để đạt được mức giảm dự kiến (VEXP), cũng như số lượng nhịp thở cần thiết để đạt được 95% thể tích giảm thêm (VADD), được tính toán. Do đó, ΔEELV = VEXP + VADD cho mỗi cấp độ của PEEP. Số lượng nhịp thở cần thiết để đảm bảo hoàn thành thay đổi thể tích trong 99% sự sụt giảm trong các sự kiện thay đổi PEEP được đo.

”Hình bên trái hiển thị dạng sóng thể tích cho mỗi nhịp thở sau khi tăng PEEP. Sự khác biệt giữa VT hít vào và thở ra đã được tính toán và hiệu chỉnh bằng chênh lệch thể tích. Hình bên phải hiển thị động lực của ΔEELV sau khi tăng PEEP. Sự khác biệt giữa VT hít vào và thở ra đã được báo cáo theo từng nhịp thở. Đường màu xám là mức tăng dự kiến về thể tích (VEXP) cần thiết để căng thêm phế nang đã mở (được tính là tích số của CRS của mức PEEP trước đó với ΔPEEP) và đường màu đen là thể tích bổ sung (VADI). Số lượng nhịp thở cần thiết để đạt 95% VADI được đo.”
Phân tích thống kê
Sự phân bố dữ liệu được đánh giá bằng thử nghiệm Kolmogorov-Smirnov. Dữ liệu với phân bố chuẩn được trình bày dưới dạng trung bình ± SD; những số liệu khác được thể hiện như là trung bình [25-75 phần tư].
Số lượng nhịp thở cần thiết để đạt được 95% thay đổi thể tích trong quá trình tăng và giảm PEEP được so sánh bằng cách sử dụng Student’s t test. Số lượng nhịp thở cần thiết để đạt được 95% thể tích bổ sung theo từng cấp độ của PEEP đã được kiểm tra bằng cách sử dụng phân tích phương sai ở cả tăng và giảm PEEP. Các phân tích thống kê được thực hiện bằng phần mềm SigmaStat phiên bản 3.5 và SigmaPlot phiên bản 11.0 (Phần mềm Systat, San Jose, CA, Hoa Kỳ).
Kết quả
Hai mươi sáu bệnh nhân được phân tích. Các đặc điểm của dân số khi đưa vào và kết quả của bệnh nhân được trình bày trong Bảng 1.
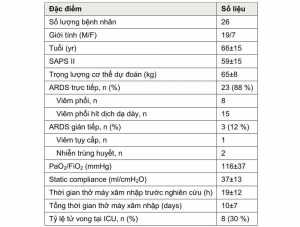
Sự gia tăng PEEP đã ngừng sớm ở tám bệnh nhân vì hạ huyết áp với MAP dưới 55 mmHg (một bệnh nhân ở 25 cmH2O, hai bệnh nhân ở 30 cmH2O và năm bệnh nhân ở mức 35 cmH2O). Tổng số 170 lần tăng PEEP và 170 lần giảm PEEP được phân tích. Tổng số 17 tăng PEEP và 11 giảm PEEP bị loại trừ do lỗi kỹ thuật. Do đó, 153 lần tăng PEEP và 159 giảm PEEP đã được báo cáo.
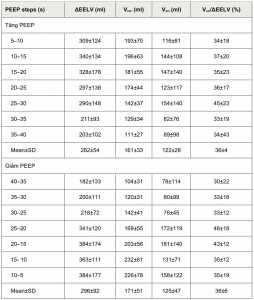
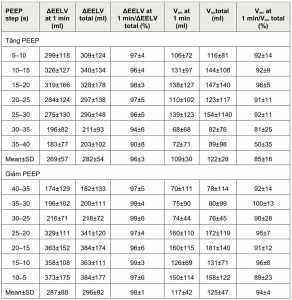
Trong quá trình tăng PEEP, VEXP có khuynh hướng mở phế nang đã đạt được trong vòng 2 [2] nhịp thở. Chín mươi lăm phần trăm của VADI đã đạt được trong vòng 13 [6-16] nhịp thở (52 [24–64] s) (Hình 2). Kết quả chi tiết được trình bày trong Bảng 2 và 3. Trong quá trình tăng PEEP, động lực của ΔEELV giống nhau ở tất cả các mức PEEP thử nghiệm (p = 0,825) và không tương quan với tỷ số VT (r² = 0,002) hoặc PaO2/FiO2 lúc nhận vào nghiên cứu (r² = 0,17). Hoàn thành thay đổi thể tích trong 99% sự kiện tăng PEEP của bệnh nhân cần 29 nhịp thở (1 phút, 56 giây) (Hình 3).

”Hình dãy ô cho thấy trung vị (các phần tư thứ 25 – thứ 75) cho tất cả bệnh nhân ở tất cả các mức độ PEEP. Các bảng bên trái và bên phải mô tả mức tăng và giảm của PEEP tương ứng. VADD thể tích giảm thêm, VADI thể tích tăng thêm.”
Trong quá trình giảm PEEP, thể tích giảm dự kiến đạt được trong vòng 1 [1] nhịp thở. Chín mươi lăm phần trăm của VADD đã đạt được trong vòng 8 [2-15] nhịp thở (32 [8–60] s) (Hinh 2). Kết quả chi tiết được trình bày trong Bảng 2 và 3. Trong quá trình giảm PEEP, ΔEELV động vẫn giữ nguyên ở tất cả các mức PEEP thử nghiệm (p = 0,14) và không tương quan với tỷ số VT (r² = 0,01) hoặc PaO2/FiO2 lúc nhận vào nghiên cứu (r² = 0,002). Hoàn thành thay đổi thể tích trong 99% các sự kiện giảm PEEP của bệnh nhân cần 29 nhịp thở (1 phút, 56 giây) (Hình 3).
Để hoàn chỉnh, thể tích tăng và giảm bổ sung được trình bày trong Hình 4 và 5, tương ứng. Như được chỉ ra, hành vi bệnh nhân đơn lẻ phù hợp với các giá trị trung bình trong phần lớn các trường hợp.
Số lượng nhịp thở cần thiết để đạt 95% VADI cao hơn số lượng nhịp thở cần thiết để đạt 95% VADD (p = 0,003).

Bàn luận
Trong nghiên cứu này, hầu hết ΔEELV trong quá trình tăng hoặc giảm PEEP xảy ra trong phút đầu tiên và cần 2 phút để hoàn thành. Thay đổi trong 95% thể tích bổ sung trong quá trình tăng PEEP đòi hỏi nhiều nhịp thở hơn trong quá trình giảm PEEP. Nếu VADI được giả định là thể tích huy động sau khi tăng PEEP và VADD được giả định là thể tích mất huy động sau khi giảm PEEP, kết quả này cho thấy thời gian huy động dài hơn 95% so với 95% thời gian mất huy động nhưng cùng thời gian (1 min, 56 giây) để hoàn thành thay đổi thể tích sau một bước PEEP. Điều này hỗ trợ việc sử dụng một bước 2 phút sau khi PEEP tăng và giảm trong một SRM nếu hoàn thành thay đổi thể tích sau mỗi bước được tìm kiếm. Một thời gian ngắn hơn sau khi thay đổi PEEP (1 phút) có thể được sử dụng nếu 95% thay đổi thể tích trong 75% sự kiện thay đổi PEEP là điểm cuối có thể chấp nhận.
Trong nghiên cứu này, 95% VADI đạt được trong vòng 13 [6-16] nhịp thở sau khi tăng PEEP. Katz et al. thấy rằng, ở những bệnh nhân ARDS nhẹ, 90% ΔEELV đạt được sau 4,6 ± 1.4 nhịp thở [14]. Việc huy động phổi phụ thuộc vào áp lực áp dụng – cụ thể là áp lực xuyên phổi – và thời gian [16]. Để so sánh các nghiên cứu và phương pháp huy động khác nhau, thời gian phơi nhiễm ở áp suất cao cần thiết để đạt được 95% huy động được tính là tích số của số lần thở nhân với thời gian hít vào (TI). Trong nghiên cứu này, TI là 1 giây; do đó, 13 giây tiếp xúc ở áp suất cao là bắt buộc. Ở bệnh nhân ARDS nặng, cần tiếp xúc với 14 giây ở áp suất cao [17]. Trong thủ thuật huy động bơm phồng kéo dài (sustained inflation), hằng số thời gian trung bình của sự gia tăng thể tích là 2,3 ± 1,3 giây; do đó, 95% của việc huy động xảy ra trong 7 giây đầu tiên [18]. Sự khác biệt nhỏ giữa các kết quả này là do thực tế rằng phép tính đơn giản này không xét đến áp suất phế nang mà là sử dụng PAW. Trong chế độ điều khiển áp suất, áp suất phế nang chỉ bằng PAW vào cuối TI. Tuy nhiên, phát hiện chính là nhất quán trong số các nghiên cứu này: hầu hết các huy động (đánh giá bởi ΔEELV) xảy ra nhanh chóng trong một thủ thuật huy động hoặc sau khi tăng PEEP. VADI nhỏ xảy ra sau 1 phút đến 2 phút sau mỗi bước PEEP. Sử dụng phương pháp chụp cắt lớp trở kháng điện (EIT), có thể phát hiện thể tích tăng vài phút sau khi tăng PEEP [19, 20]. Những thay đổi về thể tích này quá nhỏ để được phát hiện bằng phép đo trực tiếp. Điều thú vị là khi PEEP tăng lên, phần lớn sự thay đổi PaO2 xảy ra trong vòng 5 phút đầu tiên, nhưng PaO2 sẽ tăng chậm để cân bằng không đạt được sau 1 giờ sau khi thay đổi PEEP [10]. Một mặt, một lý do có thể là việc huy động phế nang chậm, một sự thích ứng với thành ngực với sự dịch chuyển của cơ hoành, sự cải thiện về cung lượng tim, hoặc thay đổi trong co thắt mạch máu thiếu oxy máu. Mặt khác, thay đổi độ giãn nở tĩnh đạt được trong vòng 5 phút. Những kết quả này phù hợp với cơ chế huy động phụ thuộc vào thời gian và do đó là hiện tượng dần dần gián đoạn của một chuỗi các cầu nối dịch (breaking liquid bridges) [21].
Sau khi giảm PEEP, 95% VADD đã đạt được trong vòng 8 [2-15] nhịp thở. Katz et al. đo được 90% ΔEELV ở bệnh nhân ARDS nhẹ đã đạt được sau 3,1 ± 0,6 nhịp thở [14]. Trong cùng một cách, thời gian phơi nhiễm cần thiết tại PEEP cần thiết để đạt được 95% sản lượng thu được được tính là tích số của số lượng nhịp thở nhân với thời gian thở ra (TE). Trong nghiên cứu này, TE là 3 giây; do đó, 24 giây là bắt buộc. Ở những bệnh nhân có ARDS nặng, 95% thay đổi thể tích đạt được trong vòng 17 giây sau khi tiếp xúc với PEEP [17]. Tính toán này có thể được đánh giá cao vì áp suất phế nang chỉ đạt PEEP vào cuối TE. Tuy nhiên, những kết quả này nhất quán ở chỗ hầu hết các hoạt động sinh học cơ học xảy ra nhanh chóng sau khi giảm PEEP. Thật thú vị, khi PEEP giảm, thời gian cân bằng cho quá trình oxy hóa động mạch đạt được trong vòng 5 phút [10]. Những kết quả này hỗ trợ cơ chế mất huy động như một hiện tượng thụ động. Sự xẹp phế nang ngay lập tức sau khi giảm PEEP có thể là do sự đóng cửa phụ thuộc vào trọng lực của các đường hô hấp nhỏ trong phần phụ thuộc của phổi. Các biến liên quan đến oxy có thể hướng dẫn thử nghiệm PEEP giảm dần, nhưng các nghiên cứu sâu hơn là cần thiết để xác định sự tiến hóa của các biến này trong 5 phút. Nếu chúng ta xem xét rằng sự xẹp phổi làm tăng phần shunt, giảm PaO2 hoặc SaO2 phải xảy ra nhanh chóng sau khi xẹp phổi. Ngược lại, CRS tĩnh mất nhiều thời gian hơn để giảm và không nên rất tin tưởng theo dõi trong vài phút sau mỗi bước PEEP.
Số lượng nhịp thở cần thiết để huy động có vẻ nhiều hơn số nhịp thở cần thiết để mất huy động. Huy động là một hiện tượng chủ động, dần dần của một chuỗi các cây cầu dịch phá vỡ trong khi việc mất huy động là một hiện tượng bị động do trọng lực.
Nghiên cứu này có một số ý nghĩa quan trọng. Hầu hết bệnh nhân đều có sự huy động đáng kể sau khi tăng PEEP, từ mức thấp nhất lên cao nhất, không có mức huy động tới hạn rõ ràng, cho thấy tất cả bệnh nhân nên được đưa tới mức PEEP cao nhất (40 cmH2O) để tối đa hóa việc huy động. Hơn nữa, có một khái niệm rằng PEEP giảm dần là cần thiết để tìm mức PEEP tới hạn, nơi bắt đầu chọn mức PEEP ở mức bằng hoặc cao hơn mức sử dụng lâm sàng. Mặc dù việc mất huy động tương đương đã xảy ra ở mức PEEP thấp hơn, nghiên cứu này cho thấy hầu hết bệnh nhân mất huy động đáng kể sau khi giảm PEEP, không có mức độ mất huy động tới hạn rõ ràng. Vì vậy mức PEEP được xác định theo phương thức mất huy động sẽ phải dựa trên tỷ lệ phần trăm được xác định (ví dụ, 10% hoặc 20%) của mất huy động, có thể phụ thuộc vào hậu quả huyết động học và trao đổi khí.
Hạn chế chính của nghiên cứu này là chúng tôi không biết liệu ΔEELV bổ sung có được là thể tích huy động được, hay là thể tích quá căng thêm của các đơn vị đã thông khí với hằng số thời gian dài, hoặc độ nhớt đàn hồi (viscoelastance) và thích ứng của thành ngực, vì chúng tôi không sử dụng bất kỳ hình ảnh nào của ngực. Thứ hai, phương pháp đo spirometry trực tiếp không đủ chính xác để phát hiện ΔEELV dưới 10 ml. Do đó, những kết quả này có thể đại diện nhiều nhất nhưng không phải tất cả các ΔEELV. Thứ ba, trong một nghiên cứu trên động vật, việc phục hồi thể tích phổi sau khi hút đàm chậm hơn đáng kể trong quá trình thông khí kiểm soát áp suất hơn là trong quá trình thông khí kiểm soát thể tích [22]. Khi bệnh nhân của chúng tôi được thông khí ở chế độ kiểm soát áp suất, kết quả của chúng tôi có thể khác trong chế độ điều khiển thể tích. Tuy nhiên, các mô hình thở có lẽ quan trọng hơn để giải thích sự khác biệt như vậy so với bản thân chế độ. Thứ tư, những kết quả này liên quan đến bệnh nhân bị an thần và liệt cơ với ARDS, dân số quan tâm đến việc thực hiện SRM và thử nghiệm PEEP giảm dần. Trong một bệnh nhân thở tự nhiên, quá trình huy động và mất huy động có thể rất khác nhau, vì nỗ lực hô hấp có tác dụng huy động mạnh mẽ. Cuối cùng, nghiên cứu này bao gồm chủ yếu ARDS gây ra bởi chấn thương phổi trực tiếp (88%), đặc biệt là viêm phổi do hít dịch dạ dày. Điều này là do đơn vị chăm sóc đặc biệt của chúng tôi nhận được rất nhiều bệnh nhân bị hôn mê hoặc quá liều thuốc phức tạp do hít dịch dạ dày. Việc áp dụng các kết quả nên được giới hạn ở phân nhóm này của dân số, vì phổi có khả năng huy động trong ARDS do chấn thương phổi gián tiếp có thể khác nhau [23].
Trong thực tế, các kết quả này hỗ trợ việc sử dụng một khoảng thời gian ngắn cho bước PEEP trong một SRM: 1 phút để đạt được hầu hết ΔEELV và 2 phút để đạt được ΔEELV hoàn chỉnh. Đối với thử nghiệm PEEP giảm, những thay đổi về ΔEELV thậm chí còn nhanh hơn nhưng khó đánh giá ở bên cạnh, vì vậy các bác sĩ lâm sàng phải theo dõi sự thay đổi oxy hóa. Hiện tại, 5 phút có thể thích hợp cho đến khi chúng tôi có dữ liệu liên quan đến những thay đổi SaO2 trong 5 phút đầu tiên.
Kết luận
Ở những bệnh nhân ARDS từ trung bình đến nặng, khởi phát sớm hầu hết ΔEELV xảy ra trong phút đầu tiên và được hoàn thành trong vòng 2 phút sau khi tăng hoặc giảm PEEP. EELV động nhanh hơn sau khi giảm PEEP so với sau khi tăng PEEP. Những kết quả này chứng minh rằng huy động và mất huy động có thời gian khác nhau và hỗ trợ việc sử dụng thời gian ngắn (1–2 phút) cho bước PEEP trong giai đoạn SRM và thử nghiệm PEEP giảm dần.
Key messages
- Câu hỏi chính là gì? Mất bao lâu để đạt được trạng thái ổn định mới trong thể tích phổi thở cuối sau khi tăng và giảm PEEP?
- Dòng dưới cùng là gì? Hầu hết sự thay đổi trong thể tích phổi thở kết thúc xảy ra trong phút đầu tiên, và thay đổi được hoàn thành trong vòng 2 phút sau khi tăng hoặc giảm PEEP.
- Tại sao đọc? Để xác định thời gian tối ưu của bước PEEP trong quá trình điều động huy động và thử nghiệm PEEP giảm dần.





