Lịch sử nghiên cứu và phát triển
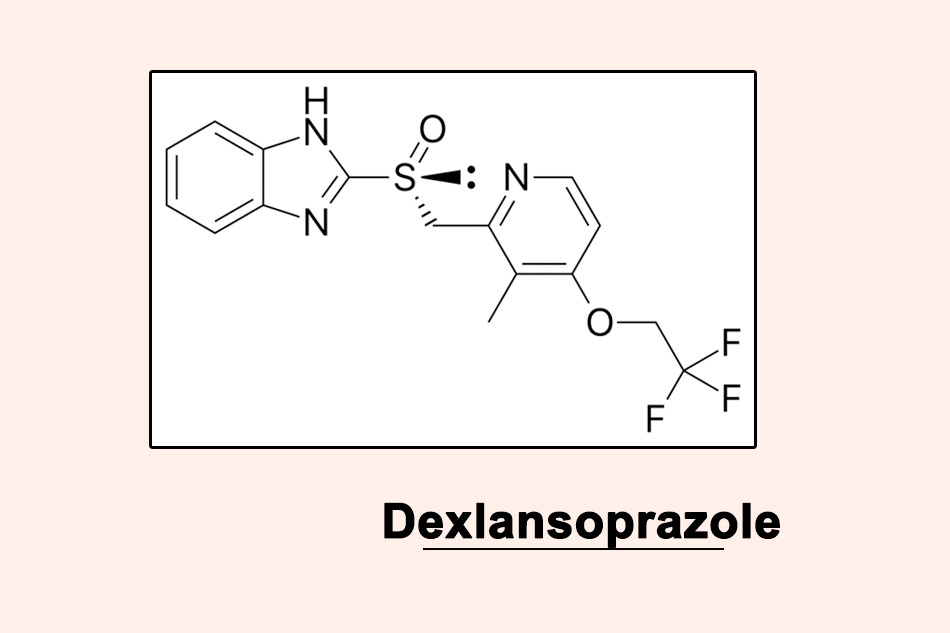
Dexlansoprazole là thuốc ức chế bài tiết acid dạ dày mới nhất của nhóm thuốc ức chế bơm proton (Proton Pump Inhibitors – PPIs) được tung ra thị trường. Nó thực ra không hẳn là 1 thuốc mới. Dexlansoprazole thực chất chỉ là 1 đồng phân quang học (đồng phân R) của lansoprazole, 1 PPI đã được phê duyệt trước đó.
Biệt dược gốc của Dexlansoprazole là Kapidex của Takeda Pharmaceuticals, được Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) phê duyệt ngày 30/1/2009. Vào ngày 4/3/2010, Takeda đã thông báo Kapidex sẽ được tiếp thị dưới tên thương mại là Dexilant sau khi nhận được một số báo cáo về lỗi phân phối giữa Kapidex và Casodex (Bicalutamide) và Kadian (Morphine sulfate giải phóng kéo dài).
Dexlansoprazole cũng được phê duyệt năm 2010 tại Canada và năm 2011 tại Mexico.
Dược lực học
Dexlansoprazole ức chế không hồi phục các bơm proton (H+/K+-ATPase) ở tế bào thành dạ dày – các tế bào chịu trách nhiệm cho bài tiết acid. Do đó thuốc có tác dụng ức chế bài tiết acid dịch dạ dày rất tốt, tốt hơn nhiều các thuốc kháng histamine H2 và tương tự như các PPIs khác. Để hiểu thêm về dược lực học của các PPIs, mời bạn đọc xem bài viết Thuốc ức chế bơm proton.
Thử nghiệm lâm sàng

Vai trò của Dexlansoprazole giải phóng thay đổi (MR) trong quản lý bệnh trào ngược dạ dày – thực quản (GERD).
Giới thiệu
GERD là một tình trạng phổ biến với tỷ lệ hiện mắc khoảng 10-20% các nước phương Tây và tỷ lệ mới mắc hàng năm khoảng 0.38-0.45%. Phạm vi ước tính tỷ lệ hiện mắc GERD là 18.1-27.8% ở Bắc Mỹ và 8.8-25.9% ở châu Âu. Tại Hoa Kỳ, 20% dân số gặp phải các triệu chứng liên quan đến GERD hàng tuần và 7% hàng ngày. Một vài nghiên cứu đã chứng minh rằng các bệnh nhân mắc GERD có chất lượng cuộc sống và năng suất làm việc giảm. GERD là chẩn đoán tiêu hóa ngoại trú phổ biến nhất ở Hoa Kỳ với gánh nặng kinh tế đáng kể.
Ngoài ra, việc GERD diễn ra trong một thời gian dài có thể dẫn đến các biến chứng khôn lường có thể kể đến như gây viêm loét ở ống tiêu hóa trên, Barett thực quản, gây ung thư,… Các biến chứng là kết quả của sự ăn mòn đến từ dịch trào ngược, rối loạn chức năng loại trừ dịch trào ngược trong thực quản, rối loạn hàng rào bảo vệ của niêm mạc. Thậm chí ở trẻ sơ sinh, dịch có thể trào vào phổi dẫn đến hậu quả nghiêm trọng.
Có 3 kiểu hình GERD, trong đó phổ biến nhất là bệnh trào ngược không bào mòn (60-70%), tiếp đến là viêm thực quản bào mòn (30%) và viêm thực quản Barrett (6-12%).
Trong 3 thập kỷ qua, điều trị GERD chủ yếu là ức chế bài tiết acid. Nhiều nghiên cứu đã chứng minh rằng các PPIs mang lại hiệu quả điều trị vượt trội trong quản lý GERD so với các thuốc chống trào ngược khác như thuốc kháng histamine H2.
Nhìn chung, PPIs cho thấy tỷ suất vượt trội về giảm triệu chứng và chữa lành viêm thực quản cũng như cải thiện đáng kể chất lượng cuộc sống ở bệnh nhân viêm thực quản bào mòn. Tuy nhiên, đáp ứng điều trị của nó không phải là tuyệt đối. Khoảng 10-15% bệnh nhân viêm thực quản bào mòn tiếp tục bị viêm thực quản sau 8 tuần điều trị. Những bệnh nhân này ban đầu (trước điều trị) thường có viêm thực quản từ trung bình đến nặng (Los Angeles độ C hoặc D) và chiếm khoảng 25-30% tất cả bệnh nhân bị viêm thực quản bào mòn. Trong số tất cả các bệnh nhân đã chữa lành viêm thực quản bào mòn sau 8 tuần điều trị và được điều trị duy trì sau đó, 15-23% bệnh nhân với Los Angeles độ A và B và 24-41% với độ C và D tái phát trong vòng 6 tháng. Hơn nữa, ở những bệnh nhân trưởng thành mắc bệnh trào ngược không bào mòn (NERD), có tới 40% vẫn còn triệu chứng khi dùng PPIs 1 lần/ngày. Do đó, có tới 35.4% bệnh nhân và 34.8% bác sĩ không hoàn toàn hài lòng với kết quả điều trị bằng PPIs. Hơn nữa, PPIs cho thấy giá trị điều trị hạn chế trong việc kiểm soát các biểu hiện không điển hình hoặc ngoài thực quản của GERD, cải thiện chứng ợ nóng sau ăn, giảm chứng ợ nóng ban đêm và cải thiện kiểm soát acid ở bệnh nhân viêm thực quản Barrett. Điều quan trọng là PPIs phải được dùng trước bữa ăn và do đó không có 1 lịch trình điều trị linh hoạt.
Dexlansoprazole MR là PPI thứ 7 được giới thiệu trên thị trường Hoa Kỳ. Không giống như 6 PPIs trước có công thức giải phóng trì hoãn, Dexlansoprazole có công nghệ giải phóng trì hoãn kép được thiết kế để kéo dài thời gian duy trì nồng độ thuốc trong huyết tương để cải thiện kiểm soát triệu chứng và chữa lành niêm mạc thực quản, sử dụng 1 lần/ngày.
Viêm thực quản bào mòn
Có 2 thử nghiệm ngẫu nhiên có đối chứng mấu chốt đánh giá hiệu lực và độ an toàn của Dexlansoprazole MR trong điều trị viêm thực quản bào mòn. Tổng cộng có 4092 bệnh nhân bị viêm thực quản bào mòn được chọn ngẫu nhiên để nhận Dexlansoprazole MR 60 mg, Dexlansoprazole MR 90 mg hoặc Lansoprazole 30 mg 1 lần/ngày. Chữa khỏi tuần 8 được đánh giá bằng cách sử dụng quy trình xét nghiệm kín (đầu tiên là không thua kém sau đó vượt trội so với Lansoprazole). Điểm kết thúc lâm sàng thứ cấp bao gồm chữa khỏi tuần 4 và tuần 8 ở bệnh nhân viêm thực quản bào mòn từ trung bình đến nặng (Los Angeles độ C và D), chiếm 30% số người tham gia nghiên cứu. Ngoài ra, kiểm soát triệu chứng và dung nạp thuốc đã được đánh giá.
Dexlansoprazole MR (30 mg và 60 mg) không thua kém Lansoprazole 30 mg 1 lần/ngày. Tuy nhiên, Dexlansoprazole MR 60 mg vượt trội hơn Lansoprazole 30 mg trong 1 thử nghiệm (tỷ suất chữa lành 85% so với 79% tương ứng, P < 0.05) và Dexlansoprazole MR 90 mg vượt trội hơn Lansoprazole 30 mg về tỷ suất chữa lành sau 8 tuần điều trị trong cả 2 thử nghiệm (86% so với 79% và 90% so với 85% tương ứng, P < 0.05). Dữ liệu tích hợp từ 2 thử nghiệm này đã chứng minh rằng Dexlansoprazole MR 90 mg tốt hơn đáng kể so với Lansoprazole 30 mg ở những bệnh nhân bị viêm thực quản bào mòn từ trung bình đến nặng, kết quả điều trị tăng 8%. Lợi ích điều trị này cho thấy rằng có thêm 25-30% bệnh nhân bị viêm thực quản bào mòn từ trung bình đến nặng, không được chữa khỏi bằng Lansoprazole sau 8 tuần điều trị, có thể được chữa khỏi bằng Dexlansoprazole MR 90 mg. Số người cần điều trị để ngăn ngừa một thất bại điều trị là 13 đối với bệnh nhân viêm thực quản bào mòn từ trung bình đến nặng và 17 đối với bệnh nhân bị viêm thực quản bào mòn ở tất cả các cấp độ.
Cả Dexlansoprazole MR 60 mg và 90 mg đều có hiệu lực cao trong việc làm giảm các triệu chứng liên quan đến GERD, mặc dù không tốt hơn về mặt thống kê so với tỷ suất đạt được ở bệnh nhân dùng Lansoprazole 30 mg/ngày. Hơn 80% những người tham gia trong cả 3 nhóm điều trị đã báo cáo tình trạng ợ nóng biến mất kéo dài (tức là 7 ngày không bị ợ nóng liên tiếp). Cả hai liều Dexlansoprazole MR đều được dung nạp tốt, không có biến cố bất lợi phụ thuộc liều và có tác dụng phụ tương tự như Lansoprazole 30 mg 1 lần/ngày.
Trong một phân tích hậu kiểm của thử nghiệm pha III đã nói ở trên, đáp ứng với điều trị bằng Lansoprazole 30 mg hoặc Dexlansoprazole MR 60 mg là lớn hơn khi chỉ số khối cơ thể (BMI) tăng. Trong mỗi nhánh được điều trị, bệnh nhân có phân loại BMI cao nhất (≥ 30) thể hiện tỷ suất đáp ứng triệu chứng tốt hơn so với bệnh nhân có phân loại BMI thấp nhất (< 25).
Khi so sánh tần số trung vị của các ngày không bị ợ nóng trong 24h trong các phân loại BMI khác nhau, điều trị bằng Dexlansoprazole 60 mg dẫn đến tần số cao hơn đáng kể so với Lansoprazole 30 mg (84.8% so với 81.81%, P = 0.022), ở phân loại BMI cao nhất nhưng không phải ở phân loại BMI thấp hơn.
Khi thực hiện so sánh gián tiếp các thử nghiệm ngẫu nhiên có đối chứng của Dexlansoprazole và Esomeprazole, không có sự khác biệt về mặt thống kê giữa 2 loại thuốc trong điều trị viêm thực quản bào mòn.
Xem thêm: Thuốc Esomeprazole: Lịch sử phát triển, tác dụng, lưu ý tác dụng phụ phụ
Duy trì chữa khỏi viêm thực quản bào mòn
Khoảng 90% bệnh nhân bị viêm thực quản bào mòn được chữa khỏi không duy trì dùng thuốc chống trào ngược sẽ tái phát trong vòng 6 tháng sau khi ngừng điều trị. Ngoài ra, tái phát triệu chứng xảy ra ở khoảng 85% bệnh nhân viêm thực quản bào mòn trong vòng 12 tháng sau khi ngừng thuốc. Các nghiên cứu nói trên nhấn mạnh tầm quan trọng của điều trị duy trì lâu dài ở những bệnh nhân được điều trị cấp để chữa khỏi viêm thực quản bào mòn.
Bệnh nhân từ 2 thử nghiệm chữa khỏi viêm thực quản bào mòn được đề cập trước đây đã được đề nghị tham gia vào 2 nghiên cứu ngẫu nhiên, đối chứng giả dược đánh giá duy trì viêm thực quản bào mòn đã được chữa khỏi trong khoảng thời gian 6 tháng. Cả 2 nghiên cứu đều có thiết kế tương tự nhau.
Trong thử nghiệm đầu tiên, có 445 bệnh nhân bị viêm thực quản bào mòn đã được chữa khỏi được nhận ngẫu nhiên Dexlansoprazole MR 30 mg, 60 mg hoặc giả dược 1 lần/ngày trong 6 tháng. Dexlansoprazole MR 30 mg và 60 mg vượt trội hơn so với giả dược trong việc duy trì viêm thực quản bào mòn được chữa khỏi (P < 0.0025). Tỷ suất duy trì lần lượt là 75%, 83% và 27% với Dexlansoprazole 30 mg, 60 mg và giả dược. Tỷ suất duy trì thô dự kiến thấp hơn ở mức 66%, 66% và 14%. Dexlansoprazole MR kiểm soát chứng ợ nóng (trung vị 91-96% trong các ngày không bị ợ nóng trong 24 giờ và 96-99% cho những đêm không bị ợ nóng). 1 nghiên cứu khác bao gồm 451 bệnh nhân bị viêm thực quản bào mòn đã được chữa khỏi được nhận ngẫu nhiên Dexlansoprazole MR 60 mg, 90 mg hoặc giả dược. Cả Dexlansoprazole 60 mg và 90 mg đều vượt trội hơn so với giả dược trong việc duy trì viêm thực quản bào mòn đã được chữa khỏi (P < 0.0025). Tỷ suất duy trì lần lượt là 87%, 82% và 26% khi sử dụng phân tích bảng sống và 66%, 65.1% và 14% khi sử dụng phân tích tỷ suất thô. Ngoài ra, cả 2 liều đều vượt trội hơn so với giả dược về phần trăm những ngày không bị ợ nóng (lần lượt là 96%, 94% và 19%) và đêm không bị ợ nóng (lần lượt là 98%, 97% và 50%). Cả 2 liều Dexlansoprazole MR đều được dung nạp tốt, các tác dụng phụ tiêu chảy, đầy hơi, viêm dạ dày, đau bụng và nhiễm trùng đường hô hấp trên phổ biến hơn ở Dexlansoprazole MR so với giả dược, nhưng không liên quan đến liều.
Trong 1 nghiên cứu khác, so sánh gián tiếp giữa Dexlansoprazole MR (30 mg, 60 mg và 90 mg) với Esomeprazole [Nexium, Cambridge, Anh (20 mg và 40 mg)], cho thấy không có sự khác biệt đáng kể giữa bất kỳ liều Dexlansoprazole MR và Esomeprazole nào trong việc duy trì viêm thực quản bào mòn đã được chữa khỏi sau 6 tháng điều trị.
NERD
NERD là kiểu hình phổ biến nhất của GERD. 1 nghiên cứu đã đánh giá hiệu lực và độ an toàn của Dexlansoprazole MR trong kiểm soát các triệu chứng ở bệnh nhân mắc NERD. Đây là thử nghiệm kéo dài 4 tuần, mù đôi, đối chứng giả dược. Tổng cộng có 947 bệnh nhân NERD được chọn ngẫu nhiên để nhận Dexlansoprazole MR 30 mg, 60 mg hoặc giả dược 1 lần/ngày. Tất cả các bệnh nhân ghi danh phải bị ợ nóng ít nhất 6 tháng và niêm mạc thực quản bình thường trên nội soi. Trong thời gian 7 ngày, bệnh nhân phải có ít nhất 4 ngày có các triệu chứng ợ nóng. Dexlansoprazole MR 30 mg và 60 mg cho phần trăm trung vị tốt hơn đáng kể những ngày không bị ợ nóng trong 24 giờ so với giả dược (lần lượt là 54.9% và 50.0% so với 17%, P < 0.00001). Tỷ suất đêm không bị ợ nóng cũng lớn hơn đáng kể ở những bệnh nhân dùng Dexlansoprazole MR 60 mg và 30 mg so với giả dược (80.8% và 76.9% so với 51.7%, tương ứng P > 0.00001). Giảm chứng ợ nóng đã đạt được ngay từ ngày thứ 3 của điều trị bằng Dexlansoprazole MR và được duy trì trong suốt thời gian điều trị 4 tuần.
Dexlansoprazole MR cũng làm giảm mức độ nghiêm trọng của triệu chứng và cải thiện chất lượng cuộc sống. Không có sự khác biệt có ý nghĩa thống kê giữa Dexlansoprazole MR 30 mg và 60 mg ở bất kỳ điểm kết thúc lâm sàng nào. Phần trăm bệnh nhân gặp phải các tác dụng phụ xuất hiện trong điều trị là tương tự nhau giữa các nhóm điều trị khác nhau.
Trong 1 so sánh gián tiếp các thử nghiệm ngẫu nhiên có đối chứng của Dexlansoprazole MR so với Esomeprazole, Dexlansoprazole MR 30 mg có hiệu quả hơn Esomeprazole 20 mg hoặc 40 mg [tỷ số rủi ro (RR) 2.01, khoảng tin cậy 95% (CI) 1.15-33.51; RR = 2.17, 95% CI 1.39-3.38 tương ứng] trong kiểm soát triệu chứng ợ nóng trong 4 tuần ở bệnh nhân NERD.
Các phân tích hậu kiểm về dữ liệu thử nghiệm pha III, đã đánh giá tác động của BMI đối với mức độ nghiêm trọng và tần suất các triệu chứng ợ nóng ban đầu cũng như đáp ứng với điều trị PPIs ở bệnh nhân NERD và viêm thực quản bào mòn. Tổng cộng có 621 bệnh nhân NERD được phân tầng theo BMI (< 25, 25-30 và > 30 kg/m2). Bệnh nhân NERD được Dexlansoprazole MR 30 mg hoặc giả dược hàng ngày trong 4 tuần. Ở những bệnh nhân NERD, mức độ ợ nóng ban đầu tăng ở bệnh nhân có BMI cao hơn, nhưng điều này không có ý nghĩa thống kê. Điều trị bằng Dexlansoprazole MR 30 mg ở bệnh nhân NERD có BMI cao hơn dẫn đến mức độ nghiêm trọng của triệu chứng ợ nóng thấp hơn và phần trăm các ngày không ợ nóng trong 24 giờ cao hơn so với bệnh nhân có BMI thấp nhất. Tuy nhiên, xu hướng không có ý nghĩa thống kê.
GERD dai dẳng
Cho đến nay, chỉ có 1 nghiên cứu đánh giá giá trị của Dexlansoprazole MR ở bệnh nhân GERD đã thất bại điều trị với PPI một lần mỗi ngày. Phân tích cuối cùng của nghiên cứu bao gồm 142 bệnh nhân GERD. Tất cả các bệnh nhân được đưa vào nghiên cứu đều yêu cầu PPI liều gấp đôi để kiểm soát hoàn toàn các triệu chứng của họ. Đây là một nghiên cứu mù đơn, đa trung tâm. Sau thời gian sàng lọc 6 tuần, bệnh nhân được chuyển sang dùng Dexlansoprazole MR 30 mg cộng với giả dược trong khoảng thời gian 6 tuần nữa. Các tác giả đã chứng minh rằng sau khi chuyển, chứng ợ nóng vẫn được kiểm soát tốt ở 88% bệnh nhân. Hơn nữa, các bệnh nhân có thể duy trì mức độ nghiêm trọng của triệu chứng liên quan đến GERD và chất lượng cuộc sống sau khi chuyển. Bảng 1 mô tả phần trăm bệnh nhân trong mỗi nhóm PPI có thể chuyển sang dùng Dexlansoprazole MR 30 mg với kiểm soát hoàn toàn các triệu chứng liên quan đến GERD của họ.
| PPI trước đó | Phần trăm bệnh nhân vẫn kiểm soát tốt (%) |
| Esomeprazole | 84.0 |
| Lansoprazole | 85.7 |
| Omeprazole | 88.1 |
| Pantoprazole | 100.0 |
| Rabeprazole | 87.5 |
Bảng 1. Phần trăm bệnh nhân vẫn kiểm soát tốt về mặt triệu chứng sau khi xuống thang Dexlansoprazole MR 30 mg 1 lần/ngày từ PPI liều gấp đôi trước đó.
Xem thêm: Thuốc Pantoprazol: Tác dụng, liều dùng, những chú ý trong khi sử dụng
Ợ nóng ban đêm và rối loạn giấc ngủ

Các triệu chứng về đêm và rối loạn giấc ngủ rất phổ biến ở bệnh nhân GERD. Các nghiên cứu đã báo cáo rằng có tới 50% bệnh nhân mắc GERD trải qua các triệu chứng về đêm. Ngoài ra, nhiều bệnh nhân bị GERD ban đêm báo cáo rối loạn giấc ngủ liên quan đến GERD, dẫn đến chất lượng giấc ngủ kém. Một nghiên cứu tiến cứu, đối chứng giả dược, ngẫu nhiên, mù đôi gồm 305 bệnh nhân bị ợ nóng từ trung bình đến nặng từ 3 đêm trở lên mỗi tuần, đã đánh giá hiệu quả của Dexlansoprazole MR 30 mg đối với các triệu chứng về đêm trong thời gian 4 tuần. Bệnh nhân được chia ngẫu nhiên thành 2 nhánh điều trị bao gồm Dexlansoprazole MR 30 mg hoặc giả dược. Bệnh nhân sử dụng Dexlansoprazole MR đã cải thiện hơn đáng kể so với giả dược trong việc kiểm soát các triệu chứng liên quan đến GERD về đêm. Nhìn chung, bệnh nhân dùng Dexlansoprazole MR 30 mg trải qua 73.1% đêm không bị ợ nóng so với 35.7% ở những người dùng giả dược (P < 0.0001). Hơn nữa, phần lớn bệnh nhân trong nhóm Dexlansoprazole MR (47.5%) đã giảm các triệu chứng ợ nóng về đêm trong tuần cuối cùng của thời gian nghiên cứu khi so sánh với nhóm giả dược (19.6%, P < 0.001). Thêm vào đó, Dexlansoprazole MR tốt hơn đáng kể so với giả dược trong việc kiểm soát rối loạn giấc ngủ liên quan đến GERD (69.7% so với 47.9% tương ứng, P < 0.001), dẫn đến cải thiện đáng kể chất lượng giấc ngủ, năng suất làm việc và mức độ nghiêm trọng của các triệu chứng về đêm.
Trào ngược
Trong một phân tích hậu kiểm, các tác giả đã đánh giá tác động của Dexlansoprazole với chứng ợ nóng so với trào ngược ở bệnh nhân bị NERD hoặc viêm thực quản bào mòn. Nghiên cứu bao gồm 661 bệnh nhân NERD, họ đã được nhận Dexlansoprazole MR 30 mg, 60 mg hoặc giả dược trong thử nghiệm ngẫu nhiên, mù đôi, kéo dài 4 tuần và 1909 bệnh nhân viêm thực quản bào mòn (EE) đã được nhận Dexlansoprazole MR 60 mg hoặc lansoprazole 30 mg trong 2 thử nghiệm ngẫu nhiên, mù, kéo dài 8 tuần. Đánh giá mức độ nghiêm trọng của triệu chứng được thực hiện vào lúc bắt đầu, tuần 2 và 4 của nghiên cứu NERD và tuần 4 và 8 của cả 2 thử nghiệm EE, sử dụng bảng câu hỏi đánh giá bệnh nhân về mức độ nghiêm trọng của triệu chứng đường tiêu hóa trên (PAGI-SYM). Bệnh nhân NERD nhận Dexlansoprazole MR 30 mg và 60 mg đã cải thiện đáng kể mức độ nghiêm trọng của triệu chứng đối với cả chứng ợ nóng và trào ngược so với giả dược. Điều này đã được ghi nhận ở tuần 2 và 4 trong các phân đoạn ợ nóng và trào ngược của điểm số PAGI-SYM. Các tác giả kết luận rằng Dexlansoprazole MR dường như có hiệu quả trong cải thiện cả chứng ợ nóng và trào ngược ở cả bệnh nhân EE và NERD, và sự cải thiện này được duy trì trong suốt thời gian điều trị.
Diệt trừ Helicobacter pylori
Dexlansoprazole MR không được chỉ định để loại trừ nhiễm trùng Helicobacter pylori (H.pylori). Tuy nhiên, do dược động học (PK) và dược lực học (PD) của thuốc, một số thử nghiệm đã đánh giá giá trị của nó trong việc loại trừ H.pylori. Trong 1 nghiên cứu đã bị ngưng sớm, các tác giả đã đánh giá tỷ suất diệt trừ của Amoxicilline 1 g và Dexlansoprazole 120 mg, cả 2 được dùng 2 lần/ngày trong 14 ngày. Sau khi tuyển 13 người tham gia vào nghiên cứu, các tác giả đã phải ngừng tuyển thêm do tỷ lệ loại trừ rất thấp (53.8%). Thật thú vị, 1 liều siêu cao Dexlansoprazole (240 mg) đã được sử dụng trong nghiên cứu này nhưng vẫn không có nhiều thành công.
Trong 1 nghiên cứu khác từ Thái Lan, các tác giả đã sử dụng liệu pháp 4 thuốc dựa trên Levofloxacin – Dexlansoprazole MR. Bệnh nhân nhiễm H.pylori được chọn ngẫu nhiên để nhận 7 hoặc 13 ngày Levofloxacin 500 mg hàng ngày, Dexlansoprazole MR 60 mg 2 lần/ngày, Clarithromycin 1000 mg hàng ngày và Bismuth subsalicylate 1048 mg 2 lần/ngày. Tỷ suất diệt trừ được đánh giá bằng test hơi thở ure 13C ít nhất 4 tuần sau khi điều trị. Phân tích chủ đích điều trị cho thấy tỷ suất diệt trừ tương ứng là 84% và 96% cho chế độ điều trị 7 và 14 ngày (gần như đạt được ý nghĩa thống kê).
1 nghiên cứu cũng so sánh tỷ suất diệt trừ H.pylori giữa liệu pháp 3 thuốc dựa trên Rabeprazole (Rabeprazole 20 mg 2 lần/ngày, Clarithromycin 500 mg 2 lần/ngày và Amoxicilline 1000 mg 2 lần/ngày) so với liệu pháp 3 thuốc dựa trên Dexlansoprazole MR (Dexlansoprazole MR 60 mg hàng ngày, Clarithromycin 500 mg 2 lần/ngày và Amoxicilline 1000 mg 2 lần/ngày) trong thời gian 7 ngày. Loại trừ H.pylori được đánh giá 6 tuần sau khi ngừng điều trị. Cả 2 chế độ đều đạt được tỷ suất diệt trừ tương tự nhau (Dexlansoprazole MR 83.3%, Rabeprazole 81.6%) bằng sử dụng phân tích chủ đích điều trị. Tuy nhiên, các tác giả kết luận rằng chế độ điều trị dựa trên Dexlansoprazole MR cung cấp một số lợi thế so với chế độ dựa trên Rabeprazole, bao gồm tuân thủ điều trị tốt hơn (1 lần/ngày so với 2 lần/ngày) và giảm chi phí.
Tác dụng phụ
Nhìn chung, Dexlansoprazole MR được dung nạp tốt với rất ít tác dụng phụ. Hơn nữa, trong 1 nghiên cứu, có ít bệnh nhân sử dụng Dexlansoprazole MR đã ngừng điều trị vì các biến cố bất lợi khi so sánh với giả dược (P < 0.05). Các nghiên cứu cũng đã chứng minh rằng Dexlansoprazole MR có hồ sơ tác dụng phụ tương đương với Lansoprazole.
Hồ sơ an toàn của Dexlansoprazole được đánh giá trong 6 thử nghiệm có đối chứng bao gồm dữ liệu từ 4270 bệnh nhân. Nhìn chung, Dexlansoprazole MR có ít biến cố bất lợi hơn trong mỗi 100 bệnh nhân so với nhóm Lansoprazole và giả dược (15.64-18.75 vs. 21.06 và 24.49 tương ứng, P = NS).
Tương tác thuốc với Clopidogrel
1 nghiên cứu chéo ngẫu nhiên, nhãn mở, 2 giai đoạn đã đánh giá tác dụng của các PPIs (bao gồm Dexlansoprazole) trên PK và PD của Clopidogrel cũng như ức chế chức năng tiểu cầu sử dụng 3 xét nghiệm chức năng tiểu cầu riêng biệt. Nghiên cứu cũng đánh giá tần suất bệnh nhân sẽ được phân loại là có nguy cơ mắc biến cố thiếu máu cục bộ hoặc huyết khối sau khi can thiệp mạch vành qua da được thực hiện. Nghiên cứu đã chứng minh rằng sự hấp thu nhanh của Clopidogrel không bị ảnh hưởng bởi bất kỳ PPIs nào được nghiên cứu, bao gồm Dexlansoprazole, Lansoprazole, Omeprazole và Esomeprazole. Tất cả các PPIs đều làm giảm nồng độ đỉnh của Clopidogrel trong huyết tương (Cmax), nhưng Esomeprazole và Omeprazole làm giảm nhiều hơn hơn Lansoprazole và Dexlansoprazole MR. Diện tích dưới đường cong (AUC) của chất chuyển hóa hoạt động của Clopidogrel giảm đáng kể với Esomeprazole, không phải với Dexlansoprazole MR hay Lansoprazole. Hơn nữa, Esomeprazole, chứ không phải Dexlansoprazole MR hay Lansoprazole, làm giảm đáng kể tác dụng của Clopidogrel trên chỉ số phản ứng phosphoprotein tiểu cầu kích thích bởi chất giãn mạch. Các tác giả kết luận rằng nguy cơ tiềm tàng làm giảm hiệu lực của Clopidogrel bởi các PPIs có thể được giảm thiểu bằng cách sử dụng Dexlansoprazole MR hoặc Lansoprazole thay vì Esomeprazole hoặc Omeprazole.
Tuy nhiên, mặc dù các kết quả đã nói ở trên, điều quan trọng cần lưu ý là các tương tác PK và PD chỉ dựa trên xét nghiệm chức năng tiểu cầu ex vivo (ngoài cơ thể), nên chúng không có tương quan đáng tin cậy với kết quả lâm sàng. Vì vậy nên thận trọng khi điều trị cho bệnh nhân phối hợp các PPIs với Clopidogrel.
Dược động học
Hấp thu: Với dạng giải phóng kép, thuốc có 2 lần đạt nồng độ đỉnh trong huyết tương (Tmax) là 1-2 giờ và 4-5 giờ.
Phân bố: Thể tích phân bố (Vd) là 40.3 L. Tỷ lệ gắn với protein huyết tương của thuốc là trên 96%.
Chuyển hóa: Dexlansoprazole được chuyển hóa qua hệ thống cytochrome P450 của gan, chủ yếu là hydroxy hóa qua CYP2C19 và sulfone hóa qua CYP3A4.
Thải trừ: Thời gian bán hủy (t1/2) là 1-2 giờ. Bài xuất qua phân (48% dưới dạng chất chuyển hóa) và nước tiểu (51% dưới dạng chất chuyển hóa).
Hệ gen dược lý
Dexlansoprazole là thành phần lưu hành chính bất kể trạng thái allele CYP2C19.
Trong kiểu gen chuyển hóa rộng (*1/*1) hoặc trung gian (*1/đột biến), 5-hydroxy dexlansoprazole là chất chuyển hóa chính.
Trong kiểu gen chuyển hóa kém (đột biến/đột biến), Dexlansoprazole sulfone là chất chuyển hóa chính trong huyết tương (do tăng chuyển hóa theo con đường thay thế qua CYP3A4).
Phơi nhiễm toàn thân với Dexlansoprazole thường cao hơn ở các kiểu gen chuyển hóa trung gian và kém.
Các kiểu gen chuyển hóa trung gian: Giá trị trung bình của Cmax (nồng độ tối đa trong huyết tương) và AUC (diện tích dưới đường cong) Dexlansoprazole cao hơn tới 2 lần so với các kiểu gen chuyển hóa rộng.
Các kiểu gen chuyển hóa chậm: Cmax trung bình cao hơn tới 4 lần và AUC là 12 lần so với các kiểu gen chuyển hóa rộng.
Tác dụng
Dexlansoprazole ức chế bài tiết acid dạ dày và từ đó làm tăng pH của dịch vị.
Chỉ định
Thuốc có các chỉ định sau:
- Chữa viêm thực quản bào mòn: Tối đa 8 tuần.
- Duy trì viêm thực quản bào mòn đã được chữa khỏi: Tối đa 6 tháng.
- GERD không bào mòn có triệu chứng: Tối đa 4 tuần. Điều trị ợ nóng có liên quan đến bệnh này.
Cách sử dụng
Cách dùng

Uống thuốc khoảng 30 phút trước bữa ăn. Điều này có 2 mục đích: Tránh ảnh hưởng của thức ăn làm giảm sinh khả dụng của thuốc và nhằm đạt được Cmax vào lúc có nhiều bơm proton hoạt động nhất (lúc ăn) (Các PPIs không ức chế bơm proton ở trạng thái nghỉ mà chỉ ức chế bơm ở trạng thái hoạt động).
Liều dùng
Người trưởng thành
Viêm thực quản bào mòn
Viên nang: Chữa viêm thực quản bào mòn tất cả các cấp độ và duy trì viêm thực quản bào mòn đã được chữa khỏi.
Viên nén phân rã trong miệng (ODT): Duy trì viêm thực quản bào mòn đã được chữa khỏi.
- Chữa: Uống 60 mg/ngày trong tối đa 8 tuần.
- Duy trì: Uống 30 mg/ngày trong tối đa 6 tháng.
GERD không bào mòn có triệu chứng
Uống 30 mg/ngày trong 4 tuần.
Chỉnh liều
Suy giảm chức năng gan:
- Nhẹ (Child-Pugh A): Không cần chỉnh liều.
- Trung bình (Child-Pugh B): Không quá 30 mg/ngày.
- Nặng (Child-Pugh C): Không khuyến cáo.
Trẻ em
Viêm thực quản bào mòn
< 12 tuổi: An toàn và hiệu lực chưa được thiết lập.
≥ 12 tuổi:
- Viên nang: Chữa viêm thực quản bào mòn tất cả các cấp độ và duy trì viêm thực quản bào mòn đã được chữa khỏi.
- ODT: Duy trì viêm thực quản bào mòn đã được chữa khỏi.
- Chữa: Uống 60 mg/ngày trong tối đa 8 tuần.
- Duy trì: Uống 30 mg/ngày trong tối đa 6 tháng.
GERD không bào mòn có triệu chứng
< 12 tuổi: An toàn và hiệu lực chưa được thiết lập.
≥ 12 tuổi: Uống 30 mg/ngày trong 4 tuần.
Tác dụng phụ
Thường gặp (1-10%)
- Rối loạn tiêu hóa: Tiêu chảy, buồn nôn, nôn, đầy hơi.
- Đau bụng.
- Nhiễm khuẩn đường hô hấp trên.
Ít gặp (< 1%)
- Tim mạch: Loạn nhịp tim, nhịp tim chậm, huyết khối tĩnh mạch sâu, tăng huyết áp.
- Tiêu hóa: Viêm thực quản Barrett, xuất huyết trực tràng.
- Gan mật: Chứng gan to.
- Hô hấp: Khó thở.
- Dị cảm.
- Nhiễm trùng âm hộ – âm đạo.
Báo cáo hậu mãi
- Mắt: Nhìn mờ.
- Dị ứng: Phù miệng, phù mặt, phù hầu họng, nghẹt họng, phát ban, sốc phản vệ (can thiệp khẩn cấp), hội chứng Stevens-Johnson, hoạt tử thượng bì nhiễm độc (đôi khi gây tử vong), viêm mạch tăng bạch cầu đa nhân trung tính.
- Cơ – xương – khớp: Gãy xương.
- Bệnh lý tự miễn: Lupus ban đỏ da và hệ thống (CLE và SLE).
- Thiếu vitamin B12.
- Polyp tuyến đáy vị.
Lưu ý và thận trọng khi sử dụng thuốc
Thận trọng với bệnh nhân suy giảm chức năng gan. Có thể cần phải giảm liều thuốc.
Bệnh nhân suy giảm chức năng thận không cần phải giảm liều. Tuy nhiên, viêm thận kẽ cấp và tổn thương thận đã được báo cáo, nên đánh giá chức năng thận thường xuyên.
Bệnh tự miễn bao gồm CLE và SLE đã được báo cáo. Nên ngừng thuốc và đến gặp bác sĩ chuyên khoa ngay lập tức nếu phát hiện thấy bất kỳ dấu hiệu hoặc triệu chứng nào của bệnh.
Các phản ứng dị ứng và quá mẫn nghiêm trọng đã được báo cáo, bao gồm các trường hợp nguy hiểm đến tính mạng như sốc phản vệ, hội chứng Stevens-Johnson, hoại tử thượng bì nhiễm độc. Cần có sự chăm sóc y tế kịp thời với các trường hợp này, đồng thời ngừng sử dụng thuốc.
Nguy cơ loãng xương, có thể dẫn đến gãy xương tăng lên khi dùng liều cao và kéo dài trên 1 năm, tuy nhiên nguy cơ không đáng ngại.
Nguy cơ nhiễm trùng tiêu hóa và hô hấp tăng lên, tuy nhiên bệnh nhân cũng không cần quá bận tâm.
Khi dùng Dexlansoprazole điều trị các bệnh lý tăng tiết acid, triệu chứng bệnh giảm không đồng nghĩa có thể loại trừ các trường hợp bệnh lý ác tính liên quan đến dạ dày hay thực quản.
Sử dụng liệu pháp ức chế bài tiết acid dạ dày có thể làm tăng nồng độ chromogranin A (CgA), có thể gây dương tính giả khi chẩn đoán khối u thần kinh nội tiết. Cần ngừng sử dụng thuốc 14 ngày trước khi tiến hành chẩn đoán và xem xét chẩn đoán lại nếu như nồng độ CgA ban đầu cao.
Giảm hấp thu các vi chất như sắt, calci, magie, vitamin B12: Nguy cơ không đáng kể. Bổ sung nếu cần thiết. Một vài trường hợp bổ sung không mang lại hiệu quả, khi đó phải ngừng sử dụng thuốc.
Tạm thời ngừng sử dụng Dexlansoprazole khi sử dụng Methotrexate liều cao do khi phối hợp, nồng độ Methotrexate và các chất chuyển hóa tăng cao trong máu.
Thuốc có thể làm giảm tác dụng chống kết tập tiểu cầu của Clopidogrel.
Nguy cơ polyp tuyến đáy vị tăng lên khi sử dụng thuốc lâu dài (> 1 năm). Polyp thường lành tính, không có triệu chứng và phát hiện được tình cờ khi nội soi. Bệnh nhân không nên lo lắng về vấn đề này.
Dexlansoprazole có dùng được cho phụ nữ có thai và đang cho con bú?

Phụ nữ có thai: Không có nghiên cứu về sử dụng Dexlansoprazole ở phụ nữ có thai. Dexlansoprazole là đồng phân R của Lansoprazole, và các nghiên cứu quan sát công bố về sử dụng Lansoprazole trong thai kỳ không chứng minh được mối liên quan đến kết quả bất lợi thai kỳ với Lansoprazole.
Các nghiên cứu trên động vật ở liều cao hơn liều dùng cho người cho thấy sự bất thường trong phát triển xương. Tư vấn cho bà bầu về nguy cơ thai nhi.
Phụ nữ đang cho con bú: Không có thông tin liên quan đến sự hiện diện của Dexlansoprazole trong sữa mẹ, ảnh hưởng đến trẻ bú mẹ hoặc sự sản xuất sữa. Tuy nhiên, Lansoprazole và các chất chuyển hóa của nó có trong sữa chuột. Cân nhắc giữa lợi ích của việc cho con bú với nhu cầu lâm sàng cần điều trị của người mẹ và tác dụng phụ tiềm ẩn với trẻ bú mẹ do sử dụng thuốc hoặc từ tình trạng tiềm ẩn của người mẹ.
Tương tác thuốc

Tương tác dược động học giai đoạn hấp thu
Do thuốc làm tăng pH dạ dày nên sẽ làm ảnh hưởng đến độ tan và độ ổn định nhiều thuốc. Nhiều thuốc tan tốt trong môi trường acid sẽ bị giảm độ tan khi phối hợp với Dexlansoprazole, từ đó khả dụng sinh học giảm. Ngược lại, những thuốc kém ổn định trong pH acid, thì khi phối hợp với thuốc, sinh khả dụng sẽ tăng lên do thuốc ít bị phá hủy tại dạ dày hơn.
Các thuốc có sinh khả dụng giảm khi phối hợp với Dexlansoprazole:
- Erlotinib, Nelfinavir và Ripivirine: Tương tác chống chỉ định.
- Acalabrutinib, Atazanavir, Dacomitinib, Dasatinib, Neratinib, Nilotinib, Pazopanib, Pexidartinib, Ponatinib, Delavirdine, Indinavir, Sofosbuvir/Velpatasvir, Itraconazole, Ketoconazole, Mesalamine: Tương tác mức độ nghiêm trọng. Nên tránh phối hợp này hoặc dùng thuốc khác thay thế.
Thuốc có sinh khả dụng tăng khi phối hợp với Dexlansoprazole: Digoxin. Tương tác nghiêm trọng do Digoxin có phạm vi điều trị hẹp, rất dễ xảy ra ngộ độc. Nguyên nhân là do Digoxin không bền trong môi trường acid mạnh. Dexlansoprazole làm tăng pH dạ dày, do đó làm giảm độ acid của dịch vị và từ đó làm giảm phá hủy Digoxin, dẫn đến khả dụng sinh học của Digoxin tăng. Tránh phối hợp này hoặc sử dụng thuốc khác thay thế.
Tương tác dược động học giai đoạn chuyển hóa
Dexlansoprazole chuyển hóa chủ yếu qua CYP2C19 và CYP3A4, đồng thời cũng ức chế CYP2C19, do đó nó có thể ức chế sự chuyển hóa một số thuốc cũng được chuyển hóa qua con đường này, và Dexlansoprazole cũng sẽ chịu ảnh hưởng của các thuốc khác khi chúng cảm ứng hoặc ức chế các enzyme này.
Các thuốc cảm ứng enzyme CYP2C19 và/hoặc CYP3A4 làm tăng chuyển hóa Dexlansoprazole: Apalutamide. Tránh phối hợp này và nên dùng thuốc khác thay thế.
Thuốc ức chế enzyme CYP2C19 và/hoặc CYP3A4 làm giảm chuyển hóa Dexlansoprazole: Idelalisib và Voxelotor. Tránh phối hợp này và nên dùng thuốc khác thay thế.
Thuốc chuyển hóa qua CYP2C19 bị ảnh hưởng: Điển hình là Clopidogrel. Clopidogrel là thuốc chống kết tập tiểu cầu được sử dụng rất phổ biến trong dự phòng các biến cố tim mạch. Clopidogrel là tiền thuốc, nó phải được chuyển hóa qua CYP2C19 thành chất chuyển hóa hoạt động. Do Dexlansoprazole ức chế CYP2C19, Clopidogrel sẽ bị ức chế chuyển hóa thành chất chuyển hóa có hoạt tính, từ đó làm giảm tác dụng chống kết tập tiểu cầu. Với phối hợp này, tốt nhất ta nên tránh và thay bằng PPIs ít ức chế CYP2C19 hơn, tốt nhất là Rabeprazole hoặc có thể là Pantoprazole. 1 thuốc khác cũng có tương tác nghiêm trọng kiểu này với Dexlansoprazole là Fedratinib.
Chống chỉ định
Quá mẫn cảm với Dexlansoprazole, các PPIs khác hoặc bất cứ thành phần nào của thuốc.
Phối hợp với thuốc có chứa Rilpivirine, Erlotinib và Nelfinavir.
Chế phẩm trên thị trường – Giá bán
Dexilant

- Nhà sản xuất: Takeda Pharmaceuticals.
- Các dạng hàm lượng: Viên nang giải phóng trì hoãn 30 và 60 mg, ODT giải phóng trì hoãn (30 mg).
- Giá bán: 350,000VNĐ/hộp Dexilant 60 mg.
Hiện tại Dexlansoprazole chưa hết hạn bằng sáng chế nên chỉ có duy nhất 1 biệt dược của thuốc.
Tài liệu tham khảo
Ronnie Fass and Rosita Frazier, The role of dexlansoprazole modified-release in the management of gastroesophageal reflux disease, https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5298478/





t có thể mua thuốc này ở nhà thuốc nào tại hà nội đc thưa dược sĩ