Tác giả: Bác sĩ Đặng Thanh Tuân – Bệnh viện Nhi Đồng 1 – TPHCM
Mặc dù thông khí cơ học có thể cần thiết để hỗ trợ thông khí và trao đổi khí, thời gian kéo dài trên máy thở có liên quan đến các biến chứng đáng kể, bao gồm tổn thương phổi, nhiễm trùng và yếu cơ thần kinh. Do đó, ở những bệnh nhân được coi là không còn cần hỗ trợ thở máy, điều quan trọng là phải ngừng thở máy càng sớm càng tốt. Tuy nhiên, ngừng thở máy sớm có thể cần phải tái đặt nội khí quản, một thủ tục có liên quan đến tăng nguy cơ kết cục bất lợi. Quá trình cai máy bắt đầu bằng việc đánh giá sự sẵn sàng cai máy, sau đó là xét nghiệm chẩn đoán, được gọi là thử nghiệm thở tự nhiên (SBT, sponta- neous breathing trial), để xác định khả năng rút ống thành công.
Đánh giá sự sẵn sàng để cai máy
Ba tiêu chí chính cần được hoàn thành trước khi bắt đầu quá trình cai máy:
1. Cải thiện đáng kể nguyên nhân ban đầu của suy hô hấp, bằng liệu pháp (ví dụ: kháng sinh, lợi tiểu, steroid) hoặc theo thời gian (ví dụ, cai thuốc an thần, giải quyết viêm phổi).
2. Oxy hóa đầy đủ với FIO2 và PEEP tối thiểu. Thông số được chấp nhận chung là độ bão hòa oxy trên 90% với FIO2 ≤ 0,4 và PEEP 8 cm H2O.
3. Khả năng bắt đầu nhịp thở một cách tự nhiên.
Các thông số khác cần được đánh giá bao gồm tình trạng tâm thần, dịch tiết hô hấp, độ mạnh của ho, nhu cầu hô hấp và tình trạng tim mạch. Một bệnh nhân bị ức chế cảm giác hoặc độ mạnh của ho kém có thể không đủ bài tiết dịch tiết để bảo vệ đường thở sau rút ống. Các chất tiết bị giữ lại có thể gây ra nghẹt đàm của đường thở và xẹp phổi do tắc đàm, dẫn đến suy hô hấp.
Bệnh nhân có nhu cầu thông khí cao (ví dụ, nhiễm toan hoặc sốt đáng kể) có thể không thể đáp ứng các yêu cầu thông khí cao sau rút ống dẫn đến suy hô hấp sau rút ống. Hiện tượng này đặc biệt quan trọng ở những bệnh nhân mắc bệnh phổi tiềm ẩn.
Như đã thảo luận trong Chương 8, thở máy rất hữu ích trong tình trạng sốc tuần hoàn nghiêm trọng, tình trạng giảm cung cấp oxy toàn phần. Bằng cách giảm công hô hấp bệnh nhân, thở máy làm giảm nhu cầu oxy của cơ hô hấp, cho phép phân bổ nhiều cung lượng tim hơn cho các cơ quan thiết yếu khác như não, tim và thận. Một bệnh nhân cần dùng thuốc vận mạch hoặc thuốc tăng co bóp liều cao có thể có nguy cơ mất bù cao sau khi rút ống vì cơ hô hấp sau đó sẽ lấy bớt một số lượng cung lượng tim trước đó được phân bổ cho các cơ quan thiết yếu hơn.
Thử nghiệm thở tự nhiên
Một thử nghiệm thở tự nhiên (SBT) nên được tiến hành ở những bệnh nhân được coi là sẵn sàng cai máy. SBT mô phỏng các điều kiện sau rút ống. Mục đích của nó là để đánh giá xem bệnh nhân có đủ sức mạnh hô hấp và sức chịu đựng đối với tải hô hấp hay không. Thử nghiệm giúp xác định xem một bệnh nhân có đáp ứng đầy đủ các yêu cầu trao đổi khí và thông khí mà không cần sự trợ giúp của thở máy hay không. Hai cách phổ biến để tiến hành SBT là sử dụng tự thở qua ống chữ T hoặc chế độ thông khí hỗ trợ áp lực (PSV) thấp. SBT thường kéo dài từ ba mươi phút đến hai giờ.
| Khái niệm chính # 1
Thử nghiệm thở tự nhiên mô phỏng các điều kiện sau rút ống |
Thử nghiệm T-Piece (ống chữ T)
Một phương pháp để mô phỏng các điều kiện sau rút ống là chỉ cần ngắt kết nối ống nội khí quản ra khỏi máy thở. Ống nội khí quản vẫn được bảo đảm trong đường thở, nhưng không có áp lực dương nào được đưa ra. Trong những trường hợp này, bộ chuyển đổi hình chữ T (T-piece) được kết nối với ống nội khí quản qua đó cung cấp oxy ẩm bổ sung. Về bản chất, ống chữ T có thể được xem như một ống thông mũi cho ống nội khí quản (Hình 9.1).
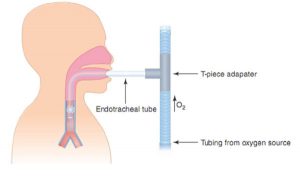
Trong thử nghiệm này, bệnh nhân được theo dõi các dấu hiệu suy hô hấp sắp xảy ra bao gồm thở nhanh, sử dụng cơ hô hấp phụ, giảm oxy máu, kích động hoặc ngủ gà, thay đổi huyết động (ví dụ, nhịp tim nhanh, tăng huyết áp) và vã mồ hôi. Nếu các dấu hiệu suy hô hấp đáng kể phát triển, SBT được coi là thất bại và chấm dứt bằng cách kết nối lại nội khí quản với máy thở. Vì bệnh nhân không được rút nội khí quản, nên không cần phải tái đặt nội khí quản cho bệnh nhân, và tránh được các rủi ro của việc tái đặt nội khí quản. Sự xuất hiện của các dấu hiệu suy hô hấp trong một thử nghiệm ống chữ T ngụ ý rằng áp lực dương từ máy thở vẫn cần thiết để giảm công hô hấp và nếu không có áp lực dương, bệnh nhân có thể bị suy hô hấp.
Có một số hạn chế của một thử nghiệm ống chữ T. Ống nội khí quản dài, ống thông hẹp dẫn đến tăng sức cản đường thở so với đường thở thông thường. Sức cản đường thở cao hơn này đòi hỏi phải tăng công hô hấp để đạt được cùng một mức độ lưu lượng và thông khí, giống như thở bằng ống hút. Do đó, thử nghiệm ống chữ T có thể áp đặt tải trọng hô hấp cao không cần thiết và có thể ước tính dưới mức sẵn sàng để rút ống. Điều quan trọng cần lưu ý là sức cản đường thở và công hô hấp trong thử nghiệm ống chữ T phụ thuộc vào đường kính ống nội khí quản. Một ống nội khí quản có đường kính nhỏ hơn sẽ đòi hỏi nhiều công thở hơn để đạt được lưu lượng hô hấp tương tự so với ống nội khí quản có đường kính lớn hơn.
Đối với bệnh nhân bị phù nề hoặc tắc nghẽn đường hô hấp trên (ví dụ, phù thanh quản), ống nội khí quản làm giảm sức cản vì nó có tác dụng như một stent đường thở trên. Trong kịch bản này, công thở trong thử nghiệm ít hơn sau khi rút ống, đánh giá quá cao khả năng rút ống thành công. Thử nghiệm rò rỉ bóng chèn (cuff leak test) có thể giúp dự đoán tăng sức cản đường thở sau khi rút nội khí quản ra. Khái niệm này sẽ được tiếp tục khám phá sau trong chương này.
| Khái niệm chính # 2
Thử nghiệm ống chữ T: • Bệnh nhân bị ngắt kết nối với máy thở • Ống nội khí quản vẫn còn trong đường thở • Oxy được truyền qua ống chữ T |
Thông khí hỗ trợ áp lực
PSV là một trong những chế độ thông khí cơ bản được mô tả trong Chương 3. PSV là chế độ thông khí được kích hoạt bởi bệnh nhân, theo mục tiêu áp lực, chu kỳ theo lưu lượng. Máy thở cung cấp lưu lượng để nhanh chóng đạt được và duy trì áp lực đường thở gần đã định, cho đến khi lưu lượng giảm dần đến một tỷ lệ phần trăm của lưu lượng thở cao nhất. Dạng sóng lưu lượng, thể tích khí lưu thông và thời gian hít vào khác nhau dựa trên đặc điểm của hệ hô hấp và nỗ lực hô hấp của bệnh nhân.
PSV có hai đặc điểm khiến nó đặc biệt phù hợp để xác định khả năng rút ống thành công. Đầu tiên, kích hoạt cho PSV chỉ bao gồm một kích hoạt bệnh nhân (hỗ trợ) và không có kích hoạt máy thở (kiểm soát). Do đó, bệnh nhân phải có thể tự bắt đầu thở trong chế độ thông khí này. Thứ hai, áp lực đường thở gần (mục tiêu) được đặt ở mức bù đắp cho công thở do tăng sức cản đường thở của ống nội khí quản. Mặc dù rất khó để xác định áp lực đường thở chính xác cần thiết để bù vào ống nội khí quản tăng tải sức cản, áp lực đường thở gần 5 cm H2O thường được sử dụng cho mục đích này. Nếu một bệnh nhân có thể tạo ra lưu lượng hô hấp đủ để đạt được thể tích khí lưu thông đủ cao ở áp lực đường thở thấp này, thì có khả năng đủ sức mạnh cơ hô hấp để tải công thở mà không cần thở máy.
| Khái niệm chính # 3
Thể tích khí lưu thông cao trong PSV với Pair thấp cho thấy sức mạnh cơ hô hấp đầy đủ liên quan đến tải hô hấp |
Khái niệm này có thể được hiểu rõ hơn với phương trình từ Chương 1:
Q = (Pair – Palv)/R
Pair = áp lực đường thở gần
Palv = áp lực phế nang
Q = lưu lượng
R = sức cản
Trong PSV, áp lực đường thở gần (mục tiêu) được đặt ra bởi bác sĩ lâm sàng. Khi bệnh nhân thực hiện một nỗ lực hô hấp, áp lực phế nang giảm. Để duy trì áp lực đường thở gần tại mục tiêu đã đặt, máy thở sẽ tăng lưu lượng, do đó làm tăng thể tích khí lưu thông. Hãy tưởng tượng một bệnh nhân có cơ hô hấp cực kỳ yếu, người không thể giảm đáng kể áp lực phế nang bằng các nỗ lực hô hấp nhưng vẫn có thể kích hoạt máy thở. Áp lực đường thở gần có thể được đặt ở mức cao để tạo ra lưu lượng hô hấp và thể tích khí lưu thông là bình thường. Đối với bệnh nhân này, giả sử rằng áp lực đường thở gần 20 cm H2O dẫn đến thể tích khí lưu thông 500 mL với nhịp thở 10 lần/phút. Do đó, tổng thông khí phút là 5 L/phút. Với mức áp lực đường thở cao này, máy thở về cơ bản đảm nhận tất cả các công việc của nhịp thở. Nếu sau đó giảm áp lực đường thở và bệnh nhân vẫn không thể giảm đáng kể áp lực phế nang vì suy yếu nghiêm trọng, máy thở phải cung cấp ít lưu lượng hơn để duy trì áp lực đường thở thấp hơn. Do đó, thể tích khí lưu thông sẽ giảm. Đối với bệnh nhân của chúng tôi, giả sử rằng việc giảm áp lực đường thở gần đến 5 cm H2O dẫn đến thể tích khí lưu thông là 100 mL. Điều này làm giảm thể tích khí lưu thông dẫn đến giảm thông khí. Như một phản ứng bù, bệnh nhân sẽ tăng nhịp hô hấp của mình trong nỗ lực duy trì thông khí phút. Kiểu thở này có thể tích khí lưu thông thấp với nhịp hô hấp cao được gọi là thở nông nhanh. Thở nông nhanh là dấu hiệu của suy hô hấp liên quan đến tải hô hấp và cho thấy rút ống sẽ không được dung nạp. Đối với bệnh nhân của chúng tôi có áp lực đường thở gần 5 cm H2O đang đạt được thể tích khí lưu thông 100 mL, nhịp thở 50 lần/phút sẽ là cần thiết để tạo ra thông khí phút 5 L/phút. Ngay cả khi bệnh nhân này có thể đạt được tần số hô hấp cao như vậy, anh ta sẽ không thể duy trì tần số này trong một thời gian và suy hô hấp sẽ tái phát.
| Khái niệm chính # 4
Thở nông nhanh: dấu hiệu suy yếu cơ hô hấp so với tải trọng hô hấp |
Bây giờ hãy tưởng tượng một bệnh nhân có cơ hô hấp mạnh. Nếu máy thở cung cấp lưu lượng hô hấp bình thường, với thể tích khí lưu thông bình thường, trên áp lực đường thở thấp (giả sử 5 cm H2O), bệnh nhân đang chứng minh rằng mình đang giảm đáng kể áp lực phế nang bằng nỗ lực hô hấp của chính mình. Khả năng giảm áp lực phế nang một cách thích hợp bằng các nỗ lực hô hấp là một chỉ số có sức mạnh hô hấp tốt so với tải hô hấp. Như đã thảo luận trong Chương 8, lực hô hấp cao hơn là cần thiết để giảm đủ áp lực phế nang cho phổi cứng hơn so với phổi có độ giãn nở tốt. Tương tự, áp lực phế nang thấp hơn phải được tạo ra để đạt được lưu lượng thích hợp trong bối cảnh tăng sức cản đường thở. Do đó, một bệnh nhân đạt được thể tích khí lưu thông đầy đủ trong PSV với tình trạng dự phòng đường thở ở mức thấp được đặt chắc chắn sẽ có sức mạnh hô hấp để duy trì thông khí tự nhiên sau khi rút ống.
Điều rất quan trọng để đánh giá cao rằng chỉ đơn giản là trên PSV không chỉ ra một thử nghiệm thở tự nhiên. Một thử nghiệm thở tự nhiên với PSV đòi hỏi phải có áp lực đường thở ở mức thấp. PSV với áp lực đường thở gần cao làm giảm đáng kể công hô hấp của bệnh nhân và không cho phép đánh giá đúng mức độ hô hấp liên quan đến tải hô hấp. Do đó, không đủ để nói rằng một bệnh nhân có thể dung nạp PSV. Thay vào đó, một bệnh nhân thở PSV với áp lực đường thở gần ở mức thấp phải đạt được thể tích khí lưu thông thích hợp trong khi thở ở tần số nhịp thở hợp lý.
| Khái niệm chính # 5
Pair phải thấp nếu PSV được sử dụng cho SBT |
Kiểm tra rò rỉ bóng chèn
Đặt ống nội khí quản làm tăng sức cản đường thở cho hầu hết bệnh nhân. Sự gia tăng này xảy ra bởi vì ống nội khí quản thường hẹp hơn so với đường thở của bệnh nhân. Tuy nhiên, ở những bệnh nhân bị tắc nghẽn đường thở trên (ví dụ, phù thanh quản), đặt ống nội khí quản làm giảm sức cản đường thở. Sự giảm này xảy ra do các ống nội khí quản mở ra các chổ hẹp, tắc nghẽn của đường thở bệnh nhân. Đặt nội khí quản có thể gây tổn thương thanh quản và phù nề, dẫn đến tắc nghẽn đường hô hấp trên sau khi ống nội khí quản được rút bỏ, ngay cả ở những bệnh nhân không bị tắc nghẽn đường hô hấp trên.
Ở những bệnh nhân bị tắc nghẽn đường hô hấp trên hoặc nghi ngờ, điều quan trọng là phải xác định liệu đường thở có còn được thông hay không sau khi rút bỏ ống nội khí quản; tái đặt lại nội khí quản của một bệnh nhân bị tắc nghẽn đường thở trên có thể khó khăn và rủi ro. Thử nghiệm rò rỉ bóng chèn là một phương pháp không xâm lấn giúp dự đoán liệu đường thở có còn được thông sau khi loại bỏ ống nội khí quản hay không.
Để thực hiện kiểm tra rò rỉ bóng chèn, bệnh nhân được đặt thông khí kiểm soát thể tích. Khi bóng chèn ống nội khí quản được bơm phồng, thể tích không khí trở lại máy thở trong khi thở ra bằng với thể tích khí lưu thông đưa đến bệnh nhân vì không có đường nào khác để không khí thoát ra khỏi chu trình thở máy (Hình 9.2a). Bóng chèn nội khí quản sau đó bị xì hơi. Nếu thể tích hồi lưu của ống thở vào máy thở giảm đáng kể khi bóng chèn bị xì hơi, một phần không khí thở ra sẽ không quay trở lại máy thở qua ống nội khí quản mà thay vào đó là đi xung quanh ống nội khí quản và ra khỏi miệng bệnh nhân. Rò rỉ này có nghĩa là có khoảng trống giữa ống nội khí quản và thanh quản và đường thở của bệnh nhân sẽ có khả năng duy trì thông thoáng khi tháo ống nội khí quản (Hình 9.2b). Khi có rò rỉ, người ta thường có thể nghe thấy tiếng rột rẹt trong miệng bệnh nhân trong khi thở ra. Nếu không có giảm thể tích thở ra máy thở (tức là không có rò rỉ), thì không có lối đi để không khí thoát ra khỏi bệnh nhân từ xung quanh ống nội khí quản. Trong trường hợp này, ống nội khí quản có thể là stent mở đường thở và rút ống nội khí quản có thể dẫn đến xẹp đường thở, tắc nghẽn đường thở trên và thở rít sau rút ống (Hình 9.2c).
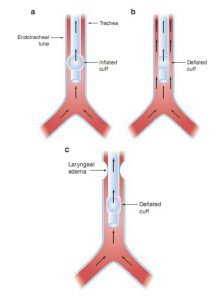
Mặc dù rò rỉ có thể không có trong tình trạng phù thanh quản hoặc các chấn thương thanh quản khác, nó cũng có thể không có nếu có dịch tiết hoặc nếu đường kính ống nội khí quản lớn tương đối với đường kính thanh quản. Do đó, thử nghiệm chỉ nên được xem xét ở những bệnh nhân có nguy cơ cao sau khi rút ống nội khí quản, chẳng hạn như những người có đặt nội khí quản chấn thương hoặc tắc nghẽn đường thở trên.
| Khái niệm chính # 6
Kiểm tra rò rỉ bóng chèn giúp dự đoán liệu đường thở có còn được thông sau khi rút ống |
Suggested Readings
1. Boles J, Bion J, Connors A, et al. Weaning from mechanical venti-lation. Eur Respir J. 2007;29:1033–56.
2. Cairo J. Pilbeam’s mechanical ventilation: physiological and clinical applications. 5th ed. St. Louis: Mosby; 2012.
3. MacIntyre N, Branson R. Mechanical ventilation. 2nd ed. Philadelphia: Saunders; 2009.
4. Tobin M. Principles and practice of mechanical ventilation. 3rd ed. Beijing: McGraw-Hill; 2013.






Tôi đang có kế hoạch thực hiện đề cương nghiên cứu về Chăm sóc giảm nhẹ (Good death) cho luận văn tiến sĩ Điều dưỡng của mình. Xin được kết bạn để chia sẽ thông tin cũng như kiến thức. Chân thành cảm ơn