Tác giả: Thạc sĩ – Bác sĩ Hồ Hoàng Kim – ICU Bệnh viện NGUYỄN TRI PHƯƠNG dịch từ Hemodynamic monitoring 2019.
Triệu chứng đường thở và phổi
Thông tin cực kỳ hữu ích và có liên quan có thể ghi nhận được khi phân tích vị trí và tư thế của bệnh nhân đang có triệu chứng chứng khó thở. Giảm cảm giác khó thở ở tư thế ngồi hoặc đứng so với tư thế nằm ngửa được gọi là orthopnoea-khó thở đứng. Trong khi tăng hồi lưu tĩnh mạch ở bệnh nhân nằm ngửa được dung nạp tốt ở những người có chức năng tim được bảo tồn, thì điều này dẫn đến sung huyết tĩnh mạch phổi, tăng nước trong mô kẽ phổi và giảm dung tích phổi và sau đó là tình trạng khó thở ở bệnh nhân bị suy chức năng tim . Theo đó, bệnh nhân bị suy tim thích ngồi thẳng (ví dụ: đỡ lưng bằng gối để đạt được tư thế thẳng đứng tối đa) (Hình 5.1). Ngược lại, đặt bệnh nhân vào tư thế nằm ngửa có thể được sử dụng như một bài test để loại trừ suy hô hấp do suy tim hoặc quá tải dịch (phổi). Tiền sử khó thở về đêm khó thở đặc trưng bởi sự thức giấc lặp đi lặp lại do khó thở khi ngủ ở tư thế nằm ngửa là một triệu chứng điển hình của suy tim.
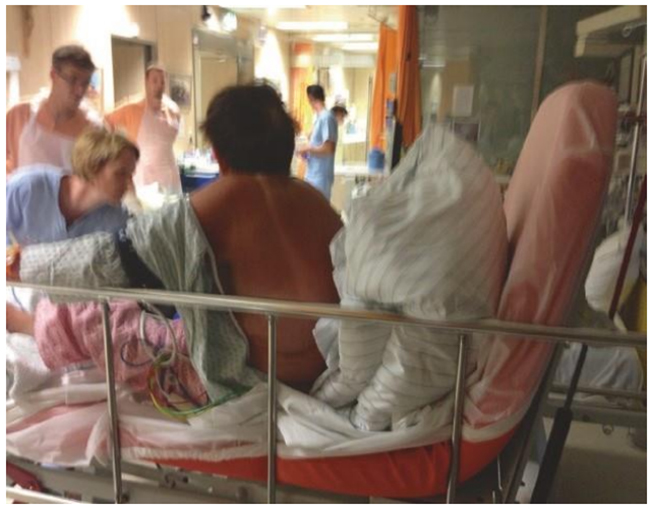
Hình 5.1 Bệnh nhân bệnh nặng đang bị suy tim cấp và suy hô hấp khi nhập viện. Được phép của Martin W. Dünser, MD. Lưu ý vị trí ngồi và gối đặt dưới lưng bệnh nhân để giảm chứng khó thở. Hơn nữa, lưu ý sự xuất hiện rám nắng của bệnh nhân (rõ ràng là bỏng nắng) cho thấy bệnh nhân đã hoạt động trước đó cho đến giai đoạn bệnh cấp tính này.
Trepopnea – khó thở buộc phải nằm nghiêng sang 1 bên nào đó là một hiện tượng gặp phải ở bệnh nhân suy tim (ví dụ ở những người bị tràn dịch màng phổi bên phải), bệnh phổi không đối xứng (xẹp phổi diện tích lớn hoặc đè sụp phổi toàn bộ, tràn dịch màng phổi, viêm phổi, bệnh nhân sau phẫu thuật phổi). Nó mô tả sự xuất hiện của chứng khó thở ở một vị trí nghiêng bên đối ngược với các tư thế khác. Vì trọng lực làm cho máu được phân phối lại trong khoang ngực, chứng khó thở phát triển ở vị trí bên với phần bên bị bệnh nhiều hơn của phổi bị đặt xuống phía dưới. Trong thực hành lâm sàng, tác dụng này cũng có thể được sử dụng trong điều trị (“đặt phổi tốt xuống dưới!” để cải thiện oxy hóa).
Hình 5.2 Vị trí cơ thể điển hình của một bệnh nhân bị lên cơn hen cấp tính. Được phép của Martin W. Dünser, MD.
Bệnh nhân bị hen cấp tính hoặc đợt cấp bệnh phổi tắc nghẽn mạn tính (COPD) cảm thấy nhẹ nhõm nhất khi khó thở khi ngồi và ngả người về phía trước với hai cánh tay đặt trên đầu gối hoặc trên giường (Hình 5.2). Vị trí này cho phép tối đa hóa sự co cơ hô hấp. Bệnh nhân COPD thường xuyên đảm nhận vị trí này có thể bị tăng sừng trên da ở đầu gối và đầu xa của đùi (dấu hiệu Dahl).
Platypnea – khó thở khi đứng hay ngồi thẳng – đề cập đến tình trạng khó thở xảy ra hoặc tăng ở vị trí thẳng đứng nhưng được làm dịu với nằm ngữa. Ở những bệnh nhân này, chứng khó thở thường đi kèm với giảm độ bão hòa oxy (orthodeoxia). Hiện tượng này có thể được quan sát thấy ở những bệnh nhân mắc shunt từ phải sang trái thông qua các shunt trong tim hoặc thường xuyên hơn là shunt trong phổi [ví dụ: (2 bên) viêm đáy phổi, khí phế thũng ở đáy hoặc shunt động mạch – tĩnh mạch như ở bệnh nhân mắc hội chứng gan – phổi hoặc bệnh Osler].
Về mặt sinh lý bệnh, phân phối lại máu theo lực hấp dẫn đến các phần phía đáy của phổi bị ảnh hưởng nhiều hơn có thể giải thích sự xuất hiện của chứng khó thở ở vị trí thẳng đứng ở những bệnh nhân này.
Hình dạng lồng ngực, nở rộng thành ngực và đối xứng
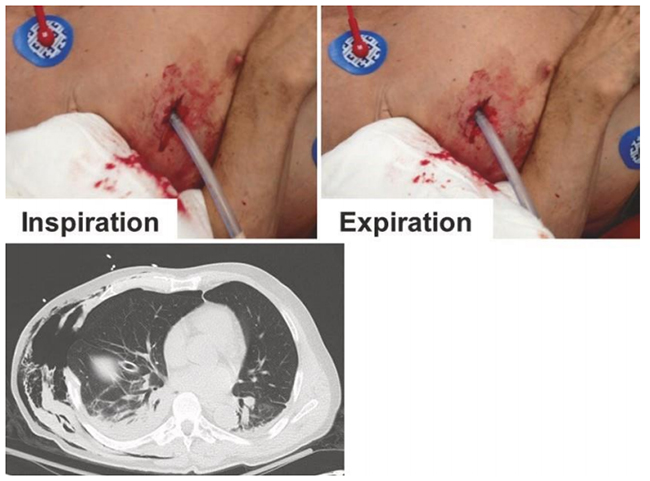
Hình 5.3 Vỡ ngực ở bệnh nhân bị gãy xương sườn thành bên nối tiếp với một đoạn thành ngực di động lớn và chụp cắt lớp vi tính ngực tương ứng. Được phép của Martin W. Dünser, MD.
Kiểm tra trực quan ngực bằng mắt có thể tiết lộ manh mối quan trọng về chức năng phổi. Biến dạng thành ngực như gù, vẹo cột sống, gù vẹo, hình phễu nặng (vùng xương ức lõm) hoặc ngực hình chim bồ câu (vùng ức nhô ra) có liên quan đến giảm dung tích phổi và bệnh phổi hạn chế. Một lồng ngực giống 1 cái rương hình thùng là gợi ý về sự hiện diện của COPD tiềm tàng và / hoặc hiện tương tăng bơm phổi (bẫy khí). Tương tự như vậy, béo phì hướng tâm (bụng) có thể liên quan đến việc giảm compliance của thành ngực và giảm dung tích phổi. Sẹo của các ca phẫu thuật lồng ngực trước đó cho thấy bệnh nhân có thể bị giảm dung tích phổi (ví dụ do cắt bỏ phổi). Ở những bệnh nhân mắc COPD, có thể nhìn thấy và sờ thấy vùng đỉnh phổi ở vùng thượng đòn. Khỏang gian liên sườn mở rộng với nhu mô phổi phình ra ít được chú ý hơn trên thành ngực bên trong đợt cấp tính nặng ở bệnh nhân hen phế quản. Biến dạng đáng kể của ngực do chấn thương (ví dụ: “stove-in chest”- dập ngực gây xẹp do gãy nhiều hơn 3 xương sườn liên tiếp) là rất hiếm, nhưng, nếu có, chúng có liên quan đến các tổn thương phổi hay trung thất đe dọa gây tử vong.
Mức độ giãn nở của thành ngực trong thì hít vào là một dấu hiệu lâm sàng tốt về thể tích thông khí. Bệnh nhân có phần giãn nở hầu như không thể nhìn thấy của phầnngực (dưới) thường có (rất) thể tích thông khí thấp và có nguy cơ cao bị suy hô hấp. Nguyên nhân phổ biến là giảm compliance phổi hoặc thành ngực, COPD, mệt mỏi cơ hô hấp hoặc các bệnh lý về thần kinh cơ. Ở những bệnh nhân béo phì, mức độ của các mức độ di động của thành ngực rất khó để đánh giá và đưa ra kết luận về kích thước của thể tích thông khí không đáng tin cậy.
Khi đánh giá sự đối xứng của việc giãn nở thành ngực, điều quan trọng là phải đảm bảo rằng bệnh nhân nằm thẳng để sự bất cân xứng không phải do vị trí bệnh nhân. Giãn nở thành ngực không đối xứng phản ánh thông khí phổi không đối xứng và có thể phát sinh từ tràn khí màng phổi, xẹp phổi hoặc đông đặc nhu mô phổi (ví dụ như viêm phổi). Trong khi tràn khí màng phổi dẫn đến tăng độ cao, ộng của 1 bên ngực bị ảnh hưởng, xẹp xuống bên thành ngực / mất thể tích toàn bộ phổi dẫn đến giảm mức độ giãn rộng thành ngực với bên ngực bị ảnh hưởng so với vị trí đối bên. Trong cả tràn khí màng phổi và xẹp phổi / xẹp phổi, sự gian nỡ thành ngực của bên bị ảnh hưởng đều giảm. Hiếm khi và chỉ ở những bệnh nhân suy nhược dẫn đến các bệnh phổi 1 bên (ví dụ như viêm phổi) trong việc giảm mở rộng thành ngực cùng bên.
Bệnh nhân bị gãy nhiều xương sườn có thể xuất hiện với thành ngực không ổn định (lồng ngực bị sập). Điều này đặc biệt phổ biến ở những bệnh nhân có một số xương sườn liền kề của thành ngực trước hoặc sau bị gãy thành một hoặc nhiều mảnh tự do (Hình 5.3). Đoạn thành ngực này sau đó di chuyển vào trong thì hít vào tự nhiên và hướng ra ngoài trong khi thở ra làm tổn hại một cách tinh tế cơ học thành ngực và có thể là trao đổi khí (thường bị suy yếu do tổn thương hoặc nhiễm trùng phổi tiềm tàng đồng thời; xem Hình 5.3). Ở những bệnh nhân có các thành phần thành ngực di chuyển tự do lớn, một sự đẩy lệch trung thất (hoặc rung lắc) có thể xảy ra với những thay đổi của áp lực bên trong khoang ngực trong chu kỳ hô hấp và gây ra tình trạng bất ổn huyết động. Trong hầu hết các trường hợp, một thành ngực không ổn định có thể được nhận ra bằng cách kiểm tra thành ngực (trước hoặc bên). Sờ nắn với lòng bàn tay của người thăm khám được đặt trên thành ngực trước và bên giúp phát hiện các phân đoạn nhỏ hơn. Ở những bệnh nhân thở máy, áp lực đường thở dương sẽ ngăn phần thành ngực tự do di chuyển vào trong thì thở vào, do đó ổn định thành ngực. Ở những bệnh nhân này, các bộ phận thành ngực di chuyển tự do chỉ có thể được phát hiện bằng cách sờ nắn tỉ mỉ. Chuyển động ngực bất thường hoặc nghịch lý có thể được quan sát thấy ở bệnh nhân sau phẫu thuật tim có tình trạng nhiễm trùng xương ức và mất ổn định. Ở một số bệnh nhân này, phẫu thuật cắt xương ức bỏ một phần hoặc toàn bộ với tái tạo vạt cơ để lại cho họ một thành ngực không ổn định mãn tính khi kiểm tra lâm sàng, vì vạt cơ thường di chuyển vào trong thì hít vào và hướng ra ngoài trong thì thở ra.
Màu sắc da
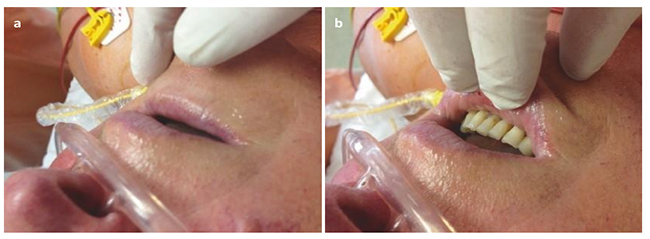
Hình 5.4 Màu xanh tím trung tâm được công nhận bởi sự đổi màu hơi xanh của môi (a) và niêm mạc miệng (b) Được phép của Martin W. Dünser, MD.
Xanh tím trung tâm ảnh hưởng đặc trưng đến màu sắc môi, niêm mạc miệng / lưỡi và niêm mạc dưới lưỡi (Hình 5.4). Nó phản ánh tình trạng thiếu oxy nghiêm trọng nhưng cũng có thể gặp ở những bệnh nhân bị meth- (> 1,5 g / dL, màu nâu hoặc màu xanh) hoặc sulfhaemoglobinemia (> 0,5 g / dL).
Chứng xanh tím trung tâm trở nên rõ ràng nếu lượng máu mao mạch / tĩnh mạch tuyệt đối ở môi hoặc niêm mạc miệng có nồng độ hemoglobin bị khử oxi vượt quá 4,25 g / dL (> 2,38 g / dL trong máu động mạch). Ở những bệnh nhân không thiếu máu, điều này tương ứng với độ bão hòa oxy động mạch khoảng 80%. Nhận biết lâm sàng của chứng xanh tím trung tâm có thể khó khăn với kết quả dương tính giả và âm tính giả. Ở bệnh nhân thiếu máu, thiếu oxy máu phải phải rất sâu sắc trước khi tím tái trung tâm phát triển. Ví dụ, ở những bệnh nhân có nồng độ huyết sắc tố 7,5 g / dL (ví dụ như có thể xảy ra ở bệnh nhân trong đơn vị chăm sóc đặc biệt), chứng xanh tím trung tâm chỉ có thể phát hiện được khi độ bão hòa oxy giảm xuống giá trị <50% (một lần nữa tương ứng với nồng độ khử oxy huyết sắc tố ít nhất 4,25 g / dL trong mao mạch niêm mạc). Trong thiếu máu nặng, tím tái trung tâm có thể không được phát hiện lâm sàng mặc dù có thiếu oxy nặng. Cuối cùng, da hỗn hợp (sạm màu) có thể ảnh hưởng đến ngưỡng mà phát hiện chứng xanh tím trung tâm. Ở những bệnh nhân có da và môi sẫm màu phức tạp, việc kiểm tra niêm mạc miệng và lưỡi (lưỡi dưới lưỡi hoặc lưỡi) có thể thực hiện kỹ càng hơn đối với sự hiện diện của chứng xanh tím trung tâm (Hình 5.4b).
Hình 5.5 Plethora trên khuôn mặt với ban đỏ lan tỏa của ngực trên ở một bệnh nhân bị tăng thán khí cấp tính. Được phép của Martin W. Dünser, MD.
Bệnh nhân mắc chứng đa hồng cầu (ví dụ, những người mắc COPD) có thể bị tím tái ở mức bão hòa oxy động mạch giảm nhẹ. Pseudocyanosis – giả xanh tím(tím tái trung tâm không có thiếu oxy máu) có thể là do nhiễm độc kim loại mãn tính (ví dụ: bạc, vàng) hoặc làm phức tạp các liệu pháp thuốc dài hạn (ví dụ amiodarone, minocycline, chloroquine, phenothiazine). Khuôn mặt Plethora với ban đỏ lan tỏa của ngực trên là một dấu hiệu lâm sàng của chứng tăng CO2 máu cấp tính (Hình 5.5).
Chứng xanh tím mạn tính có thể được phát hiện đáng tin cậy hơn so với chứng xanh tím cấp tính vì bệnh nhân thường có nồng độ hemoglobin tăng cao. Các dấu hiệu khác của thiếu oxy máu mãn tính bao gồm khuôn mặt plethora (trạng thái quá thừa máu), co rút các ngón tay (ngón tay dùi trống) và ngón chân và giường móng tím xanh tái. Mặc dù co rút các ngón phần lớn được thấy ở những bệnh nhân mắc bệnh phổi dẫn đến thiếu oxy máu mãn tính [ví dụ: xơ phổi, bệnh bụi phổi amiăng, ung thư phổi (thường không có ung thư biểu mô tế bào nhỏ của phổi), ung thư trung biểu mô, bệnh phổi mưng mủ bao gồm viêm mủ màng phổi, áp xe phổi và phế quản và rất hiếm khi mắc bệnh COPD], nó có thể là do di truyền hoặc do các bệnh không phải là bệnh phổi chẳng hạn như bệnh tim bẩm sinh tím, bệnh viêm ruột hoặc bệnh gan mãn tính. Ở một số bệnh nhân, độ bóng của móng tay hoặc độ xốp của giường móng, giai đoạn đầu của quá trình cum móng, có thể được quan sát trong vòng 2 tuần sau khi bắt đầu bệnh phổi.
Tần số hô hấp
Nhip hô hấp được xác định bằng cách đếm số lần nở rộng thành ngực trên 20 – 30 và sau đó nhân nó để đạt được số lần thở mỗi phút. Tốc độ hô hấp từ 10 đến 15 nhịp thở mỗi phút là bình thường về mặt sinh lý ở người khỏe mạnh nghỉ ngơi. Ngoại trừ ở một số bệnh nhân cao tuổi, trong đó nhịp hô hấp có thể đạt tới 25 nhịp thở mỗi phút, bất kỳ sự tăng > 20 hơi / phút nào cũng phải được coi là bất thường và được gọi là thở nhanh. Mức độ của thở nhanh là một chỉ số vững chắc nhưng không đặc hiệu về mức độ nghiêm trọng của bệnh với nhịp hô hấp > 30 hơi thở mỗi phút thường liên quan đến các tình trạng đe dọa tính mạng. Thở nhanh có giá trị hơn để dự đoán ngừng tim tiếp theo ở bệnh nhân nhập viện so với nhịp tim nhanh hoặc huyết áp động mạch bất thường. Ngược lại, nhịp hô hấp bình thường là một phát hiện hữu ích khiến cho các bệnh lý nhất định (ví dụ sốc, thuyên tắc mạch phổi đáng kể) khá khó xảy ra. Về mặt sinh lý, tăng nhịp hô hấp làm tăng thông khí phế nang, loại bỏ carbon dioxide và phân áp oxy phế nang. Do đó, thở nhanh không chỉ có thể được quan sát thấy ở bệnh phổi (cấp tính) mà còn ở những bệnh nhân bị giảm cung cấp oxy toàn thân và nhiễm toan chuyển hóa. Mặc dù vậy, thở nhanh, trong thực hành lâm sàng, tương quan kém với mức độ thiếu oxy máu. Hơn nữa, thông khí có thể được kích thích bằng tăng trương lực giao cảm (ví dụ như đau), viêm (ví dụ như nhiễm trùng huyết) và rối loạn chức năng não (ví dụ như tổn thương vỏ não hoặc não giữa). Không giống như hầu hết các bệnh nhân khác, bệnh nhân bị nhiễm toan chuyển hóa trước tiên tăng thông khí phế nang bằng cách tăng thể tích thông khí và chỉ sau đó là tăng tốc độ hô hấp. Dạng thở nhanh này được gọi là hyperpnoea – tăng biên độ thông khí và về mặt sinh lý là cách hiệu quả nhất để loại bỏ carbon dioxide qua phổi vì thông khí không gian chết được giảm thiểu. Mặc dù trong một số trường hợp, sự gia tăng thể tích thông khí có thể thấy rõ khi “thở kiểu Kussmaul_, việc thông khi phút tăng lên ở những bệnh nhân bị nhiễm toan chuyển hóa rất khó nhận ra. Nó thường chỉ trở nên rõ ràng khi đạt đến phạm vi pH thấp đáng ngạc nhiên. Vì các giá trị pH rất thấp (< 7.1- 7.2) thường được gây ra bởi nhiễm toan có tăng khoảng cách anion (chủ yếu là có nguồn gốc tiểu đường), các nguyên nhân phổ biến nhất của chứng “hyperpnoea” bao gồm nhiễm toan keton, nhiễm axit lactic, ngộ độc (ví dụ salicylate, ngộ độc rượu, carbon monoxide, cyanide , isoniazid, paraldehyd, sắt) và hội chứng tăng ure huyết.
Nhịp hô hấp
Hơi thở sinh lý là nhịp nhàng. Những thay đổi đặc trưng cho nhịp điệu này có thể được quan sát và thông tin lâm sàng quan trọng sẽ được thu lượm. Nhịp thở bệnh lý được quan sát phổ biến nhất trong bệnh cấp tính là nhịp thở Cheyne-Stokes. Nó được đặc trưng bởi các khoảng xen kẽ của các đợt tăng biên độ thở tăng dần và giảm dần bị gián đoạn bởi các đợt ngưng thở (Hình 5.6). Các đợt ngưng thở có thể tồn tại đến 45 giây nhưng thường chỉ tồn tại trong 5 – 10 giây. Trong khi thở Cheyne-Stokes có thể là sinh lý ở các nhóm bệnh nhân chọn lọc (ví dụ: trẻ sơ sinh) hoặc một số tình trạng nhất định (ví dụ như khi lên leo lên núi cao), nhưng đó là dấu hiệu lâm sàng hợp lệ của bệnh lý não cấp tính hoặc bệnh mạn tính. Nó hiếm khi dẫn đến ngưng thở.
Điều này trái ngược với nhịp thở của Biot giống với nhịp thở của CheyneStokes ngay từ cái nhìn đầu tiên nhưng khác ở những giai đoạn xen kẽ của tăng biên độ và ngưng thở bắt đầu và dừng đột ngột hơn. Nhìn chung, sự thay đổi của các nhịp thở tăng biên độ thở và ngưng thở ít thường xuyên hơn so với nhịp thở của Cheyne-Stokes. Hơi thở Biot khá hiếm gặp nhưng là một chỉ số nhạy cảm của bệnh lý cầu não hoặc hệ thống lưới của não. Điều này giải thích tại sao bệnh nhân thở Biot có nguy cơ ngưng thở cao.
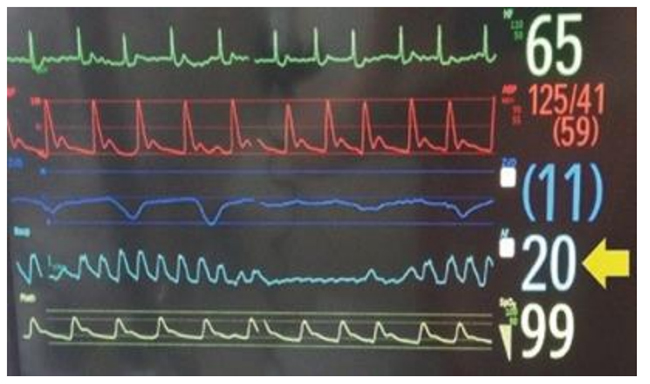
Hình 5.6 Máy theo dõi sinh hiệu quan trọng cho thấy đường sóng hô hấp gợi ý đến nhịp thở / hô hấp của Cheyne-Stokes (mũi tên màu vàng đánh dấu dấu vết của hô hấp). Được phép của Martin W. Dünser, MD.
Hơi thở không đều hoặc mất điều hòa được đặc trưng bởi nhịp hô hấp không đều và thể tích thông khí. Bệnh nhân thường nín thở vào cuối mỗi thì hít vào trước khi chu kỳ thở ra tiếp theo bắt đầu với tốc độ chậm, không đều. Nó phản ánh một dấu hiệu sớm (bệnh lý lưới não hoặc suy giảm tưới máu não nghiêm trọng) và thường đi trước thở hổn hển và ngừng hô hấp (xem Phần I Bài 4.3).
Kiểu thở
Bốn kiểu thở rất cần thiết để nhận biết ở bệnh nhân nguy kịch: kiểu thở sinh lý, nghịch lý hay nghịch đảo (thở ngực-bụng), tắc nghẽn và hạn chế.
Về mặt sinh lý, sự co cơ của cơ hoành và cơ liên sườn làm cả ngực và bụng di chuyển lên trong thì hít vào. Thì thở ra xảy ra một cách thụ động với ngực và bụng giảm dần. Tỷ lệ thời gian bình thường của nhịp thở vào và thở ra là 1: 2.
Hơi thở nghịch lý hay nghịch đảo (ngực – bụng) đề cập đến sự chuyển động vào trong của ngực trong khi bụng nổi lên trong thì hít vào. Kiểu thở này được nhìn thấy ở những bệnh nhân bị tắc nghẽn đường thở (ví dụ như bệnh nhân hôn mê ở tư thế nằm ngửa) và cần được nhận ra không được chậm trễ. Hơi thở nghịch lý (hay nghịch thường ở bụng) cũng xảy ra ở những bệnh nhân bị suy hô hấp nặng hoặc rối loạn chức năng cơ hoành (hãy nhớ: chuyển động hô hấp ở bụng gián tiếp chỉ ra cách cơ hoành di chuyển). Ở những bệnh nhân này, bụng di chuyển vào trong trong khi thành ngực tăng lên. Đó là một dấu hiệu rất nhạy cảm và đáng báo động của mất bù hô hấp sắp xảy ra. Hơn nữa, hơi thở nghịch lý có thể được quan sát ở những bệnh nhân bị chấn thương tủy sống cổ khi chỉ có cơ hoành di chuyển bụng ra ngoài và ngực vào trong thì hít vào.
Ở những bệnh nhân có kiểu thở tắc nghẽn, khí thở ra bị suy yếu. Trên lâm sàng, điều này trở nên rõ ràng thông qua bằng chứng co thắt cơ thành bụng tích cực trong thì thở ra. Ngực thường xuống chậm và không hoàn toàn trong khi cơ bụng co lại và di chuyển bụng xuống – và hướng ra ngoài. Thời gian sử dụng trong thì thở ra vượt quá thời gian thời gian thì hít vào. Các tình trạng lâm sàng phổ biến nhất dẫn đến suy yếu luồng khí thở và kiểu thở tắc nghẽn là hen suyễn hay COPD và tình trạng quá tải dịch / phù phổi gây ra xẹp đường thở nhỏ. Sử dụng môi để tạo ra áp lực hô hấp dương (thở kiểu chím môi) là phổ biến ở những bệnh nhân có kiểu thở tắc nghẽn, đặc biệt là những người bị khí phế thũng. Nó làm giảm nhịp hô hấp, tăng thể tích thông thí (lên tới 500 – 600 mL) cũng như loại bỏ thán khí. Hơn nữa, sự gia tăng áp lực dương cuối thì hô hấp trong kiểu thở chím môi, giúp chuyển cơ hoành sang một vị trí tốt hơn khi bắt đầu thì hít vào và do đó cải thiện chức năng cơ hoành.
Hình 5.7 Một phương pháp đơn giản để phân biệt giữa bốn kiểu thở thiết yếu là đặt tay lên ngực bệnh nhân và bụng để cảm nhận sự chuyển động của thành ngực và bụng trong suốt thời gian của chu kỳ hô hấp. Được phép của Martin W. Dünser, MD.
Một kiểu thở hạn chế được đặc trưng bởi một thì hít vào kéo dài và vất vả. Thì thở ra thường theo một mô hình bình thường. Trái ngược với hơi thở tắc nghẽn, thời gian cần thiết cho thì hít vào vượt quá thời gian thở ra. Trên lâm sàng, kiểu thở hạn chế được nhận ra bằng cách kiểm tra thành ngực trên. Các bệnh lý lâm sàng phổ biến nhất dẫn đến kiểu thở hạn chế là các bệnh về phổi với sự giảm compliance phổi hoặc thành ngực (ví dụ như xơ phổi, ARDS, phù phổi kẽ sớm). Nếu giới hạn lưu lượng thở ra là nghiêm trọng và bẫy không khí xảy ra ở bệnh nhân hen / COPD, có thể quan sát được kiểu thở hạn chế và tắc nghẽn cùng một lúc.
Để có thể phân biệt giữa bốn loại nhịp thở đòi hỏi phải có kinh nghiệm và thời gian dài đào tạo lâm sàng về hoạt động lâm sàng [[ví dụ: bằng cách chú ý cụ thể đến kiểu thở ở mọi bệnh nhân nguy kịch và không nguy kịch]. Thông tin mà bác sĩ lâm sàng có thể nhận được từ việc nhận biết chính xác kiểu thở là rất quan trọng. Nếu một người không chắc chắn, thường đặt một hoặc cả hai tay lên ngực bệnh nhân và / hoặc bụng để cảm nhận các cử động (nghịch lý) (Hình 5.7).
Công thở
Khó thở là cảm giác chủ quan và không thể được đánh giá lâm sàng mà chỉ được than phiền bởi bệnh nhân. Mặt khác, công việc của hơi thở có thể được đánh giá bằng cách kiểm tra. Mặc dù các dấu hiệu lâm sàng của việc tăng nhịp thở thường tương quan tốt với mức độ khó thở, đáng ngạc nhiên ở một số bệnh nhân (ví dụ như những người mắc COPD) không cảm thấy khó thở mặc dù công thở tăng lên rõ rệt.
Công thở phản ánh những nỗ lực của các cơ hô hấp để tạo ra luồng không khí đủ để trao đổi khí phế nang. Nó được xác định chủ yếu bởi sức mạnh cơ hô hấp, compliance thành ngực và chức năng phổi nền. Thì hít vào đạt được về mặt sinh lý bằng cách co cơ hoành và cơ liên sườn. Ở phần còn lại, thì thở ra xảy ra thụ động. Trong suy hô hấp, các cơ bên ngoài được sử dụng cho cả thì hít vào và thở ra. Các cơ phụ hô hấp phụ cho hít vào bao gồm (quan trọng nhất) các cơ bậc thang và ức đòn chủm. Trong suy hô hấp nặng, cơ hình thang và platysma được kích hoạt, tuy nhiên, các này chỉ có tác dụng tối thiểu đối với sự giãn nở của hô hấp. Các cơ bụng xiên là cơ hô hấp phụ chủ yếu của thì thở ra. Các dấu hiệu thực thể cụ thể và tổng quát của một công hô hấp tăng được tóm tắt trong Bảng 5.1.
Một cách gián tiếp, suy hô hấp và do đó công thở có thể được xác định liệu bệnh nhân có thể nói đầy đủ câu hay không. Bệnh nhân bị khó thở chỉ có thể nói một từ hoặc nói theo kiểu “staccato- nói kiểu ngắt âm” (ví dụ: vài từ được nói với mỗi hơi thở). Đánh giá công hô hấp và dung tích sống gián tiếp đặc biệt quan trọng ở những bệnh nhân mắc bệnh thần kinh cơ cấp tính, trước hết là hội chứng Guillain tựa Barré. Ở những bệnh nhân này, việc không thể đếm đến hơn mười trong một hơi thở rất có ý nghĩa cho thấy khả năng dung tích sống bị giảm nghiêm trọng (ví dụ <1 L) và nhu cầu đặt nội khí quản. Ngược lại, những bệnh nhân có thể đếm đến 20 hoặc cao hơn với một hơi thở thường có dung tích sống trong phạm vi an toàn. Tiến triển nhanh chóng của sự yếu cơ, đặc biệt là nếu nó liên quan đến cơ mặt, cổ và cơ gốc chi gần, nhấn mạnh dung tích sống đã rớt đến mức giới hạn nguy hiểm. Giảm âm lượng giọng nói và không có khả năng nâng đầu hoặc khuỷu tay là những dấu hiệu nguy hiểm hơn nữa của suy hô hấp sắp xảy ra.
| Bảng 5.1 Các dấu hiệu lâm sàng của gia tăng công thở |
Các dấu hiệu đặc hiệu:
Các triệu chứng toàn thân:
a Là kết quả của chứng tăng huyết áp (PaCO2 > 80 – 90 mmHg hoặc > 10 – 12 kPa) và / hoặc thiếu oxy (PaO2 <30 mmHg hoặc <4 kPa). Cũng lưu ý rằng những bệnh nhân bị yếu cơ thần kinh, ngược lại với những bệnh nhân bị tổn thương tim phổi, thường vẫn tỉnh táo mặc dù nồng độ PaCO2 rất cao. |
Ở những bệnh nhân có dẫn lưu màng phổi và có mực nước kín, sự thay đổi mực nước (trong bình chứa) trong chu kỳ hô hấp phản ánh những thay đổi về áp lực màng phổi. Ở những bệnh nhân bị tăng nhịp thở, có thể thấy sự dao động lớn của mực nước trong thì hít vào và thở ra.
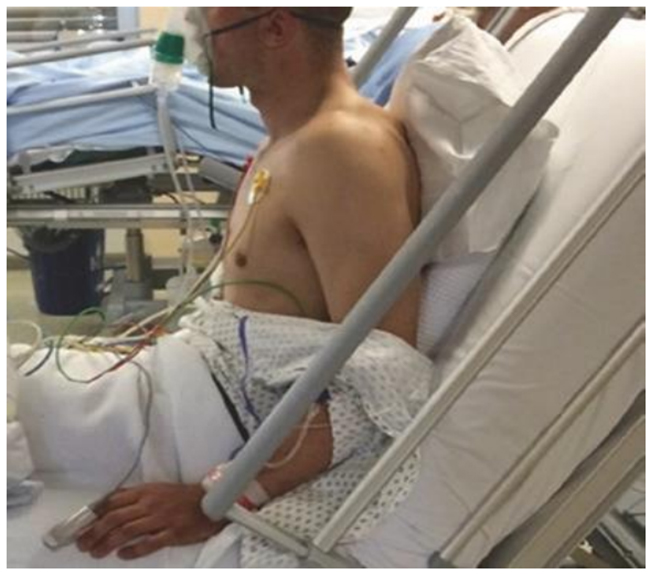
Hình. 5,8 Sự co rút liên sườn (mũi tên trắng) và co rút hõm thượng đòn (mũi tên màu vàng) ở một bệnh nhân mắc COPD và suy hô hấp. Được phép của Martin W. Dünser, MD.

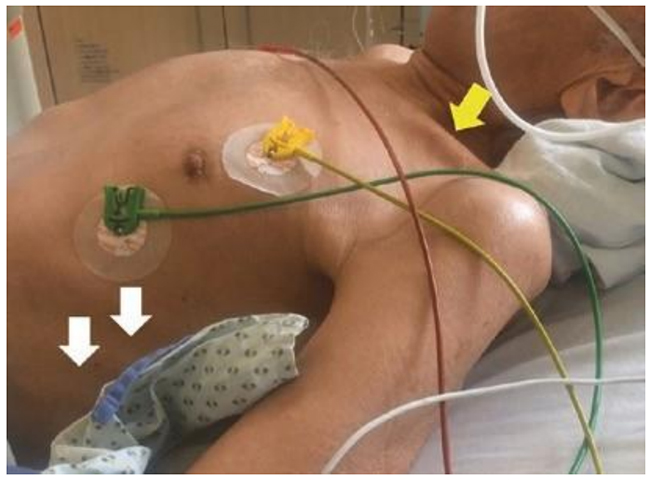
Hình 5.9 Sử dụng các cơ hô hấp phụ (ví dụ: cơ bậc thang và cơ ức đòn chũm, mũi tên trắng) và nâng cao vai không tự nguyện đồng bộ với thì hít vào (mũi tên màu vàng) ở bệnh nhân bị suy hô hấp và tăng nhịp thở. Được phép của Martin W. Dünser, MD.
Mất đồng bộ giữa bệnh nhân – máy thở
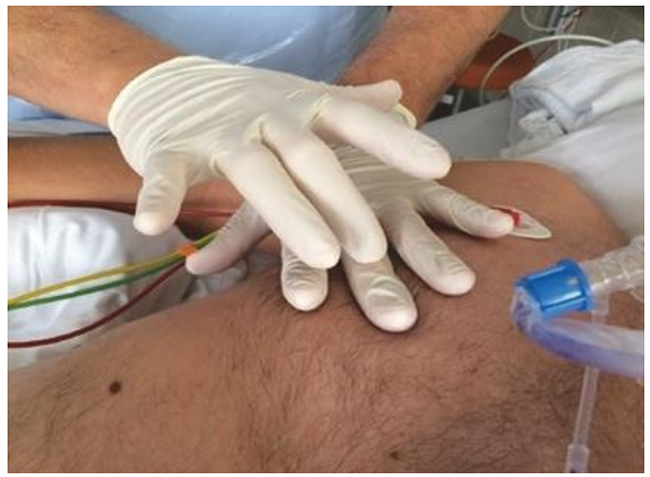
Hầu hết các giai đoạn của mất đồng bộ máy thở của bệnh nhân được quan sát thấy trong quá trình thở tự nhiên được hỗ trợ. Tuy nhiên, chúng cũng có thể xảy ra trong quá trình thở máy có kiểm soát khi bệnh nhân “chiến đấu” chống lại máy thở. Trên lâm sàng, bệnh cảnh này được nhấn mạnh với hiện tượng máy thở ngắt các nỗ lực hít vào mặc dù lượng thể tích thông khí rất thấp được sử dụng. Cách tốt nhất để phát hiện xem bệnh nhân có đang chiến đấu với máy thở hay không là chạm vào bụng (Hình 5.10). Tất cả các bệnh nhân chiến đấu với thở máy có kiểm soát đều co thắt cơ bụng và có thành bụng cứng hơn khi sờ nắn. Điều thú vị là, một số quần thể bệnh nhân có nguy cơ cao bị mất đồng bộ máy thở trong khi thở máy có kiểm soát (ví dụ, bệnh nhân phẫu thuật tim trong những giờ sau phẫu thuật đầu tiên). Nếu cơ bụng không co thắt và thể tích thông khí thấp, các nguyên nhân khác ngoài mất đồng bộ máy thở phải được loại trừ một cách có hệ thống (ví dụ: tắc nghẽn một phần / toàn bộ ống, ngắt kết nối, rối loạn chức năng máy thở). Một dạng khác của mất đồng bộ máy thở của bệnh nhân được quan sát trong quá trình thở máy có kiểm soát là những nỗ lực “lãng phí”. Trên lâm sàng, điều này có thể được nhận ra bởi bệnh nhân dùng các nỗ lực hô hấp mà không cần máy thở hỗ trợ. Những nỗ lực hô hấp “lãng phí” như vậy đi cùng với việc giãn nở thành ngực tối thiểu và tốt nhất có thể được phát hiện ở thành ngực trên và trước.
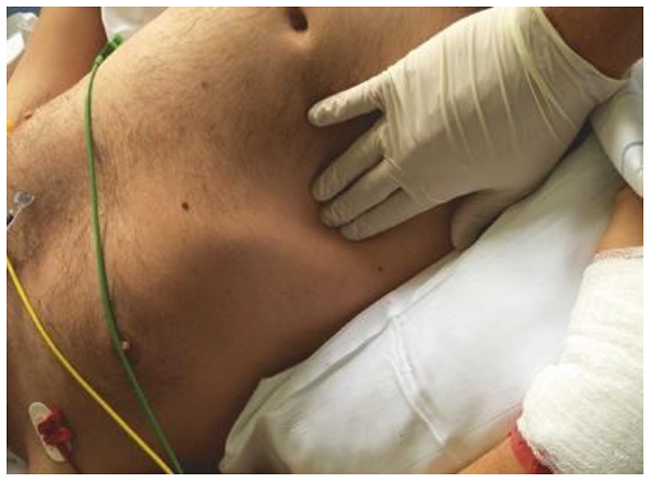
Hình 5.10 Sờ nắn bụng để phát hiện hoặc loại trừ xem bệnh nhân có đang chiến đấu với máy thở trong khi thở máy được kiểm soát hay không. Được phép của Martin W. Dünser, MD.
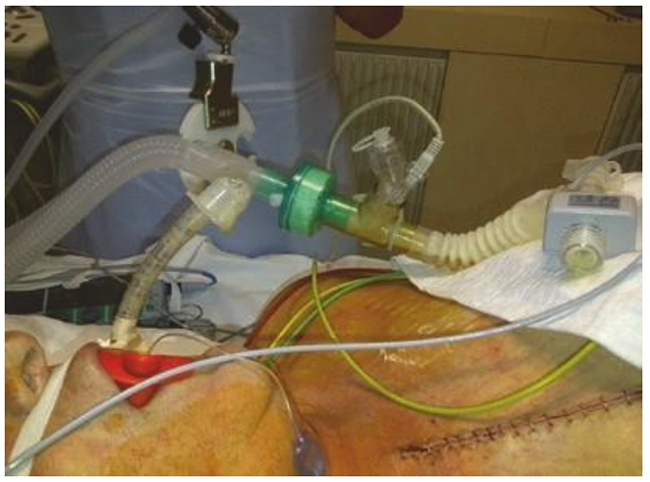
Hình 5.11 Phù phổi ồ ạt với dịch phù trong ống nội khí quản và ống thông khí ở bệnh nhân bị tổn thương phổi cấp tính liên quan đến truyền máu (TRALI) khi trao đổi oxy màng ngoài cơ thể. Được phép của Martin W. Dünser, MD.
Trong quá trình thở tự nhiên được hỗ trợ, rối loạn đồng bộ máy thở của bệnh nhân có thể phát sinh từ sự không phù hợp của các nỗ lực của bệnh nhân và máy thở liên quan đến thời gian của thì hít vào hoặc thở ra, cũng như lưu lượng và thời gian hô hấp. Hơn nữa, độ nhạy kích hoạt dòng khí không đủ có thể dẫn đến rối loạn đồng bộ máy thở của bệnh nhân. Phân tích dạng sóng của máy thở là phương pháp tốt nhất để phát hiện và giải thích sự không đồng bộ của máy thở. Dấu hiệu lâm sàng chung là nhịp tim nhanh, tăng huyết áp (đôi khi cũng mất ổn định huyết động), đổ mồ hôi, lo lắng và kích động. Các triệu chứng hô hấp của rối loạn đồng bộ máy thở bệnh nhân thường chỉ tinh tế. Khi nghi ngờ mất đồng bộ máy thở của bệnh nhân, điều đặc biệt hữu ích là liên tục quan sát kiểu thở của bệnh nhân trong ít nhất 1 phút trong khi cố gắng phát hiện các kiểu khác nhau của mất đồng bộ máy thở (Bảng 5.2).
| Bảng 5.2 Các dạng khác biệt về mất đồng bộ máy thở của bệnh nhân với các kết quả lâm sàng tương ứng và các vấn đề tiềm ẩn có thể xảy ra. | ||
| Loại mất đồng bộ | Lâm sàng | Vấn đề |
| Nổ lực “lãng phí”. | Giãn nở thành ngực tối thiểu giữa các hơi thở với sự mở rộng thành ngực lớn hơn. | Chế độ thở sai (ví dụ: kiểm soát, không hỗ trợ), độ nhạy kích hoạt quá thấp, tăng bơm động. |
| Mất đồng bộ dòng. | Mở rộng thành ngực bị trì hoãn trong thì hít vào, nặng có thể giống như một đường thở bị tắc nghẽn. | Tốc độ lưu lượng hít vào quá thấp, thời gian hít vào quá dài. |
| Tự khởi kích. | Nhịp thở nhanh không gây tăng công thở. | Độ nhạy kích hoạt quá cao, nước / dịch trong ống thở. |
| Khởi kích nhịp đôi. | Hai thì hít vào nối tiếp nhau mà không thở ra ở giữa. | Hỗ trợ áp lực quá thấp, hít vào quá ngắn. |
| Ho, chiến đấu, báo động áp lực hít vào lặp đi lặp lại. | Ho hoặc chiến đấu với máy thở khi hết thì hít vào. | Hỗ trợ áp lực hoặc lưu lượng hít vào quá cao (ví dụ rò rỉ xung quanh mặt nạ trong khi thông khí không xâm lấn), thời gian hít vào quá lâu. |
Các dịch tiết từ khí phế quản
Kiểm tra dịch tiết khí quản là một phần quan trọng trong thăm khám lâm sàng chức năng phổi và tìm kiếm nguồn lây nhiễm. Bọt, sủi bọt, hồng hoặc đỏ hồng như màu thịt trong dịch tiết ra cho thấy phù phổi. Trong phù phổi nặng, dịch tiết khí quản có thể nhiều đến mức chúng lấp đầy hoặc thoát ra khỏi miệng bệnh nhân. Trước khi điều này xảy ra, giọng nói của bệnh nhân thường trở nên lọc xọc như có dịch trong hầu họng. Ở những bệnh nhân được đặt nội khí quản bị phù phổi nặng, có thể nhìn thấy dịch bọt, sủi bọt ở ống nội khí quản trong mỗi lần thở ra hoặc trong toàn bộ chu kỳ hô hấp (Hình 5.11). Đôi khi lượng dịch phù vào ống là nhỏ nhoi, nhanh chóng mờ dần và chỉ có thể được phát hiện bằng cách kiểm tra cẩn thận và nhận ra các vệt chất lỏng màu hổ phách nhỏ hình thành trên bề mặt bên trong của ống.
Mặc dù số lượng dịch tiết khí quản tương quan với mức độ nghiêm trọng của phù phổi, nhưng đó còn là sự xuất hiện có liên quan đến giải thích lâm sàng trong các bệnh lý phổi khác. Trong một số ít trường hợp, dịch tiết khí quản có thể xuất hiện bình thường mặc dù có viêm phổi hoặc xuất huyết phế nang lan tỏa. Đôi khi dịch tiết khí quản chỉ tăng trong quá trình giải quyết nhiễm trùng phổi. Tuy nhiên, đó là một quy tắc của ngón tay cái rằng quá trình nhiễm trùng trong phổi càng kéo dài (ví dụ viêm phế quản mãn tính hoặc giãn phế quản), càng khó có khả năng dịch tiết khí quản sẽ không bị thay đổi. Thỉnh thoảng có thể thấy một lượng lớn dịch tiết khí quản khá lỏng ở bệnh nhân bị bệnh nghiêm trọng đặt nội khí quản hoặc khí quản không có bệnh lý phổi rõ ràng và có thể phản ánh phản ứng quá mẫn với các vật lạ bên ngoài khí quản.

Hình 5.12 Dịch tiết khí quản được hút ra của bệnh nhân bị giãn phế quản, là kết quả của việc hút máu từ phần trên.
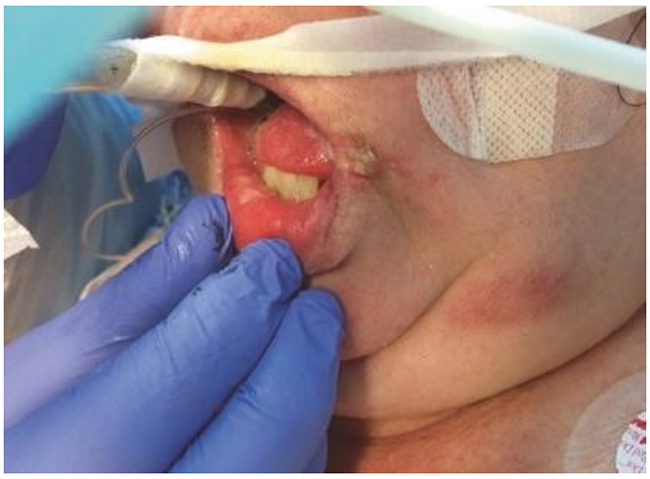
Hình 5.13 Nhiễm herpes labialis phản ứng ở một bệnh nhân bị viêm phổi do phế cầu khuẩn cộng đồng nặng và viêm màng phổi liên quan. Được phép của Martin W. Dünser, MD.
Dịch tiết khí quản màu vàng, hơi nâu, thối hoặc có mủ mạnh mẽ gợi ý một nhiễm trùng phổi đang diễn ra. Mặc dù không hoàn toàn cụ thể, dịch tiết có mủ hầu hết được nhìn thấy trong các bệnh nhiễm trùng do vi khuẩn của đường hô hấp xa và phế nang hơn là phế quản hoặc khí quản. Chất tiết có mùi hôi, màu vàng đến màu xanh đậm làm cho bác sĩ lâm sàng xem xét giãn phế quản (Hình 5.12) hoặc áp xe phổi. Mặc dù không chính xác (ví dụ như dịch tiết có màu rỉ sắt trong nhiễm phế cầu khuẩn, dịch tiết màu xanh lục trong nhiễm trùng pseudomonas, chất tiết màu trắng đục trong nhiễm virus hoặc nấm), màu sắc của dịch tiết khí quản không cho phép kết luận chắc chắn về mầm bệnh hoặc vi sinh vật nhưng nó thích hợp dự đoán lâm sàng của một nhiễm trùng đường hô hấp nền tảng.
Dịch tiết khí quản màu hồng hoặc máu (haemoptysis) phản ánh tình trạng xuất huyết ở cây khí quản, đường dẫn khí xa hoặc phế nang, nhưng đôi khi đường thở (mũi, hầu họng) hoặc đường tiêu hóa. Mặc dù một lượng nhỏ máu được hút từ khí quản của bệnh nhân được đặt nội khí quản trong nhiều ngày thường phát sinh từ một vết trầy sướt khí quản nhỏ (ví dụ do hút nhiều lần, đặc biệt là khi đông máu bị suy yếu), nó có thể cho thấy chảy máu do tổn thương nghiêm trọng (ví dụ như khối u, loét xói mòn động mạch phổi, lỗ rò động mạch). Máu tươi, đỏ tươi được sinh ra hoặc hút từ đường thở luôn là một trường hợp khẩn cấp và cần được chú ý ngay lập tức. Khi được so sánh với chảy máu từ các cơ quan hoặc mô khác, xuất huyết phổi có thể nhanh chóng dẫn đến tử vong (do nghẹt thở) ngay cả khi lượng máu mất từ nhỏ đến vừa phải (ví dụ > 250 – 500 mL). Ngoài các bệnh lý đã nói ở trên, vô số các tình trạng lâm sàng có thể gây ra ho ra máu (ví dụ như tắc mạch phổi, viêm phế quản, viêm phổi, lao phổi, áp xe phổi, ung thư biểu mô phế quản, ung thư mô tuyến phế quản, u nấm, xuất huyết phế nang lan tỏa, chấn thương, phản ứng với thuốc như bạch phiến hoặc cocaine, suy tim sung huyết, hẹp van hai lá).
Linh tinh
Hơn nữa với những gì đã được đề cập trước đó, bác sĩ lâm sàng có thể có được thông tin bổ sung về chức năng và bệnh lý phổi bằng cách kiểm tra đơn giản. Ví dụ, kiểm tra các ngón tay có thể cho thấy các vết hằn trên móng tay hoặc các ngón tay ở xa màu vàng là dấu hiệu của việc hút thuốc lá thường xuyên hoạt động nặng. Sự đổi màu đỏ của má có thể được nhìn thấy ở một quá trình phổi nhiễm trùng (chủ yếu là viêm phổi mắc phải tại cộng đồng). Tương tự như vậy, thành ngực bên trên một màng phổi có mủ thường có màu đỏ và sung huyết. Nhiễm herpes labial (herpes labialis, virus herpes simplex type 1) thường gặp ở bệnh nhân bị hoặc đang phục hồi sau khi bị nhiễm phế cầu khuẩn như viêm phổi hoặc viêm màng não (Hình 5.13).
Nghe
Không với ống nghe
Ở một số bệnh nhân, đặc biệt là những người bị rối loạn chức năng hô hấp nghiêm trọng, một vài âm thanh thở khác biệt có thể dễ dàng nghe được bằng tai “trần truồng”.
Tiếng thở rít đề cập đến một âm thanh cao, khắc nghiệt đặc trưng xảy ra trong thì hít vào ở những bệnh nhân bị hẹp đường thở trên / chỗ hẹp nằm ngoài thành ngực. Nó là kết quả của luồng không khí dạng xoáy hỗn loạn được tạo ra do tắc nghẽn đường thở một phần. Vì chỉ có sự thu hẹp đáng kể của đường thở (tắc nghẽn 80% – 90%) dẫn đến tiếng rít, đó là một dấu hiệu khá muộn của sự bù trừ đường thở và phải được coi là một trường hợp khẩn cấp tuyệt đối. Một khi tiếng thở rít có thể được nghe thấy, tắc nghẽn hoàn toàn là mối cảnh báo sắp xảy ra, đặc biệt là trong các tình huống khi tiếng rít phát triển nhanh chóng (ví dụ, ở những bệnh nhân chảy máu lại sau phẫu thuật động mạch cảnh, bị sốc phản vệ, hít phải dị vật hay tràn khí dưới da lan rộng nhanh chóng). Trước khi nghe thấy tiếng rít, có thể cảm nhận được bằng cách sử dụng ống nghe đặt trên cổ (Hình 5.14). Âm thanh tiếng rít của một đường hô hấp không tương quan với mức độ tắc nghẽn đường thở vì nó cũng phụ thuộc vào tốc độ của luồng khí hít vào. Điều này rất cần thiết bởi vì âm lượng của tiếng rít thường giảm khi bệnh nhân mất bù và không còn có thể tạo ra các luồng khí đủ lớn để đi qua hẹp đường thở. Các triệu chứng lâm sàng thường gặp trước tiếng rít bao gồm các vấn đề về nuốt, cảm giác sưng cổ và / hoặc có thứ gì đó đang chặn đường thở và thay đổi giọng nói. Đáng chú ý, bất kỳ thay đổi giọng nói ở bệnh nhân không khỏe mạnh hoặc bệnh nhân nguy kịch phải được thực hiện nghiêm túc vì đây có thể là triệu chứng của tình trạng có khả năng đe dọa đến tính mạng (ví dụ đường thở nguy ngập, liệt dây thần kinh thanh quản tái phát, phình động mạch chủ). Ngược lại, một giọng nói bình thường cho thấy đường thở trên thông thoáng và bệnh nhân có khả năng bảo vệ đường thở của mình.
Một âm thở cao độ ở thì thở ra có thể được nghe mà không cần ống nghe ở những bệnh nhân bị xâm nhập nghiêm trọng bên trong thành ngực (ví dụ như dị vật bên ngoài), chủ yếu là tắc nghẽn đường thở. Thở khò khè to thì thở ra là một triệu chứng của cơn hen suyễn hoặc đợt cấp của COPD. Giống như tiếng rít hít vào, âm lượng của tiếng rít thở ra không tương quan với mức độ tắc nghẽn đường thở.
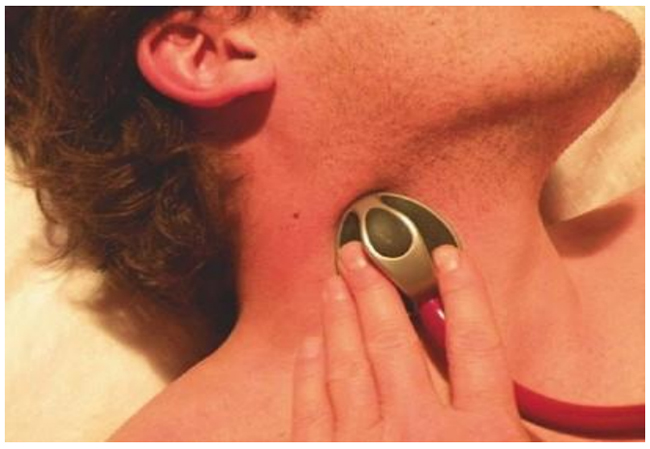
Hình 5.14 Đặt ống nghe qua cổ có thể giúp nhận ra tiếng rít không thể (chưa) nghe được nếu không có ống nghe. Được phép của Martin W. Dünser, MD.
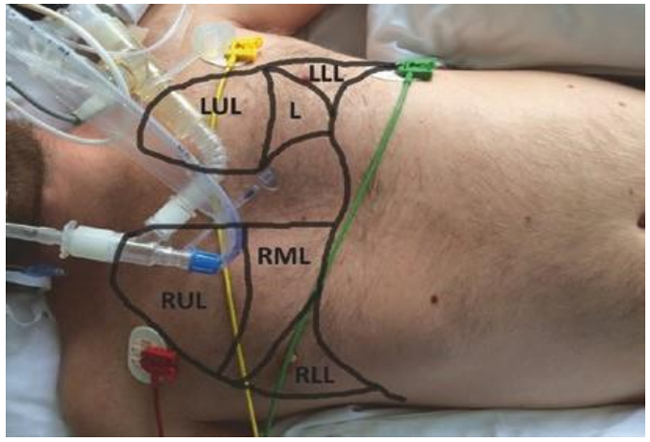
Hình 5.15 Sơ đồ tổng quan về giải phẫu phổi tương quan trên bề mặt da khi nghe phổi cho bệnh nhân ở tư thế nằm ngửa. Được phép của Martin W. Dünser, MD. LUL thùy trên bên trái, L thùy lưỡi LLL thùy dưới bên trái, RUL thùy trên bên phải, RML thùy giữa bên phải, RLL thùy dưới bên phải.
Mất bù hô hấp sắp xảy ra được báo trước bởi sự giảm âm lượng thở khò khè. Một ” lồng ngực im lặng” mô tả tình trạng khi luồng không khí đã giảm đến mức mà tiếng thở khò khè không thể nghe được ngay cả với ống nghe. Thỉnh thoảng, một tiếng khò khè đơn âm được nghe trong thì hít vào và thở ra (chủ yếu chỉ với ống nghe). Điều này được gây ra bởi sự tắc nghẽn một phần của khí quản xa hoặc phân chia khí quản (ví dụ: bởi một khối u, khối trung thất hoặc một dị vật từ bên ngoài xâm nhập). Thở khò khè đa âm (âm sắc khác nhau của khò khè) được nghe thấy ở những bệnh nhân có sự giảm khác nhau về đường kính đường thở hoặc cỡ nòng.
Ở những bệnh nhân bị phù phổi nặng, đe dọa tính mạng, thường có nguồn gốc tim mạch, có thể nghe thấy rale ẩm mà không cần ống nghe. Tiếng ẩm sau đó được nghe thấy trong thì thở ra và giống với âm thanh nghe được khi không khí được thổi qua ống hút vào ly nước. Điều này trái ngược với việc nghe bằng ống nghe khi tiếng rale ẩm chủ yếu được nghe trong thì hít vào. Chỉ khi dịch phù nề tràn vào phế nang và đến đường dẫn khí xa mới có thể nghe thấy tiếng rale ẩm trong thì thở ra. Càng nhiều dịch phù nề đi vào đường thở nhỏ và lớn hơn, tiếng rale ẩm càng to cho đến khi chúng có thể nghe thấy bằng tai “trần truồng”. Một âm thanh khác đôi khi có thể nghe thấy ở bệnh nhân bị phù phổi là tiếng thở ồn ào. Tiếng này phát sinh từ việc đóng dây thanh âm khi hết thì thở ra, sau đó là tiếng mở đột ngột và ngắn. Về mặt sinh lý, việc đóng dây thanh âm làm tăng áp lực dương cuối thì hô hấp và sau đó là tăng dung tích khi cặn chức năng nhờ khả năng và mức oxy hóa. Mặc dù tiếng càu nhàu đã được báo cáo là dấu hiệu của mệt mỏi cơ hô hấp, nhưng tiếng thở ồn thường liên quan đến nhịp hô hấp khá thấp (khoảng 20 nhịp thở mỗi phút).
Một âm thanh được nghe phổ biến hơn là âm thanh sinh ra từ dịch tiết của đường thở. Chúng dẫn đến âm thanh thô, lớn và rít trong thì hít vào và đặc biệt là khi thở ra. Trong khi dịch tiết trong khí quản và phế quản nghe có vẻ mềm và xa hơn (như bong bóng nước nhỏ trong hộp kín), dịch tiết trong hầu họng và thanh môn tạo ra âm thanh to hơn, ít bị mềm hơn và âm thanh gần hơn. Một nghiên cứu cho thấy rằng sự hiện diện của tiếng thở lọc xọc trong khi thở hoặc nói nhẹ ở bệnh nhân nhập viện có liên quan độc lập với viêm phổi mắc phải tại bệnh viện [1]. Ở những bệnh nhân sắp chết, âm thanh hít vào và thở ra do dịch tiết đường thở thường được nghe thấy và được gọi là “tiếng kêu chết chóc”.
Tắc nghẽn đường thở một phần thường liên quan đến âm thanh rè rè và / hoặc tiếng ngáy (xem Phần I Bài 3.1). Âm thanh rè rè có thể được nghe trong thì hít vào và đôi khi cũng ở thì thở ra. Chúng chỉ ra rằng chất tiết hoặc vật liệu bán rắn đang cản trở thanh quản hoặc hầu họng. Ngáy, mặt khác, chỉ được nghe trong khi hít vào và kết quả từ sự tắc nghẽn một phần của yết hầu bằng lưỡi, khẩu cái mềm và / hoặc biểu mô. Việc không có bất kỳ âm thanh thở nào là không hữu ích để xác minh sự thông thoáng của đường thở vì cả tắc nghẽn hoàn toàn và sự thông thoáng đường thở hoàn toàn không tạo ra âm thanh thở.
Ho là triệu chứng phổ biến nhưng không đặc hiệu của bệnh phổi. Chỉ trong những trường hợp cực kỳ hiếm gặp, các đặc điểm của ho đủ đặc hiệu để cho phép chẩn đoán bệnh lý phổi nhất định (ví dụ: ho gà). Ho như sủa hoặc ho khan là gợi ý nhưng không đặc hiệu cho bệnh đường hô hấp trên do virus. Ho có đàm hay tiếng ho “của ngực” cho phép kiểm tra và giải thích chất tiết từ khí quản. Mặc dù thường liên quan đến nhiễm trùng phổi, một số bệnh nhân bị nhiễm trùng thành ngực có liên quan có thể bị ho không có đàm. Điều này dường như phổ biến hơn trong nhiễm trùng phổi không do vi khuẩn không điển hình hoặc không do vi khuẩn. Tiền sử và bệnh sử là điều cần thiết để giải thích ho ở những đối tượng viêm phổi cộng đồng mức độ nặng. Ví dụ, ho kèm theo sốt, đổ mồ hôi và đờm nhiều làm cho nhiễm trùng phổi cấp tính có khả năng. Ho gia tăng ở bệnh nhân có tiền sử hút thuốc, ho trước đó, khạc đờm nhiều và thở khò khè rất có ý nghĩa đối với tình trạng trầm trọng của bệnh COPD. Tiền sử cá nhân / gia đình mắc bệnh dị ứng cùng với ho mới hoặc nặng hơn (đặc biệt là về đêm) và thở khò khè là dấu hiệu mạnh của cơn hen cấp tính. Một tiền sử dùng thuốc cũng phải luôn luôn được thực hiện để loại trừ ho do thuốc gây ra ở những bệnh nhân bị ho dai dẳng (thuốc ức chế men chuyển angiotensin, thuốc chẹn beta bao gồm cả việc sử dụng các thuốc này, ví dụ như trong bệnh tăng nhãn áp). Các triệu chứng khó tiêu, đặc biệt là bệnh trào ngược dạ dày thực quản, cũng nên được hỏi về những bệnh nhân như vậy.
Ở những bệnh nhân nguy kịch với ho khởi phát mới, điều quan trọng là phải loại trừ nhiễm trùng phổi và phù phổi. Phù phổi cấp tính, trong giai đoạn đầu của nó, thường liên quan đến ho khá đặc biệt không đàm, hời hợt, ho ngắt quản. Với sự gia tăng nghiêm trọng của phù phổi, ho xảy ra theo hầu hết mỗi lần hít vào. Về mặt sinh lý, ho ở bệnh nhân bị phù phổi được cho là phát sinh từ sự kích thích các thụ thể juxtacapillary – cạnh mao mạch tại mô kẽ (thụ thể J) do tăng nước phổi. Những thụ thể này cũng có thể liên quan đến phản ứng ho trong thuyên tắc phổi, chấn thương khí áp / tràn khí màng phổi, tăng bơm động (ví dụ như nghiệm pháp huy động phế nang) hoặc giãn nở lại sau tình trạng xẹp phổi (ví dụ sau khi dẫn lưu tràn dịch màng phổi lớn). Một cơn ho tương tự như với phù phổi sớm có thể được nghe thấy ở những bệnh nhân mắc chứng khó nuốt khi hút nước bọt hoặc chất lỏng (ví dụ: trong thử nghiệm nuốt nước). Ở những bệnh nhân bị sốc, đặc biệt là suy tim, phản ứng huyết động đối với ho có thể được sử dụng như một chỉ điểm về bệnh lý tim mạch tiềm ẩn. Hạ huyết áp động mạch kéo dài hoặc thậm chí trụy tim mạch do đáp ứng với ho hoặc thường xuyên hơn khi “chiến đấu” với máy thở ở bệnh nhân hỗ trợ catecholamine rất có ý nghĩa cho gợi ý bệnh suy tim phải. Ít phổ biến hơn, những bệnh nhân bị suy tim trái nặng hoặc giảm thể tích máu có thể bị nặng thêm tình trạng mất ổn định huyết động sau khi ho hoặc sau “chống lại máy thở”.
Nghe: nghe với ống nghe
Ống nghe cho phép người kiểm tra nhận biết các hiện tượng âm thanh của khí quản, phế quản lớn và ngoại vi phổi. Vì chỉ có âm thanh được tạo ra bởi luồng không khí trong các mô dưới màng phổi ngay lập tức có thể được nghe thấy, độ nhạy của phương pháp nghe tim để chẩn đoán các bệnh phổi cụ thể (ví dụ như viêm phổi) theo truyền thống là thấp. Nghe trong tình trạng nguy kịch bị thách thức bởi thực tế là bệnh nhân thường không thể ngồi dậy để cần phải thực hiện với bệnh nhân ở tư thế nằm ngửa (Hình 5.15). Điều này ngụ ý rằng ít bộ phận của phổi có thể được nghe ở vị trí ngồi tiêu chuẩn. Thông khí cơ học được kiểm soát dẫn đến sự phân phối không khí và luồng khí trong phổi khác so với (hỗ trợ) thở tự nhiên. Bệnh nhân bị bệnh nghiêm trọng thường không thể hít thở sâu hoặc hợp tác để có thể đánh giá âm thanh giọng nói truyền qua. Cuối cùng, các thiết lập nơi các bệnh nhân bị bệnh nghiêm trọng được chăm sóc (ví dụ: giai đoạn trước bệnh viện hoặc phòng hồi sức bận rộn) gây ồn ào khiến người thăm khám khó nhận ra các hiện tượng âm thanh tinh tế.
Các âm thở bình thường
Âm thở được tạo ra bởi các luồng khí xoắn. Trong suốt thời gian hút vào, khi không khí di chuyển từ đường thở lớn đến đường nhỏ do đó va chạm với nhiều thành phế quản và phân nhánh, nhiều luồng khí được tạo ra và âm thanh hơi thở to hơn. Trong thì thở ra, khi không khí di chuyển từ đường thở nhỏ đến lớn, ít xảy ra sự xáo trộn luồng không khí và âm thanh hơi thở thường ít dữ dội hơn về âm lượng, đôi khi thậm chí khó nghe. Tùy thuộc vào nơi người kiểm tra đặt ống nghe, âm thanh hơi thở bình thường khác nhau trong tính cách của họ. Đặt ống nghe trực tiếp trên khí quản (ví dụ: qua cổ, thượng ức hoặc cạnh xương ức) cho phép người kiểm tra nghe thấy âm thanh thô ráp và to của khí quản trong cả hít vào và thở ra. Bằng cách đặt ống nghe qua hệ thống phế quản (ví dụ: phần dưới của xương ức hoặc vùng parasternal), những âm thanh lớn, cao với một khoảng dừng ngắn giữa hít vào và thở ra được nghe và gọi là âm thanh hơi thở phế quản. Hơi thở rì rào được cảm nhận khi đặt ống nghe lên các phần khác của thành ngực và nghe ở ngoại vi phổi. Hơi thở rì rào âm thanh là mềm mại, âm vực thấp và hơi gió. Họ có thể được nghe trong suốt thì hít vào. Sau khi tạm ngưng cuối thì hít vào ngắn, âm thanh rì rào hơi thở có thể nghe được về mặt sinh lý trong thì thở ra sớm nhưng thường to hơn trong thì hít vào (Bảng 5.3).
| Bảng 5.3 Tóm tắt các âm thở bất thường | |||
| Âm thở | Miêu tả | Thì nghe | Giải thích |
| Hơi thở phế quản trên ngoại vi phổi. | Hơi thở thô và lớn thay vì thở rìa rào bình thường. | Hít vào và thở ra. | Phổi chứa đầy chất lỏng như trong viêm phổi /đông đặc, ARDS hoặc quá tải chất lỏng. |
| Hơi thở giảm hoặc vắng mặt. | Hơi thở giảm âm lượng hoặc hoàn toàn vắng mặt. | Hít vào và thở ra. | 2 bên: thở nông, thông khí bảo vệ phổi, khí phế thũng, tăng bơm động (phổi câm ở bệnh hen /COPD), tràn khí màng phổi hai bên (hiếm), thành ngực dày (ví dụ như béo phì). 1 bên: đặt NKQ vào 1 bên phế quản, xẹp phổi, tràn dịch, khí màng phổi. |
| Tiếng rale ẩm. | Cao độ, ngắt quản/ rõ ràng. | Đầu thì hít vào. | Viêm phế quản phổi, viêm phế quản, COPD hoặc giãn phế quản (thường là thô). |
| Miếng dán velcro bị kéo ra. | Toàn hay cuối thì hít vào. | Bệnh xơ phổi hay bệnh phổi mô kẽ. | |
| Giống như các sợi tóc se giữa các ngón tay. | Toàn hay cuối thì hít vào. | Hai bên (đáy đến đỉnh): phù phổi. Một bên hoặc cục bộ: viêm phổi. | |
| Tiếng rale ngáy (dịch tiết cản trở). | Âm vực thấp (thô), ngáy, rung và đôi khi ríu rít. | Hít vào và thở ra. | Chất lỏng hoặc bán rắn trong cây thông khí quản (ví dụ: dịch tiết khí quản). |
| Khò khè. | Âm nhạc liên tục, tiếng rít hoặc tiếng huýt sáo. | Thở ra. | Khu trú và đơn âm: khối u, chất nhầy, dị vật; lan tỏa và đa âm: hen suyễn, COPD, quá tải dịch, sung huyết phổi |
| Hít vào và thở ra. | Tắc nghẽn một phần của khí quản xa hoặc chỗ tách khí quản (ví dụ: bởi một khối u hoặc dị vật). | ||
| Cọ màng phổi. | Tiếng sột xoạt như đi trên tuyết. | Hít vào và thở ra. | Viêm hay kích ứng màng phổi. |
Các âm thở phế quản nghe được vùng phổi ngoại vi
Âm thở phế quản có mặt khi âm thanh được nghe trong khi hít vào và thở ra và có cùng cường độ và thời gian. Thật là bất thường khi nghe âm thở phế quản thay vì thở rì rào ở ngoại vi phổi. Thở phế quản xảy ra khi đường thở thông thoáng được bao quanh bởi mô phổi liền kề chứa đầy chất lỏng hoặc đông đặc, do đó cho phép truyền âm thanh hơi thở tốt hơn từ phế quản lớn đến ngoại vi phổi. Các tình trạng phổ biến trong đó âm thở rìa rào bị thay thế bằng âm thanh hơi thở phế quản là viêm phổi, hội chứng suy hô hấp cấp tính (ARDS) hoặc tình trạng quá tải dịch.
Giảm hay vắng mặt âm thở
Âm lượng hoặc cường độ của âm thanh hơi thở sinh lý phụ thuộc vào một số yếu tố bao gồm độ dày của thành ngực cũng như vận tốc và lượng khí đi vào phổi. Điều này giải thích, ví dụ, tại sao chỉ có thể nghe thấy âm thở bị giảm ở những bệnh nhân béo phì hoặc những người có thể tích thông khí nhỏ [ví dụ: trong khi thở nông hoặc (bảo vệ phổi) thở máy]. Như thường có kinh nghiệm đau đớn, chất lượng và loại ống nghe cũng có thể ảnh hưởng đáng kể đến âm lượng cảm nhận của âm thở. Khi nghe bệnh nhân ở tư thế nằm ngửa, sinh lý là ít không khí đi vào đáy so với phần trên của phổi về mặt sinh lý, dẫn đến âm thanh hơi thở bị giảm trong các trường phổi phụ thuộc. Điều này đặc biệt rõ rệt trong quá trình thở máy có kiểm soát, nơi luồng khí hô hấp được tạo ra bởi dương thay vì áp suất âm và không khí chủ yếu được phân phối đến các khu vực phổi không phụ thuộc.
Hơn nữa, một số điều kiện bệnh lý (ví dụ khí phế thũng) có thể làm giảm âm lượng hơi thở. Khi không có không khí đi vào các mô phổi bị xẹp, âm thở (phế quản) trên các khu vực phổi này bị giảm. Vì âm thở được truyền từ các phân đoạn phổi liền kề, các phần đáng kể của phổi (ví dụ: phần lớn của thùy) cần phải được xẹp lại và không thông khí trước khi âm thanh hơi thở không thể nghe thấy nữa. Không khí hoặc chất lỏng trong khoang màng phổi cũng làm giảm cường độ của âm thở. Ở phần lớn bệnh nhân bị tràn khí màng phổi, không khí trong màng phổi bao phủ (và nén) phổi. Điều này dẫn đến giảm dần và xa hoặc, trong một tràn khí màng phổi lớn, âm thở vắng mặt bên ngực bị ảnh hưởng. Do đã nói ở trên rằng âm thở được truyền từ các phân đoạn phổi liền kề, âm thở từ phổi đối diện có thể được nghe thấy trên thành ngực đối bên cạnh xương ức ngay cả ở bệnh nhân bị tràn khí màng phổi. Một nguyên nhân quan trọng khác cho âm thở vắng mặt trên một bên ngực là (không cố ý) đặt nội khí quản và thông khí một phổi. Mặc dù số lượng dịch màng phổi có thể rất lớn (ví dụ như trong tràn máu màng phổi lượng nhiều), điều bất thường là âm thở bị giảm hoặc không có trên toàn bộ 1 bên ngực. Khi chất lỏng tụ trong các khu vực phụ thuộc của khoang màng phổi, âm thở thường bị giảm hoặc vắng mặt trên các khu vực này. Xẹp phổi thụ động (do nén) thường đi kèm với tràn dịch màng phổi. Ở một số bệnh nhân, tiếng rale nhỏ hạt được nghe thấy qua vùng chuyển tiếp giữa phổi bị nén và được thông khí và là dấu hiệu của các phân đoạn phổi mở và xẹp trong mỗi chu kỳ hô hấp. Phân biệt giữa tràn dịch màng phổi và xẹp phổi bằng cách nghe là khó khăn. Ở những bệnh nhân tỉnh táo và hợp tác, có thể giúp kiểm tra việc truyền giọng nói. Nếu bệnh nhân nói “eee” và người thăm khám nghe thấy tiếng “aaa” trên phần phổi bị ảnh hưởng, thì xẹp phổi thay vì tràn dịch có thể xảy ra. Hiện tượng này được gọi là “aegophony” và kết quả từ việc truyền âm thanh được tăng cường thông qua mô phổi đông đặc hoặc không có khí, trái ngược với dịch màng phổi (cũng có thể được nghe thấy ở nơi có phổi xơ hóa).
Âm ran ẩm (tiếp lốp bốp)
Crackles trước đây được gọi là crepites hoặc rales. Hiện nay, thuật ngữ crackle-lách tách hay lốp bốp- là thuật ngữ ưa thích. Crackles đề cập đến những âm thở cao vút, nhấp nháy hoặc kêu lách tách được nghe trong khi hít vào. Tùy thuộc vào sự xuất hiện của chúng trong thfi thở vào, chúng được chia thành các crackles sớm hoặc muộn. Nói chung, crackles được hình thành bằng cách mở các phế nang hoặc đường dẫn khí xa trong khi hít vào. Tiếng kêu lốp bốp vang lên trong thì hít vào sớm là kết quả của việc mở ra đường thở có đường kính > 2 mm và có âm vực thấp hơn âm thở muộn hoặc toàn thì hít vào. Tiếng crackle sớm nghe có vẻ thô và gặp ở bệnh nhân viêm phế quản phổi, viêm phế quản, COPD hoặc giãn phế quản. Các âm crackle muộn hoặc toàn thì là mịn hơn, cao hơn và là kết quả của việc mở phế nang bị xẹp trong thì hít vào. Các bệnh phế nang như viêm phổi, phù phổi hoặc bệnh phổi kẽ / xơ hóa là các bệnh lý đặc trưng dẫn đến âm crackle muộn hoặc toàn thì hít vào. Trái ngược với phù phổi và bệnh phổi kẽ / xơ hóa, viêm phổi dẫn đến các âm crackle cục bộ thường đi kèm với rale ngáy (hoặc ứ đọng đàm). Trong khi các âm crackle do phù phổi phế nang được so sánh với âm thanh của một sợi tóc được cuộn giữa các ngón tay, thì các âm crackle ở bệnh nhân mắc bệnh phổi / xơ hóa kẽ (ví dụ như bệnh xơ phổi vô căn) đã được so sánh với âm thanh được tạo ra bởi các miếng kéo dán velcro riêng biệt. Thật thú vị, crackles có thể không nghe thấy ở tất cả các bệnh nhân bị xơ phổi. Điều này dường như phụ thuộc vào bệnh lý xơ hóa cơ bản, vì âm crackle được nghe thấy ở hầu hết mọi bệnh nhân bị xơ phổi vô căn (gây ra những thay đổi về xơ hóa của đoạn phế quản cuối và phế nang) nhưng chỉ gặp ở một số ít trong số những người mắc bệnh xơ phổi do bệnh sarcoid (thay đổi cùng với bó mạch – phế quản nhưng không phải là đường dẫn khí nhỏ cuối cùng).
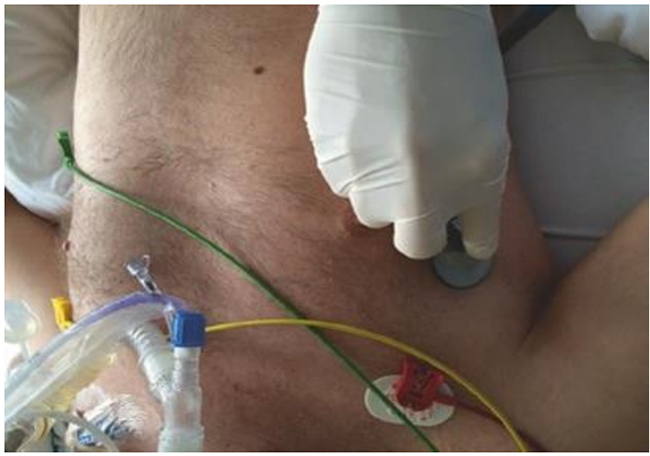
Hình 5.16 Đánh giá mức độ nghiêm trọng của phù phổi (tim) bằng cách nghe ở các mức khác nhau của thành ngực bên (xem văn bản để giải thích thêm). Được phép của Martin W. Dünser, MD.
Mức trải rộng và mức độ nghiêm trọng của phù phổi có thể được xác định bằng cách nghe thành ngực bên ở các mức khác nhau ở bệnh nhân nằm ngửa (Hình 5.16). Càng nghe thấy nhiều âm crackle mặt trước, phù phổi thường nặng hơn. Ở những bệnh nhân mắc bệnh nặng, trong đó dịch phù nề lan từ phế nang đến đường thở gần hơn, có thể nghe thấy tiếng crackle cùng với ngáy thở ra. Ở một số bệnh nhân bị suy tim, có thể gây ra các crackle nền có thể thay đổi vị trí từ tư thế nằm bán ngồi sang tư thế nằm ngửa hoàn toàn. Ở những bệnh nhân bị sung huyết tĩnh mạch phổi, có thể nghe thấy âm crackle trong vòng vài phút ở tư thế nằm ngửa. Trước khi nghe thấy tiếng crackle, thở khò khè thường xuyên xảy ra khi phổi chứa đầy nước, tăng khối lượng và nén đường thở xa ở đáy do đó làm cản trở luồng khí thở ra.
Ran ngáy
Rale ngáy là âm vực thấp (thô), tiếng ngáy, rung và đôi khi là tiếng thở gấp gáp. Chúng thường được nghe trong cả thì hít vào và thở ra nhưng thường to hơn trong khi thở ra. Tắc nghẽn một phần đường thở cỡ trung bình và lớn do các chất lỏng hoặc vật liệu bán rắn (chủ yếu là dịch tiết dày, đàm quánh) là bệnh lý phổ biến nhất dẫn đến rale ngáy. Những âm thanh này đôi khi cũng được cho là dấu chứng của ứ động đàm nhớt.
Âm khò khè
Thở khò khè là một âm thở dạng âm nhạc liên tục, kêu cót két hoặc tiếng huýt sáo đặc trưng được nghe trong thì thở ra. Khò khè là kết quả của việc thu hẹp đáng kể (> 50%) đường thở nhỏ hơn. Nó có thể được cục bộ hoặc nghe qua cả hai phổi. Một tiếng khò khè cục bộ thường là đơn âm (được tạo ra bởi một âm vực đơn) và kết quả từ sự tắc nghẽn của một đường thở (lớn hơn), ví dụ, bởi một khối u, nút nhầy, cơ thể do dị vật hoặc bị nén bởi một khối trung thất. Trong một số ít trường hợp đáng chú ý, lỗ mở đầu xa của ống nội khí quản (không có mắt Murphy) trực tiếp đối diện với thành sau của khí quản làm tắc nghẽn ống trong khi hết hạn dẫn đến tình trạng thở ra kéo dài nghiêm trọng và thở khò khè. Tương tự như vậy, một tiếng khò khè đơn âm có thể được nghe thấy trên cả hai phổi ở những bệnh nhân bị rối loạn chức năng dây thanh có biểu hiện giống như hen suyễn. Một tiếng khò khè có thể nghe thấy trên cả hai phổi thường là đa âm vì nó xuất phát từ một số âm vực khác nhau do thu hẹp các đường dẫn khí có kích thước và vị trí khác nhau (“hen phế quản concerto”). Nhiều bệnh lý có thể gây hẹp đường thở, trong đó các nguyên nhân là co thắt phế quản nguyên khai do hen suyễn hoặc sốc phản vệ. Ở những bệnh nhân nguy kịch, các tình trạng phổ biến nhất liên quan đến thở khò khè là COPD, quá tải dịch phổi và suy tim trái. Điều quan trọng cần lưu ý là trong tắc nghẽn đường thở nhỏ nghiêm trọng (ví dụ như cơn hen nặng hoặc đợt cấp của COPD) hoặc với luồng khí rất thấp (ví dụ thể tích thông khí thấp trong mất bù hô hấp hoặc (siêu) thông khí bảo vệ phổi), thể tích thở khò khè bị giảm hoặc thậm chí vắng mặt (phổi câm). Tuy nhiên, cao độ và độ dài của tiếng thở khò khè tương quan với mức độ nghiêm trọng của tắc nghẽn luồng khí thở.
Tiếng cọ màng phổi
Tiếng cọ màng phổi là một âm thanh chải cọ đặc trưng giống với âm thanh xảy ra khi đi trên tuyết hoặc cọ xát hai miếng da với nhau. Nó được gây ra bởi viêm (màng phổi) hoặc kích thích màng phổi tạng và / hoặc thành. Trái ngược với crackles, tiếng cọ xát ma sát màng phổi được nghe thấy trong cả hít vào và thở ra và thường được định vị ở một khu vực khá nhỏ. Tiếng cọ màng phổi hiếm khi gặp ở bệnh nhân bị bệnh nặng nhưng đôi khi có thể nghe thấy ở bệnh nhân bị viêm phổi hoặc những người bị thuyên tắc phổi gần đây. Ở những bệnh nhân có dẫn lưu màng phổi có kích thước lớn hơn (> 20 Charrière) và dưới áp lực âm, có thể nghe thấy tiếng cọ. Ở những bệnh nhân có lỗ rò phế quản – màng phổi và dẫn lưu ngực tại chỗ, sự sủi bọt của không khí thoát ra từ mức nước thường được nghe thấy từ xa khi nghe.
Sờ nắn
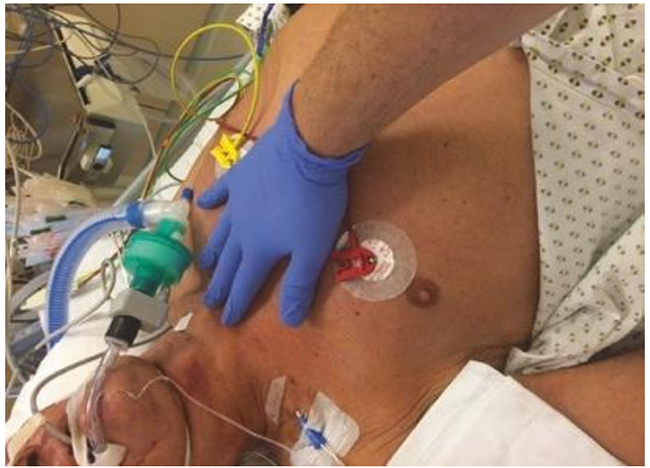
Hình 5.17 Sờ nắn cho sự hiện diện của một lượng lớn dịch tiết khí quản. Được phép của Martin W. Dünser, MD.
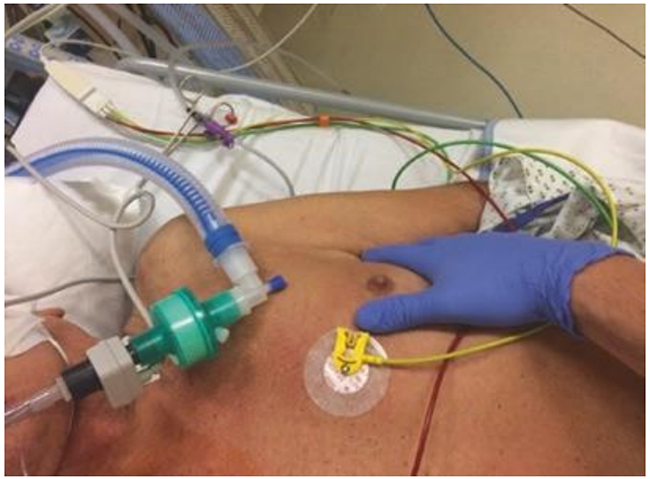
Hình 5.18 Sờ nắn cho sự hiện diện của phù phổi phế nang. Được phép của Martin W. Dünser, MD.
Sờ nắn ngực có thể tiết lộ thông tin bổ sung quan trọng. Một kỹ thuật sờ nắn phổ biến ở những bệnh nhân bệnh nặng thở máy là đặt lòng bàn tay của bác sĩ khám vào xương ức trên (Hình 5.17). Khi lượng đủ lớn, dịch tiết khí quản gây ra các rung động sủi bọt có thể cảm nhận được qua thành ngực, đặc biệt là trong khi thở ra. Ít thường xuyên hơn và chủ yếu chỉ ở những bệnh nhân suy nhược có thể cảm nhận được những rung động nhỏ hơn của phù phổi khi lòng bàn tay được đặt trên thành ngực bên và phía dưới (Hình 5.18). Sờ nắn cũng hữu ích để đánh giá sự đối xứng của giãn nở thành ngực. Điều này có thể được thực hiện bằng cách đặt cả hai tay quanh ngực hoặc qua góc dưới lồng ngực (Hình 5.19). Xúc giác rung đề cập đến các rung động được cảm nhận bởi người khám với cả hai lòng bàn tay đặt trên ngực khi bệnh nhân nói (ví dụ như nói 99). Vì mô phổi không thông khí dẫn truyền các rung động tốt hơn các phần phổi được thông khí, xúc giác rung rõ rệt hơn ở vùng phổi đông đặc so với các trường phổi được thông khí. Xuasc giác rung không có trên các khu vực tràn dịch màng phổi hoặc tràn khí màng phổi. Kỹ thuật thăm khám này chỉ phát hiện các khu vực đông đặc lớn và hiếm khi được áp dụng trong chăm sóc tích cực.
Sờ nắn tràn khí dưới da là một cảm giác độc đáo và thường tạo ra âm thanh đặc biệt (tiếng lẹp xẹp). Trong các thể nghiêm trọng của khí phế thũng dưới da (hoặc phẫu thuật), loại “lép bép” này có thể thiếu vì các lớp mô dưới da bị tách ra quá xa nhau. Nó đặc hiệu cho sự hiện diện của tràn khí dưới da có thể đi kèm với chấn thương khí áp của phổi. Một lượng khí đáng kể đã được tập trung trong các mô dưới da, một khi nó có thể được sờ nắn trước. Tràn khí dưới da có thể phát triển nhanh chóng, đôi khi chỉ trong vài phút. Sự phát triển của tràn khí dưới da ở bệnh nhân chấn thương (ví dụ như đã có tại hiện trường) hoặc sau phẫu thuật thường được gây ra bởi chấn thương phế quản và rò rỉ khí đáng kể. Tràn khí dưới da lan rộng là một chẩn đoán lâm sàng rõ ràng vì khí thường phân phối đến các khu vực của cơ thể, nơi có mô dưới da mềm (ví dụ như khuôn mặt và đặc biệt là mí mắt Hình 5.20). Tràn khí trung thất có thể được cảm nhận bằng cách sờ nắn xương hàm và mô vùng thượng đòn. Trong thực hành lâm sàng, nó thường gặp nhất ở bệnh nhân phẫu thuật tim hoặc ngực sau phẫu thuật. Thông thường, tràn khí dưới da giảm xuống trong vòng vài giờ đến vài ngày sau khi dẫn lưu màng phổi hoặc trung thất. Sự dai dẵng hoặc tiến triển phải luôn được coi là dấu hiệu của sự rò rỉ khí đang diễn ra.
Một đặc điểm khác có thể được phát hiện khi sờ nắn thành ngực là một làn da ấm hơn trên vùng có viêm mủ màng phổi. Ở những bệnh nhân bị đau ngực, sờ nắn sụn sườn có thể cho thấy khớp nối ức -sườn viêm hoặc hội chứng Tietze là một chẩn đoán phân biệt quan trọng ở bệnh nhân đau ngực cấp tính. Cuối cùng, sờ nắn khí quản và vị trí của nó có thể hỗ trợ trong việc nhận biết và đánh giá chấn thương khí áp nặng (Hình 5.21). Ở những bệnh nhân bị tràn khí màng phổi có áp lực hoặc tràn dịch màng phổi lớn, khí quản có thể bị lệch về phía đối diện; ở những bệnh nhân phổi bị co rúm hoàn toàn / mất thể tích / xẹp, hoặc xơ hóa, thì lệch sang phía cùng bên.
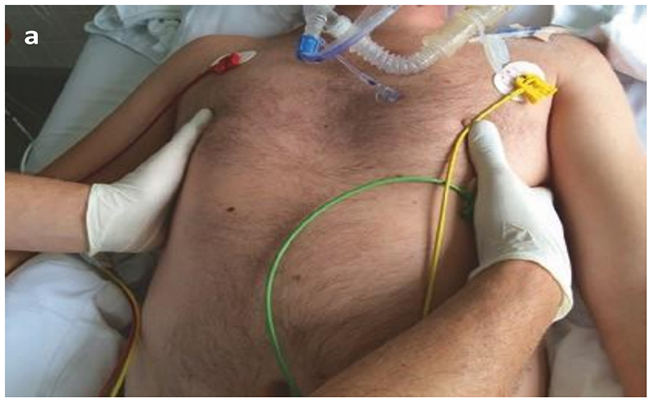
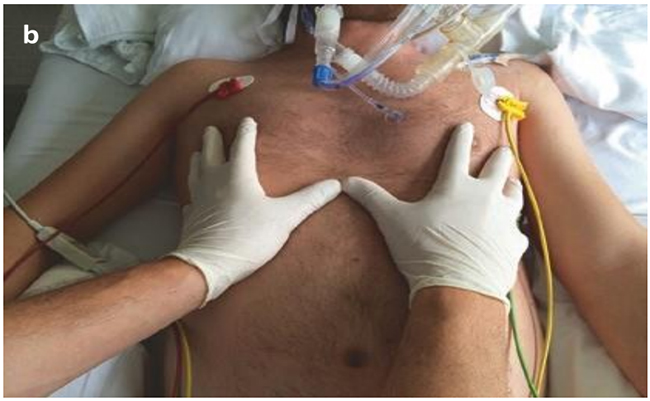
Hình 5.19 Đánh giá sự đối xứng của mở rộng thành ngực bằng cách sờ nắn. Được phép của Martin W. Dünser, MD. (a) Sờ nắn cả hai thành ngực bên với bàn tay của người thăm khám; (b) đặt bàn tay của người thăm khám lên góc dưới da.
Sờ nắn là một trong những kỹ thuật chìa khóa quan trọng để thăm khám ngực ở bệnh nhân bị chấn thương nặng. Để phát hiện gãy xương sườn và xương ức, thành ngực được sờ nắn để cảm nhận tiếng lạo xạo xương trên cả hai khu vực dưới xương đòn và xương ức (Hình 5.22). Nén (nhẹ nhàng với lực thích hợp) hai bên ngực giữa và ngực dưới gây đau cục bộ ở bệnh nhân tỉnh táo bị gãy xương sườn (Hình 5.23). Ở những bệnh nhân bất tỉnh hoặc an thần, gãy một xương sườn rất khó chẩn đoán, đặc biệt nếu gãy xương cành sau. Ở những bệnh nhân thở tự nhiên, các phân đoạn bị gãy thành ngực bị bong ra được phân biệt bằng cách đặt bàn tay của bác sĩ khám lên thành ngực bên và phía trước trong khi cảm thấy các phân đoạn di chuyển nghịch lý (Hình 5.24). Ở những bệnh nhân được thở máy, các đoạn thành ngực có thể không sờ thấy được vì các đoạn gãy không di chuyển nghịch lý vì áp lực màng phổi vẫn dương trong chu kỳ hô hấp. Ở những bệnh nhân này, tất cả các khu vực của thành ngực cần được kiểm tra tỉ mỉ bằng cách ấn đầu ngón tay. Phân đoạn ngực gãy được xác định bởi tính di động và chuyển động vào trong khi ấn.
Hình 5.20 Đặc điểm điển hình của tràn khí dưới da / phẫu thuật ở bệnh nhân chấn thương ngực và chấn thương khí áp phổi. Được phép của Martin W. Dünser, MD.
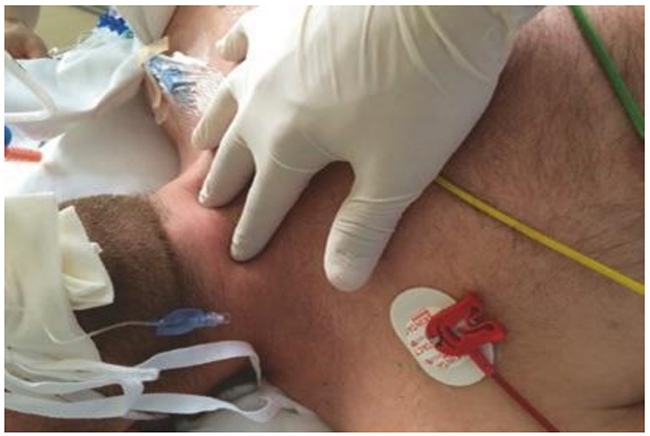
Hình 5.21 Sờ nắn vị trí của khí quản. Được phép của Martin W. Dünser, MD.
Trong trường hợp phẫu thuật cắt bỏ ngực / mở lồng ngực nhỏ được thực hiện (Hình 5.25), phổi có thể sờ thấy bằng ngón tay đi vào khoang màng phổi. Thông tin đầu tiên thu được là liệu phổi có phình lên hay xuống (ví dụ: xác nhận sự hiện diện của tràn khí màng phổi). Mặc dù có tính đến việc chỉ sờ thấy một vùng rất nhỏ của phổi, nhưng kết cấu của phổi có thể mang lại cho người thăm khám một ý tưởng sơ bộ về tổn thương phổi. Một phổi không bị thương hoặc bị tổn thương nhẹ cảm thấy căng thẳng như một quả bóng và nhanh chóng phình rộng khi giải phóng tràn khí màng phổi. Một phổi bị dập nghiêm trọng cảm thấy trơn trượt và có sự hiện diện của cục máu đông. Mặc dù giải phóng khí từ khoang màng phổi, nó không mở rộng hoàn toàn hoặc chỉ không đầy đủ và có độ trễ đáng kể.
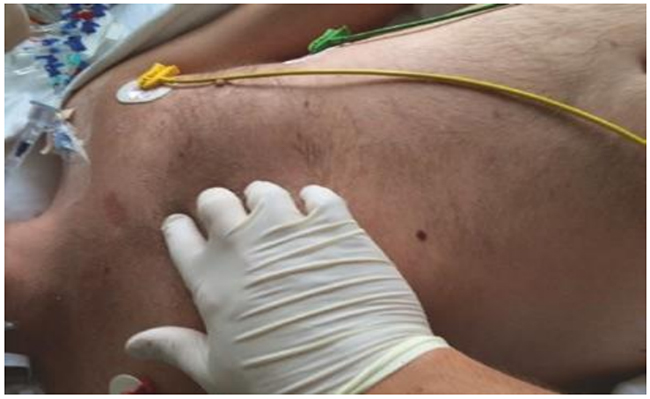
Hình 5.22 Sờ nắn xương ức để phát hiện gãy xương ức và / hoặc mất ổn định. Được phép của Martin W. Dünser, MD.
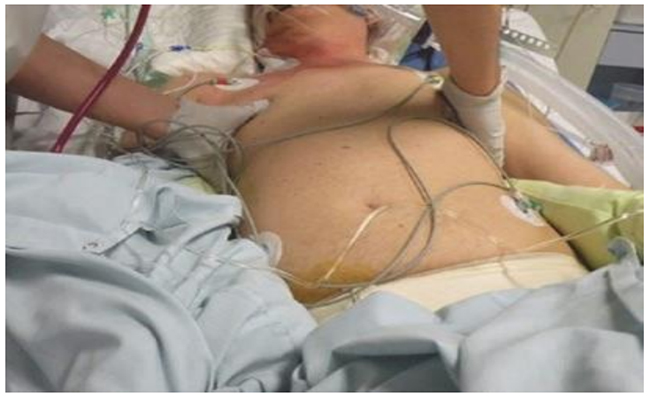
Hình 5.23 Ấn ngực bên để sàng lọc gãy xương sườn và / hoặc mảng ngực di động. Phép lịch sự của Martin.
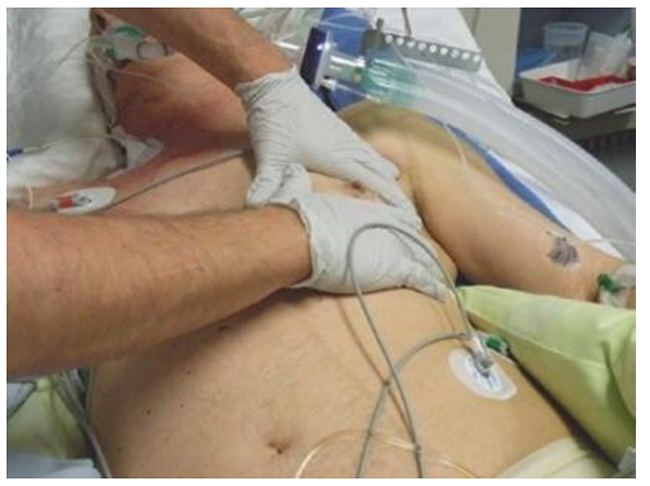
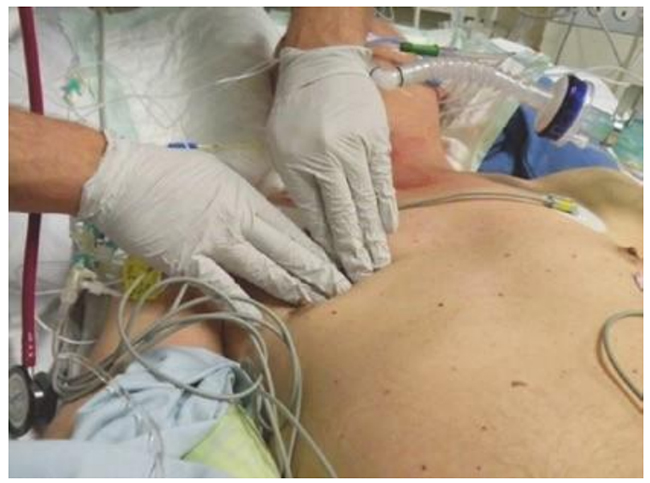
Hình 5.19 Đánh giá sự đối xứng của mở rộng thành ngực bằng cách sờ nắn. Được phép của Martin W. Dünser, MD. (a) Sờ nắn cả hai thành ngực bên với bàn tay của người thăm khám; (b) đặt bàn tay của người thăm khám lên trên góc dưới.
Hình 5.25 Sờ nắn phổi ở bệnh nhân bị chấn thương ngực nghiêm trọng trong phẫu thuật ngực và đặt ống dẫn lưu ngực. Được phép của Martin W. Dünser, MD.
Hình 5.26 Gõ thành ngực trước để phân biệt giữa tràn khí màng phổi và (toàn bộ) xẹp phổi. Được phép của Martin W. Dünser, MD.
Gõ
Gõ chỉ là một kỹ thuật kiểm tra có ý nghĩa khi nó có thể được thực hiện trong một khung cảnh yên tĩnh chấp nhận được. Nó đòi hỏi kinh nghiệm để giải thích chính xác những phát hiện của nó. Gõ được thực hiện bằng cách đặt ngón tay thứ 3 (hoặc thứ 2) của người thăm khám lên thành ngực trước và chắc chắn (= một cách chắc chắn!) gõ vào đoạn xa của nó bằng đầu một ngón tay của bàn tay kia (Hình 5.26). Âm thanh được tạo ra bởi điều này có thể được phân loại là bình thường, tăng âm hoặc âm trầm. Một âm cao hơn trong cao độ, bằng cách nào đó, tiếng “trống rỗng” (hòm trống) và có thể nghe thấy qua vùng tràn khí màng phổi, bóng khí lớn hoặc ở bệnh nhân mắc COPD. Nó là cực kỳ hữu ích để xác nhận tăng âm bằng cách so sánh nó với âm thanh gõ của thành ngực đối bên. Gõ trên vùng ngực có tràn dịch màng phổi hoặc đông đặc phổi lớn dẫn đến cộng hưởng âm trầm và ngắn. Một lưu ý gõ phát ra âm trầm như “gõ vào đá” thường ngụ ý tràn dịch màng phổi. Trong khi gõ để kiểm tra tràn khí màng phổi hoặc xẹp toàn bộ phổi được thực hiện trên thành ngực trước, thành ngực sau hoặc bên (ở vị trí ngồi) được gõ trong trường hợp nghi ngờ tràn dịch màng phổi hoặc đông đặc phổi. Âm gõ ở bệnh nhân khí phế thũng phổi và / hoặc kén khí lớn đều tăng âm tương đương nhưng ít gây ra âm “hòm trống” hơn so với bệnh nhân bị tràn khí màng phổi ( lượng lớn).
Thăm khám lâm sàng liên quan đến đặt và rút Nội khí quản
Nhận diện đường thở khó về mặt giải phẫu:
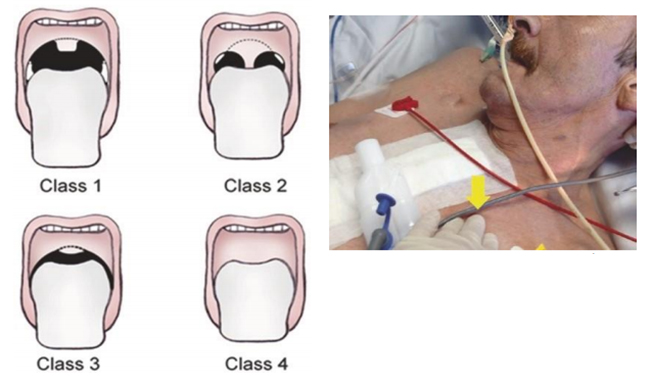
Có nhiều lý do tại sao việc thiết lập đường thở an toàn (giải phẫu, sinh lý, liên quan đến quá trình) có thể khó khăn (đôi khi là khủng khiếp). Việc thăm khám lâm sàng là rất quan trọng để nhận ra đường thở khó khăn về mặt giải phẫu và sinh lý và do đó tạo ra các chuẩn bị thích hợp tiếp theo. Không có dấu hiệu lâm sàng đơn thuần nào là đủ nhạy hoặc đủ đặc hiệu. Một dự đoán đáng tin cậy về đường thở khó về mặt giải phẫu có thể đạt được bằng cách sử dụng phương pháp LEMON. Bản ghi nhớ này là viết tắt của Nhìn (Look), Đánh giá (Evaluate), điểm Mallampati, Tắc nghẽn (Obstruction) và độ di chuyển của cổ (Neck mobility). Các dấu hiệu lâm sàng cần tìm được tóm tắt trong Bảng 5.4. Đánh giá bao gồm kỹ thuật thăm khám 3-3-2 (Bảng 5.5 và Hình 5.27). Mặc dù điểm Mallampati được mô tả lần đầu tiên ở bệnh nhân ngồi trong khi đánh giá trước phẫu thuật và chưa được xác nhận ở bệnh nhân bị bệnh nặng, nhưng nó đáng để đánh giá. Bệnh nhân được yêu cầu thè lưỡi ra càng xa càng tốt trong khi nói “aahh”. Khả năng nhìn thấy của vòm miệng và khẩu cái mềm được kiểm tra và phân loại thành bốn nhóm (Hình 5.28). Mặc dù cơ hội cho nội soi thanh quản không biến chứng và đặt nội khí quản rất cao ở nhóm 1, nhưng nguy cơ của nội soi thanh quản khó khăn là rất đáng kể ở nhóm ba và bốn. Khả năng vận động của cổ chỉ được đánh giá ở những bệnh nhân không có sự bất ổn của cột sống cổ và do đó không phải đánh giá ở tất cả các bệnh nhân bị bệnh nghiêm trọng, đặc biệt không phải ở những bệnh nhân ở môi trường ngoại viện hoặc khoa cấp cứu. Cách đơn giản nhất để xác nhận khả năng vận động cổ đầy đủ cho nội soi thanh quản là di chuyển thụ động đầu bệnh nhân. Ngoài ra, ở những bệnh nhân tỉnh táo, bệnh nhân có thể được yêu cầu cúi đầu để cằm chạm vào thành ngực.
Tiếp cận LEMON
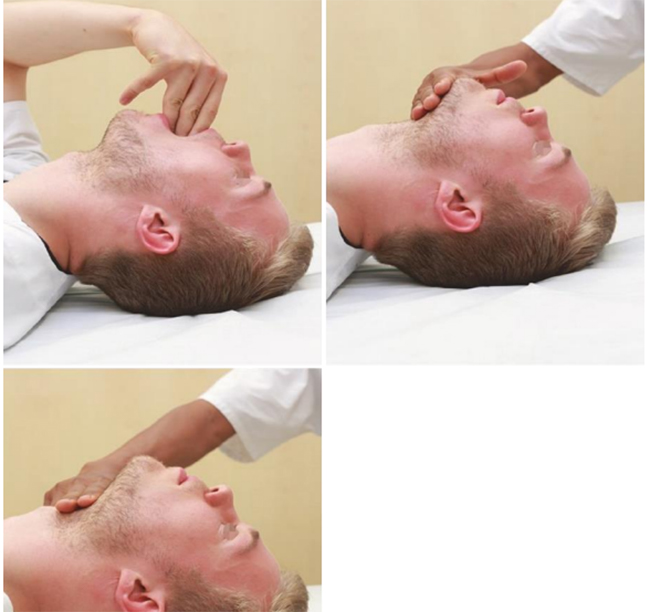
Hình 5.27 Các bước kiểm tra của kỹ thuật thăm khám 3-3-2 để nhận ra đường thở khó về mặt giải phẫu. Cho phép của Sirak Petros, MD. Xem Bảng 5.5 để được giải thích.
| Bảng 5.4 Các dấu giải phẫu cho thấy đó là một đường thở khó. | |
| Khó để mask thông khí | Khó soi và đặt nội khí quản |
|
|
| Bảng 5.5 Kỹ thuật thăm khám 3-3-2 | |||
| Bước thăm khám. | Đánh giá của. | Câu hỏi. | Giải thích nếu “không”. |
| 1 | Mở miệng. | Có phải BA ngón tay (cỡ bệnh nhân) vừa khít giữa các răng cửa? | Đặt lưỡi đèn soi thanh quản và soi thanh quản có thể khó khăn. |
| 2 | Thể tích của khoang dưới hàm. | Có phải BA ngón tay (cỡ bệnh nhân) phù hợp giữa xương cằm và xương móng? | Soi thanh quản có thể khó khăn. |
| 3 | Vị trí của thanh quản. | Các ngón tay TWO (cỡ bệnh nhân) có khớp giữa xương móng và sụn tuyến giáp không? | Soi thanh quản và đặt có thể khó khăn. |
Các chỉ điểm lâm sàng cho vị trí đầu nội khí quản
Các phương pháp đáng tin cậy duy nhất để xác nhận vị trí ống nội khí quản chính xác là hình ảnh trực tiếp (nội soi phế quản hoặc soi thanh quản trực tiếp) và đo carbon dioxide cuối thì thở ra. Việc kiểm tra lâm sàng chỉ có thể gợi ý đặt ống chính xác và quan trọng hơn là không chính xác. Nó có thể được sử dụng bổ sung hoặc trong trường hợp các kỹ thuật nói trên không có sẵn hoặc chưa được cài đặt.
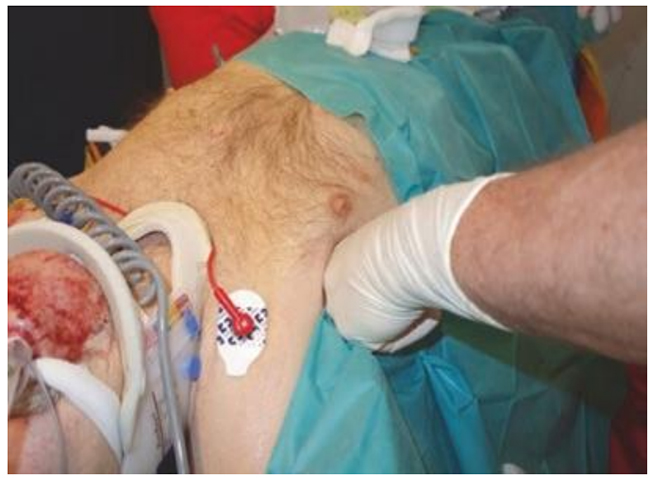
Dãn rộng thành ngực hai bên và / hoặc nghe tiếng thở hai bên đồng bộ với thở máy thường cho thấy vị trí ống nội khí quản chính xác ở bệnh nhân không thở nhưng không đáng tin nếu bệnh nhân duy trì nhịp thở tự nhiên trong quá trình đặt nội khí quản. Ở bệnh nhân thứ hai, luồng khí thở ra có thể được cảm nhận ở cuối ống để xác nhận vị trí ống nội khí quản. Một phương pháp sàng lọc nhanh liên quan đến việc đặt chắc chắn các ngón tay của người thăm khám vào một không gian liên sườn trước của ngực trái (Hình 5.29). Cung cấp một hơi thở chắc chắn với một túi thông khí dẫn đến sự giãn nở phổi đồng bộ có thể được cảm nhận bằng đầu ngón tay (mũi tên màu vàng).
Hình 5.29 Kỹ thuật sàng lọc nhanh để đánh giá vị trí đặt ống nội khí quản ở hơi thở đầu tiên với túi thông khí (xem mũi tên màu vàng và văn bản để giải thích). Được phép của Martin W. Dünser, MD.
Nếu ống nội khí quản đặt quá xa, đầu của nó thường đi vào phế quản gốc chính bên phải dẫn đến tình trạng giảm thông khí của phổi trái. Rất khó để xác định vị trí bên trong của đầu ống chỉ bằng cách kiểm tra lâm sàng. Vì một rò rỉ không khí nhỏ giữa bóng bơm khí và sự phân chia khí quản thường tồn tại mặc dù đầu ống ống được đặt ở phế quản phải, âm thở giảm dần thường có thể được nghe thấy qua phổi đối diện (chủ yếu là bên trái) khi nghe. Chỉ trong những trường hợp hiếm hoi, khi ống được nâng đủ xa để xóa sạch toàn bộ phế quản gốc phải hoặc trái, thì tiếng thở đối nghịch không có. Ngoài việc quan sát chuyển động của ngực và nghe hai bên, xác minh độ sâu chèn của ống là 20 – 21 cm ở nữ và 22 – 23 cm ở nam giới có độ nhạy và độ đặc hiệu cao nhất để phát hiện nội khí quản vào phế quản [2].
Điều quan trọng, kiểm tra lâm sàng có thể giúp nhận ra sự lạc chỗ của ống nội khí quản vào thực quản. Trừ khi nhịp thở tự nhiên được duy trì trong khi đặt nội khí quản, không có sự chuyển động và sự tiến triển hoặc làm xấu đi chứng xanh tím mặc dù đã được thông khí phải được coi là một dấu hiệu chủ yếu của việc đặt ống nội khí quản vào thực quản. Trong khi việc đưa hơi thở đến thực quản bằng túi thông khí có thể cảm thấy tương tự như việc đưa hơi thở vào phổi, không khí thở ra hoặc chỉ ở tốc độ chậm hơn nhiều từ dạ dày / thực quản so với phổi. Điều này sau đó thường được đi kèm với âm lọc xọc. Hiện diện của dịch dạ dày trong ống (hãy chắc chắn không nhầm nó với dịch phù phổi!) trong thì thở ra là một dấu hiệu khác rất gợi ý đặt nội khí quản vào trong thực quản (trừ khi xảy ra tình trạng hít sặc dịch dạ dày trước đó). Sương mù đường hô hấp thường không có trong đặt nội khí quản vào thực quản nhưng có thể quan sát thấy giai đoạn sau khi một lượng lớn khí thoát ra qua ống trong khi giải phóng áp lực dương khí bóp vào dạ dày trước đó.
Đánh giá cho sự sẵn sàng rút nội khí quản
Một số tiêu chí tuyệt đối và tương đối cần phải được sẵn sàng để bệnh nhân có thể được rút nội khí quản một cách an toàn. Các tiêu chí tuyệt đối bao gồm trao đổi khí tự phát đầy đủ, sự hiện diện của phản xạ đường thở trên và cường độ ho đầy đủ. Mặc dù một số thang điểm và các điểm cắt có giá trị đã được đề xuất để dự đoán rút ống nội khí quản thành công, nhưng rất khó để áp dụng các giá trị đơn lẻ cho tất cả bệnh nhân. Mặc dù khá dễ dàng để đánh giá oxy đầy đủ bằng cách sử dụng độ bão hòa oxy động mạch và / hoặc phân tích khí máu trên các thiết lập máy thở hợp lý (FiO2 < 0,45 (−0,5), PEEP <7 cm H2O), đánh giá thông khí tự phát đầy đủ chủ yếu dựa vào kỹ năng lâm sàng. Trong thực hành lâm sàng, điều này đạt được bằng cách quan sát chặt chẽ bệnh nhân khi có dấu hiệu suy hô hấp, tăng nhịp thở hoặc nhịp thở bệnh lý trong khi thử thở tự nhiên hoặc ở chế độ thở tự nhiên tăng hỗ trợ. Nên dành ít nhất 1 phút hoặc lâu hơn để quan sát bệnh nhân, đặc biệt là những người đã được thở máy trong vài ngày. Mặc dù nhịp thở < 25 hơi thở mỗi phút khi hỗ trợ thở máy hợp lý nên hiện diện ở phần lớn bệnh nhân, một số người có thể rút nội khí quản thành công ở nhịp hô hấp cao hơn. Những đối tượng này thường cảnh giác và dung nạp với ống nội khí quản kém hoặc quá trình phổi hạn chế tiềm ẩn đòi hỏi nhịp hô hấp cao hơn. Cuối cùng, bệnh nhân có thể ước tính riêng liệu bệnh nhân có thể thở mà không cần ống nội khí quản thường giúp dự đoán liệu rút ống có thành công hay không.
Sự hiện diện của các phản xạ để duy trì sự thông thoáng đường thở trên và dịch tiết từ đường thở là một điều kiện tiên quyết khác để rút ống an toàn. Bệnh nhân tỉnh táo sẽ có thể cho thấy lưỡi của mình. Các chỉ số về phản xạ nuốt không đủ ở bệnh nhân không đáp ứng là sự hiện diện của một bể nước bọt trong miệng, nhu cầu thường xuyên để hút miệng và / hoặc nước bọt chảy ra từ miệng. Điều quan trọng cần lưu ý là các phương pháp lâm sàng này chỉ đánh giá xem có kiểm soát đường thở trên hay không nhưng không thể được sử dụng để dự đoán chứng khó nuốt sau rút ống (xem Phần II Bài 5.5.4). Ho tự phát là một yếu tố dự báo tích cực về thành công sau rút ống. Lực ho có thể được kiểm tra bằng cách ngắt kết nối bệnh nhân khỏi máy thở và yêu cầu anh ta ho mạnh (Hình 5.30). Ngoài ra, ho có thể được đánh giá bằng cách hút nội khí quản. Nếu bệnh nhân không ho hoặc ho chỉ với một lực nhỏ, việc giải phóng dịch tiết sau rút ống nội khí quản có thể là không đủ. Cuối cùng, cần phải tính đến tần suất phải hút nội khí quản.
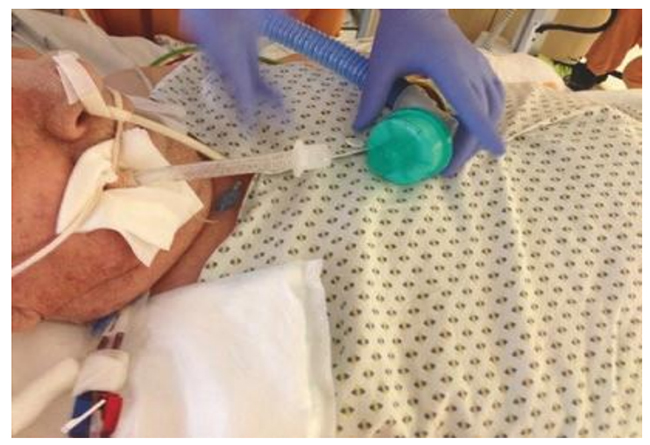
Hình 5.30 Thử nghiệm lực ho ở bệnh nhân được đánh giá chuẩn bị rút ống. Được phép của Martin W. Dünser, MD.
Mặc dù tốt nhất là nên có sự cảnh giác và hợp tác của bệnh nhân khi rút ống, nhưng điều này là chống lại niềm tin chung, không có tiêu chí tuyệt đối nào về việc rút ống. Ở một số bệnh nhân có tình trạng thần kinh có thể hồi phục nhanh chóng (ví dụ chấn thương não nhẹ hoặc trung bình, nhiễm độc, mê sảng) và phản xạ đường thở trên được duy trì tốt, an thần kéo dài và thở máy có thể mang lại rủi ro cao hơn khi rút ống nội khí quản sớm. Tuy nhiên, điều này phải được đánh giá riêng trên từng cá nhân và đánh giá cân nhắc giữa lợi ích rủi ro.
Trong khi đó, “sử dụng quá mức” của opioid hoặc thuốc an thần được biểu thị bằng trạng thái tinh thần bị trầm cảm hoặc một kiểu thở khác biệt (opioids: làm khởi phát chậm nhịp thở tự nhiên sau đó là nhịp thở chậm với thể tích thông khí cao), và thật khó khăn hơn để nhận ra tình trạng tồn dư dược tính ức chế thần kinh cơ đã sử dụng trước đó. Việc nhận ra điều sau này là rất cần thiết vì nó thường dẫn đến mất bù hô hấp ngay lập tức sau khi rút ống hoặc kiểm soát đường thở bị suy giảm với nguy cơ hít sặc (hay vi hít sặc) muộn và viêm phổi. Dân số có nguy cơ tồn dư hoạt tính thuốc ức chế thần kinh cơ là những bệnh nhân trải qua tình trạng nguy kịch sau phẫu thuật. Các yếu tố quyết định quan trọng là thời gian, loại và liều lượng của thuốc ức chế thần kinh cơ được cho. Rối loạn chức năng gan và thận có thể làm suy yếu một cách tinh tế sự thanh thải của các chất ức chế thần kinh cơ và dẫn đến một thời gian dài để phục hồi hoàn toàn khả năng thần kinh cơ. Tương tự, béo phì là một yếu tố nguy cơ lâm sàng vì bệnh nhân thường nhận được liều cao hơn mặc dù khối lượng cơ của họ chỉ tăng nhẹ. Ngoài ra, bệnh nhân béo phì đặc biệt nhạy cảm với bất kỳ mức độ ức chế thần kinh cơ còn tồn sư. Trước khi rút ống nội khí quản, một đánh giá thực thể chuyên sâu không đủ nhạy để phát hiện mức độ nhẹ của ức chế thần kinh cơ còn sót lại. Điều này chỉ có thể đạt được bằng cách theo dõi thần kinh cơ định lượng (ví dụ: test train-of-four). Khi đánh giá lực cơ bắp của bệnh nhân, cần phải tính đến việc cơ hoành và cơ hầu họng chỉ nhạy cảm với thuốc ức chế thần kinh cơ và nhưng lại hồi phục sau cùng. Do đó, không thể đánh giá sự phục hồi toàn bộ sức mạnh cơ ngoại biên (ví dụ: siết tay mạnh hoặc khả năng di chuyển các chi đặc biệt để đáp ứng với các kích thích bên ngoài như hút đàm) để loại trừ hoạt tính ức chế thần kinh cơ còn sót lại. Tương tự, một thể tích thông khí đầy đủ là một dấu hiệu rất không đáng tin cậy về sự phục hồi thần kinh cơ hoàn toàn. Phương pháp lâm sàng tốt nhất dường như là khả năng nhấc đầu ra khỏi đệm hoặc gối trong ít nhất 5 giây. Nếu bệnh nhân được rút nội khí quản mặc dù (không nhận ra) dược tính ức chế thần kinh cơ còn sót lại, một hình ảnh lâm sàng điển hình được nhìn thấy. Bệnh nhân ngay lập tức bị tắc nghẽn đường thở hoặc hít thở nông mà chỉ có thể được gợi ra bằng các cử động co giật của các cơ hô hấp phụ. Điều này thường dẫn đến các chuyển động đồng thì nhỏ về phía trước của đầu và cằm. Bệnh nhân tỉnh táo, thì điển hình là cảm giác sợ hãi và không thể nói.
Nếu tắc nghẽn đường thở trên được coi là nguy cơ, nghiệm pháp xả bóng chèn nội khí quản và đánh giá mức độ dò khí có thể được thực hiện với bệnh nhân vẫn được đặt nội khí quản. Với tỷ lệ cao của kết quả âm tính giả và gây nguy cơ thở máy kéo dài không cần thiết, nghiệm pháp trên chỉ nên được thực hiện ở một nhóm bệnh nhân bị bệnh nặng được chọn lọc nhiều. Trong quá trình thông khí áp lực dương, bóng chèn của ống nội khí quản được xả khí hoàn toàn và người kiểm tra lắng nghe tiếng rít của không khí thoát ra bên cạnh ống. Điều quan trọng là phải đảm bảo rằng đầu của bệnh nhân được đặt ở vị trí trung lập vì nếu không vị trí của đầu có thể gây tắc nghẽn đường hô hấp trên, đặc biệt ở những bệnh nhân béo phì. Một rò rỉ khí phải được nghe thấy ở áp suất hít vào tối đa 20 mbar hoặc thấp hơn. Việc không có rò rỉ khí có thể nghe được trong quá trình kiểm tra được thực hiện chính xác là một chỉ số hợp lý cho sự suy sụp hoặc tắc nghẽn đường thở trên. Nếu chỉ có thể nghe thấy rò rỉ khí khi bệnh nhân ho (thường xảy ra sau khi xả bóng chèn) nhưng không được thở hỗ trợ xuyên suốt, nghiệm pháp được coi là âm tính. Tuy nhiên, cần lưu ý rằng nếu có rò rỉ khí, không thể giả định một cách an toàn rằng đường thở trên sẽ không bị tổn thương sau khi rút ống nội khí quản. Hiệu suất của nghiệm pháp tắc ống có thể làm tăng giá trị tiên đoán của nghiệm pháp đánh giá dò khí dương tính. Trong quá trình thử nghiệm này, ống bị tắc trong khi bóng của ống vẫn bị xì hơi. Bệnh nhân sau đó được yêu cầu hít một hơi thật sâu. Nếu hành động hít vào dẫn đến việc nở rộng thành ngực có thể nhìn thấy, nguy cơ đường hô hấp trên không bị tắc nghẽn là tối thiểu.
Bệnh cảnh nuốt khó (sau rút nội khí quản)
Chứng nuốt khó hầu họng thường xảy ra ở những bệnh nhân nguy kịch, đặc biệt sau khi đặt nội khí quản kéo dài (> 48 giờ), ở người già hoặc những người mắc bệnh thần kinh (ví dụ như đột quỵ) hoặc bệnh thần kinh cơ. Nó là một đóng góp quan trọng đối với tỷ lệ mắc bệnh (viêm phổi mắc phải tại bệnh viện) và tỷ lệ tử vong ở những bệnh nhân này. Nhận biết sớm chứng khó nuốt là điều cần thiết. Thăm khám lâm sàng đóng một vai trò quan trọng như một công cụ sàng lọc để khởi động các thủ tục chẩn đoán xác định điển hình bao gồm đánh giá nội soi ống mềm về nuốt hoặc chụp barium nuốt. Bệnh nhân không có khả năng nuốt dẫn đến nước bọt và dịch tiết giữ lại là một chẩn đoán đơn giản. Tuy nhiên, trong phần lớn bệnh nhân bị rối loạn nuốt, các triệu chứng tinh tế hơn. Nghiệm pháp nuốt nước là một phương pháp hợp lệ với độ nhạy vừa phải nhưng độ đặc hiệu có thể chấp nhận để chẩn đoán chứng khó nuốt. Bệnh nhân tỉnh táo được đặt ở tư thế ngồi và được cung cấp một hoặc nhiều ngụm (< 20 – 30 ml) nước để uống. Quá trình nuốt được theo dõi chặt chẽ đối với rối loạn chức năng rõ ràng (ví dụ: nhiều lần nuốt, chảy nước từ miệng, không nâng được thanh quản) và bệnh nhân được theo dõi vì ho, nấc cụt, thay đổi giọng nói hoặc hắng giọng. Bất kỳ dấu hiệu nào trong số này cho thấy sự hiện diện của chứng khó nuốt và sẽ dẫn đến các test chẩn đoán xác định. Ở những bệnh nhân mở khí quản, xét nghiệm nuốt nước có thể được sửa đổi. Bóng chèn của ống mở khí quản được xì hơi và bệnh nhân được cung cấp nước có màu (ví dụ với màu xanh methylen) để uống. Quan sát tương tự như được mô tả với thử nghiệm nuốt nước tiêu chuẩn sau đó được thực hiện. Kết thúc thử nghiệm, bệnh nhân được hút nội khí quản và kiểm tra dịch tiết cho sự hiện diện của dịch tiết màu. Đôi khi nước màu cũng thoát ra từ vị trí lỗ mở khí quản và xác nhận chứng khó nuốt.
Đánh giá lầm sàng dây dẫn ECMO
Kiểm tra và sờ nắn là các kỹ thuật quan trọng để theo dõi dây dẫn oxy hóa màng ngoài cơ thể (ECMO). Một kiểm tra chi tiết hàng ngày của tất cả các thành phần dây dẫn cho tính toàn vẹn và chức năng đầy đủ là bắt buộc. Tương tự, băng vết thương và vết thương phải được kiểm tra để tìm dấu hiệu rỉ máu hoặc chảy máu vì các chỉ số của rối loạn đông máu (mắc phải). Sự tan máu có liên quan có thể nhanh chóng được nhận ra ở tại giường bằng cách kiểm tra xem nước tiểu hoặc màng lọc máu có màu hồng hay không. Mặc dù dây dẫn ECMO có thể được chăm sóc bởi bác sĩ chuyên khoa tưới máu (perfusionist) chuyên dụng, bác sĩ (chăm sóc đặc biệt) cũng có thể thực hiện kiểm tra này.
Bất kể chế độ của ECMO (tĩnh mạch – tĩnh mạch hoặc tĩnh mạch – động mạch), màu của máu sau máy tạo oxy phải có màu đỏ tươi. So sánh trực quan với màu máu trước màng là hữu ích (Hình 5.31). Lý do cho sự thay đổi cấp tính về màu sắc của máu sau oxy hóa thường là những thay đổi tai nạn trong ECMO FO2 hoặc sự thất bại của nguồn oxy. Tuy nhiên, sự suy giảm chức năng oxy hóa màng thường được phát hiện bằng sự sụt giảm PO2 sau oxy hóa trước khi bất kỳ thay đổi thị giác nào về màu sắc máu dần dần xảy ra. Bề mặt ngoài của máy tạo oxy cần được kiểm tra bằng nguồn sáng (Hình 5.32). Các sợi fibrin nhỏ, thường có màu sẫm hoặc huyết khối có thể được quan sát và cùng với PO2 sau màng oxi hóa, cho thấy rối loạn chức năng oxy hóa do cục máu đông.
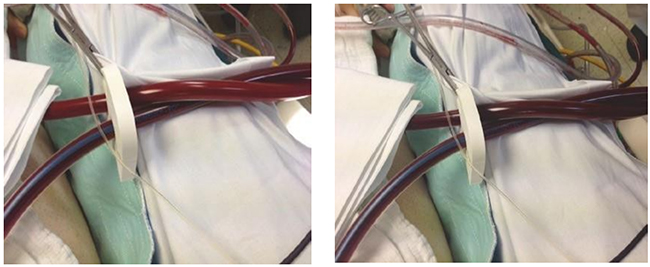
Hình 5.31 Kiểm tra màu máu máu trước và sau máy tạo oxy của mạch ECMO. Được phép của Martin W. Dünser, MD. (a) Bình thường: khử oxy / máu tĩnh mạch trước máy tạo oxy và máu đỏ tươi sau máy tạo oxy. (b) Nguy hiểm: khử oxy / máu tĩnh mạch trước và sau máy tạo oxy cho thấy mất chức năng oxy hoặc cung cấp oxy.

Hình 5.32 Kiểm tra máy tạo oxy cho sự hiện diện của huyết khối. Được phép của Martin W. Dünser, MD.

Hình 5.33 Sờ để cảm nhận các rung động của ống tĩnh mạch cho thấy sự thoát nước của máu tĩnh mạch bị suy yếu. Phép lịch sự của Daniel Dankl, MD.
Nếu vòng quay của bơm được đặt quá cao, làm đầy tĩnh mạch quá thấp hoặc ống dẫn lưu bị sai lệch, việc vuốt ống tĩnh mạch xảy ra, thường là trước khi giảm lưu lượng máu. Trước khi vuốt hoặc lắc ống tĩnh mạch có thể được nhìn thấy, có thể cảm nhận được rung động của ống bằng tay (Hình 5.33). Bong bóng khí (hoặc trong trường hợp nghiêm trọng thậm chí là bọt) là nguyên nhân phổ biến cho việc dừng cấp tính của bơm và cần được nhận biết khẩn cấp bằng cách kiểm tra trực quan dây dẫn.
Thực hành lâm sàng
Dấu Schamroth
Đặt các mặt lưng của các phần xa của ngón tay và móng tay thường sẽ để lại một khẩu độ hình kim cương (cửa sổ Schamroth) ở giường móng tay. Sự vắng mặt của khẩu độ này được coi là một dấu hiệu Schamroth dương tính và cho thấy ngón tay cum.
Các đặc trung xác định móng tay cum
5 đặc điểm xác nhận móng tay cum hình dùi trống:
- Gia tăng sự dao động giường móng tay.
- Mất độ góc của giường móng (bình thường <140–160°) (góc Lovibond).
- Gia tăng độ cong theo chiều dọc của móng.
- Sưng mô mềm ở đầu tận của chi (khi được đánh dấu sẽ tạo ra hình dạng dùi trống).
- Bệnh xương khớp phì đại do phổi có thể phát triển và được công nhận bởi đau cổ tay và nâng cao màng xương được chứng minh bằng phương pháp X quang.
Các chỉ điểm lâm sàng cho thấy 1 cơn Hen nặng:
Tăng công thở (xem bảng 5.1).
Thay đổi tri giác (như kích động).
Vã mồ hôi.
Giảm âm thở nhưng vẫn còn nghe tiếng khò khè thì thở ra.
Dấu mạch nghịch thường.
Bệnh nhân ngồi chồm về phía trước (bệnh nhân nghiêng về phía trước với hai tay duỗi thẳng và dựa vào đùi).
Nhịp tim rất nhanh (người lớn >120–130 lần/phút).
Phân biệt 2 thể lâm sàng của COPD
| Khí phế thủng “pink puffer” | Viêm phế quản“blue bloater” | |
| Bệnh đồng mắc | ||
| Chỉ số khôi cơ thể | Low | High |
| Bệnh lý tim mạch | + | +++ |
| Bệnh lý chuyển hóa | + | +++ |
| Khó thở kiểu tắc nghẽn | − | +++ |
| Suy giảm chức năng phổi | +++ | − |
| Chức năng phổi | ||
| Khí phế thủng | +++ | + |
| Khả năng khuếch tán CO | Thấp | Bình thường/ giảm nhẹ |
| Khó thở | +++ | + |
| Khả năng gắng sức | Giảm nặng | Giảm nhẹ hay vừa |
| Điều trị cơn mất bù | ||
| Nguy cơ tăng bơm khí | +++ | + |
| Suy cơ trụy tim mạch sau đặt nội khí quản | +++ | + |
| Biến chứng khi thở máy | +++ | ++ |
| CO carbon monoxide, MV thở máy | ||
Tài liệu tham khảo
1. Vazquez R, Gheorghe C, Ramos F, Dadu F, Amoateng- Adjepong Y, Manthous CA (2010) Gurgling breath sounds may predict hospitalacquired pneumonia. Chest 138:284–288
2. Sitzwohl C, Langheinrich A, Schober A, Krafft P, Sessler DI, Herkner H, Gonano C, Weinstabl C, Kettner SC (2010) Endobronchial intubation detected by insertion depth of endotracheal tube, bilateral auscultation, or observation of chest movements: randomized trial. BMJ 341:c5943





