Bài viết Chửa trứng lạc chỗ: phân tích ca lâm sàng và hướng điều trị được biên dịch bởi Bs Quản Anh Dũng từ Sách “Chửa ngoài tử cung: Tiếp cận dựa trên ca lâm sàng” của tác giả Atif Zeadna và Togas Tulandi.
1. Trường hợp lâm sàng
Một phụ nữ Nam Á 33 tuổi đến khoa cấp cứu với biểu hiện đau bụng dưới bên trái và kết quả thử thai dương tính. Kỳ kinh cuối cách đây 6 tuần trước. Khai thác tiền sử, bệnh nhân đã từng phải phẫu thuật cắt bỏ vòi tử cung bên phải do EP. Khám lâm sàng cho thấy huyết động bệnh nhân ổn định, bụng đau ít. Mức B-hCG là 18.500 IU / L. Siêu âm qua ngả âm đạo không thấy túi thai trong buồng tử cung nhưng thấy một khối bất thường đường kính 2 cm ở phần phụ bên trái echo dạng dịch, nghi ngờ là chửa trứng.
2. Hướng xử trí?
A. Chỉ định MTX
B. Siêu âm và định lượng lại hCG sau 2-3 ngày
C. Nội soi chẩn đoán
3. Chẩn đoán và đánh giá
Chửa trứng lạc chỗ là một trường hợp hiếm gặp và phần lớn các trường hợp nằm trong vòi tử cung. Tuy nhiên, chúng cũng có thể nằm trong sừng tử cung và cả trong buồng trứng. Ngoài ra cũng có thể chửa trứng trong lẫn ngoài tử cung.
Về mặt mô bệnh học, nó có thể là chửa trứng không hoàn toàn (35%), thoái hóa dạng nang của các nhung mao (26%), chửa trứng hoàn toàn (19%), ung thư nguyên bào nuôi (13%). Tỷ lệ chửa trứng nói chung thay đổi tùy theo vùng. Ở Hoa Kỳ, Châu Âu và Úc, tỷ lệ này là 0,57-1,1 trên 1000 ca mang thai nhưng ở Đông Nam Á và Nhật Bản là 2 trên 1000 ca mang thai. Tuy nhiên, chửa trứng lạc chỗ rất hiếm gặp với tỷ lệ ước tính là 0,00005% ở Hoa Kỳ và 0,01% ở Đông Nam Á. Chửa trứng xâm lấn vào vòi tử cung là rất hiếm và chỉ có bốn trường hợp được báo cáo trong y văn.
Các yếu tố nguy cơ của chửa trứng bao gồm đã từng chửa trứng trước đó, thuộc tộc người Á hoặc Tây Ban Nha, sẩy thai liên tiếp, tuổi mẹ dưới 20 hoặc hơn 40 tuổi, nhóm máu A hoặc AB, chế độ ăn uống không đầy đủ, đột biến gen NLRP7 trên nhiễm sắc thể 19q hoặc mang thai sau khi kích trứng.
4. Điều trị
Dấu hiệu và triệu chứng của sản phụ chửa trứng lạc chỗ tương tự với EP trong vòi tử cung, bao gồm vô kinh, đau bụng, chảy máu âm đạo, buồng tử cung rỗng, khối u ở bụng, nôn nhiều, nồng độ hCG huyết thanh tăng cao hoặc các triệu chứng của vỡ vòi tử cung.
Chửa trứng lạc chỗ có thể được chẩn đoán bằng siêu âm vùng chậu, siêu âm Doppler và xét nghiệm nồng độ hCG tăng cao. Chụp cộng hưởng từ (MRI) có thể hữu ích trong chẩn đoán vị trí khối EP. Tuy nhiên, rất khó để phân biệt chửa trứng ở vòi tử cung với chửa ngoài tử cung thông thường. Chẩn đoán thường được xác định khi phẫu thuật và lấy mẫu bệnh phẩm xét nghiệm mô bệnh học.
Bệnh nhân chửa trứng lạc chỗ nên được đánh giá về tình trạng thiếu máu, cường giáp và nhiễm độc máu. Khám lâm sàng cùng với đánh giá chức năng gan thận, công thức máu (CBC) và nhóm máu nên được thực hiện trước khi điều trị. So với mang thai trong vòi tử cung thông thường, chửa trứng trong vòi tử cung có xu hướng bị vỡ cao hơn. Những trường hợp được chẩn đoán xác định nên phẫu thuật nội soi cắt bỏ vòi tử cung. Hầu hết bệnh nhân sẽ tự hồi phục mà không cần điều trị thêm. Hiệu quả và độ an toàn của điều trị nội khoa trong các trường hợp này là không rõ ràng. Quan trọng hơn, luôn phải đánh giá mô bệnh học sau phẫu thuật để loại trừ các bệnh lý ác tính (Hình 19.1).
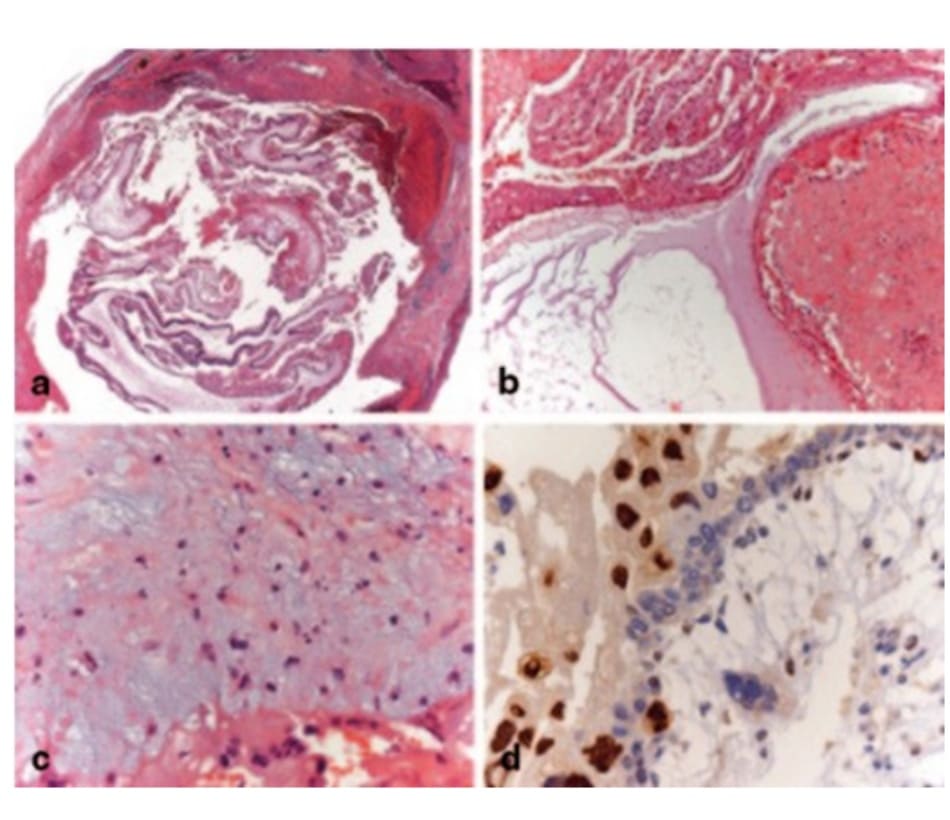
5. Kết quả
Do có chửa ngoài tử cung trong vòi tử cung nên bệnh nhân được phẫu thuật nội soi cắt vòi tử cung. Xét nghiệm mô bệnh học trả về là chửa trứng trong vòi tử cung. Xquang ngực bệnh nhân bình thường (đánh giá di căn trong các trường hợp ung thư nguyên bào nuôi) . Nồng độ hCG huyết thanh một tuần sau phẫu thuật là 5000 mIU / mL và một tuần sau đó là 2100 mIU / mL. Nồng độ này tiếp tục giảm và 4 tuần sau khi phẫu thuật trở về bình thường.
6. Đúc kết lâm sàng
- Chửa trứng lạc chỗ là trường hợp rất hiếm gặp.
- Chửa trứng xâm nhập và ung thư nguyên bào nuôi là các thể bệnh hiếm gặp trong chửa trứng.
- Chẩn đoán lâm sàng khó.
- Tiếp cận và theo dõi ở các cơ sở y tế hàng đầu là rất quan trọng vì điều trị chửa trứng không bài bản có thể dẫn tới ung thư nguyên bào nuôi.
- Phẫu thuật cắt bỏ vòi tử cung bên bệnh là bắt buộc.
- Cần kiểm tra mô bệnh học để loại trừ bệnh lý ác tính nguyên bào nuôi.
7. TÀI LIỆU THAM KHẢO
1. Gillespie AM, Lidbury EA, Tidy JA, Hancock BW. The clinical presentation, treatment, and outcome of patients diagnosed with possible ectopic molar gestation. Int J Gynecol Cancer. 2004;14(2):366–9.
2. Tulon B, Raphael V, Panda S, Pallab S. Ectopic molar pregnancy: a rare entity. J Reprod Infertil. 2010;11(3):201.
3. Sehn, JK, Lindsay MK, Margaret MH, Ryan EL, Colleen PM, Phyllis CH. Ovarian complete hydatidiform mole: case study with molecular analysis and review of the literature. Hum Pathol. 2013;44(12):2861–4.
4. Siozos A, Sriemevan A. Rare disease: A case of true tubal hydatidiform mole and literature review. BMJ Case Reports 2010; 2010.
5. Ikuma K, Okada I, Shiotani T, Shibahara H, Takemura T. Invasive hy- datidiform mole in the fallopian tube: report of a case. Nihon Sanka Fu- jinka Gakkai zasshi. 1992;44(9):1189–92.
6. Juan, CW. Fallopian tube invasive molar disease. Int J Gynaecol Obst. 2013;122(2):161.
7. Berkowitz RS, Daniel WC, Marilyn RB, Sally C, Shirley GD, Donald PG. Risk factors for complete molar pregnancy from a case-control study. Am J Obst Gynecol. 1985;152(8):1016–20.
8. Parazinni F, LaVecchia C, Mangili G, et al. Dietary factors and risk of trophoblastic disease. Am J Obstet Gynecol. 1988;158:93.
9. Wang CM, Dixon PH, Decordova S, Hodges MD, Sebire NJ, Ozalp S, Fal- lahian M, et al. Identification of 13 novel NLRP7 mutations in 20 fami- lies with recurrent hydatidiform mole; missense mutations cluster in the leucine-rich region. J Med Genet. 2009;46(8):569–75
10. Muto MG, Lage JM, Berkowitz RS, Goldstein DP, Bernstein MR. Ges- tational trophoblastic disease of the fallopian tube. J Reprod Med. 1991; 36:57–60.
11. Stolnicu S, Ilyés Á, Quiñonez E, Francisco FN. Ectopic complete hy- datidiform mole presenting as an adnexal tumor in a postmenopausal patient. Int J Surg Pathol. 2013; 22:470-2.
Tham khảo thêm một số bài viết cùng chủ đề