Bài viết Điều trị phẫu thuật thai ngoài tử cung: phân tích lâm sàng được biên dịch bởi Bs Quản Anh Dũng từ Sách “Chửa ngoài tử cung: Tiếp cận dựa trên ca lâm sàng” của tác giả Jillian Main và Camran Nezhat.
1. Trường hợp lâm sàng
Một phụ nữ 28 tuổi đến khoa cấp cứu với biểu hiện đau vùng chậu bên phải, kỳ kinh cuối cách đây 6 tuần. Bệnh nhân có tiền sử EP bên trái được điều trị bằng methotrexate cách đây 3 năm. Cô cũng từng nhiễm chlamydia và đã điều trị. Khi thăm khám, bệnh nhân đau nhiều vùng bụng, phản ứng dội không rõ nhưng có đề kháng cơ thành bụng. Nhịp tim 121 nhịp/phút và huyết áp là 90/65. Định lượng hCG huyết thanh là 470 IU / L. Siêu âm qua ngã âm đạo cho thấy một khối echo dạng dịch nhỏ, không thấy túi noãn hoàng trong buồng tử cung và một khối bất thường cản âm không đồng đều kích thước 2,5 cm ở phần phụ bên phải.
2. Hướng xử trí?
- Siêu âm và đo hCG sau mỗi 2-3 ngày để theo dõi
- Chỉ định sử dụng methotrexate
- Nội soi ổ bụng
3. Chẩn đoán và đánh giá
Bệnh nhân này rất có thể bị một tình trạng EP tái phát. Thai ngoài tử cung chiếm 2% trong tổng số ca mang thai và khoảng 4% tổng số ca tử vong do thai nghén. Mặc dù tỷ lệ mắc nói chung là thấp, nhưng có đến 6–16% tổng số phụ nữ đến phòng cấp cứu vì chảy máu âm đạo và / hoặc đau bụng được chẩn đoán EP, do đó luôn phải cẩn trọng trước những tình huống này.
Các yếu tố nguy cơ phổ biến của EP là tiền sử mang thai ngoài tử cung trước đó, phẫu thuật vỏi tử cung, bệnh viêm vùng chậu, vô sinh và hút thuốc lá, nhưng có đến 50% bệnh nhân chửa ngoài tử cung không có yếu tố nguy cơ nào. Tiền sử mang thai ngoài tử cung ở bệnh nhân trên, là một trong những yếu tố quan trọng nhất vì 8–15% bệnh nhân sẽ xuất hiện EP ở lần mang thai kế tiếp, tùy thuộc vào phương thức điều trị.
Bác sĩ ER (cấp cứu) đã tiến hành đánh giá ban đầu chính xác: khám lâm sàng đánh giá huyết động của bệnh nhân, hCG huyết thanh và siêu âm qua ngả âm đạo. Nồng độ hCG huyết thanh được sử dụng để xác định xem nếu thai trong buồng tử cung thì siêu âm có thể quan sát thấy được chưa, nói cách khác là mức cutoff để quan sát được túi thai. Đồng thời đo hCG nối tiếp giúp đánh giá xu hướng tăng/giảm nồng độ hormone, từ đó đưa ra hướng xử trí phù hợp. Mức cutoff là 1500 mIU / mL đối với siêu âm qua ngả âm đạo, nhưng có sự thay đổi rõ rệt tùy thuộc vào bệnh nhân, bác sĩ siêu âm, máy siêu âm và số lượng thai. Ở những trường hợp đa thai, nồng độ hCG có thể cao tới 9000 mIU / mL nhưng vẫn chưa thấy túi thai nào trong tử cung trên siêu âm. U xơ tử cung, u cơ tuyến, polyp nội mạc tử cung và béo phì làm ảnh hưởng tới khả năng quan sát túi thai trên siêu âm trong khi nồng độ hCG vẫn trên ngưỡng.
Nồng độ hCG cũng được theo dõi liên tục để đánh giá những thai kỳ bất thường. Ngưỡng tăng nồng độ hCG đối với 1 thai bình thường trong buồng tử cung là 53% trong 48 giờ. Đây là mức tăng tối thiểu, vì hầu hết các trường hợp mang thai khỏe mạnh đều có mức tăng hCG lớn hơn sau 48 giờ. Và ở một bệnh nhân nghi ngờ sảy thai tự nhiên, nồng độ hCG sẽ giảm 21–35% trong 48 giờ, tùy thuộc vào nồng độ ban đầu. Tuy nhiên, sự tăng hoặc giảm của nồng độ hCG huyết thanh như mô tả ở trên không loại trừ khả năng mang thai ngoài tử cung vì 21% phụ nữ mang thai ngoài tử cung sẽ tăng hCG như thai trong tử cung bình thường và 8% phụ nữ mang thai ngoài tử cung sẽ giảm nồng độ hCG như sảy.
Siêu âm qua ngã âm đạo là một trong những CLS tiêu chuẩn trong chẩn đoán thai ngoài tử cung. Siêu âm phát hiện túi thai sớm nhất khi thai được khoảng 5 tuần. Không nên nhầm lẫn với “túi thai giả”, như chúng ta có thể thấy ở ca lâm sàng trên, với biểu hiện là 1 túi dịch không chứa bào thai. Không thể phân biệt một cách chắc chắn túi thai với túi thai giả cho đến khi nhìn thấy sự hiện diện của túi noãn hoàng, thường là khi túi thai có đường kính từ 8 mm trở lên. Siêu âm cũng nên khảo sát các khối bất thường ở phần phụ, như trong ví dụ trên. Phần lớn thai ngoài tử cung được tìm thấy trong vòi tử cung nên túi thai ngoài tử cung thường nằm giữa buồng trứng và tử cung. Chửa ngoài tử cung ở buồng trứng hiếm gặp và phải được phân biệt với nang hoàng thể lành tính.
4. Điều trị
Bệnh nhân của chúng tôi không ổn định về mặt lâm sàng để tiếp tục theo dõi. Cô ấy có nguy cơ cao mang thai ngoài tử cung và xuất hiện đau, kích ứng phúc mạc khi thăm khám, kèm theo đó là nhịp nhanh. Ở bệnh nhân này nên chỉ định phẫu thuật ngay lập tức để ngăn ngừa vỡ vòi tử cung hoặc ngăn ngừa mất máu nếu khối EP đã vỡ. Nên nhớ rằng phụ nữ khỏe mạnh thường bù trừ tốt với mất máu cấp, vì thế nhịp nhanh nhẹ đã là chỉ điểm cho tình trạng mất bù rồi.
Phương pháp phẫu thuật được khuyến nghị đối với thai ngoài tử cung là phẫu thuật nội soi. Với bác sĩ có kinh nghiệm, xuất huyết có thể được xử trí nhanh chóng bằng nội soi, đồng thời giúp giảm tỉ lệ biến chứng. Điều quan trọng là phải có đầy đủ các phương tiện hồi sức (máu, huyết tương, máy thở…), một thiết bị hút và tưới rửa tốt, vasopressin pha loãng để tiêm vào mô xung quanh và hai hệ thống bơm hơi để đảm bảo quan sát tốt phẫu trường khi hút. Có thể áp dụng phẫu thuật nội soi tiêu chuẩn với kim Veress, trocar đưa vào trực tiếp có hoặc không có hướng dẫn của camera, hoặc lối vào mở, tùy thuộc vào sở thích và kinh nghiệm của bác sĩ phẫu thuật. Khi đã hút và cầm máu tốt, khối thai ngoài tử cung cần được loại bỏ.
Trong các trường hợp xuất huyết khó kiểm soát, vòi tử cung bị tổn thương nghiêm trọng hoặc thai ngoài tử cung tái phát trong cùng một bên vòi, tốt nhất nên phẫu thuật cắt bỏ một bên vòi. Trong các trường hợp khác, vẫn còn tranh cãi về việc nên thực hiện phẫu thuật mở thông hay cắt bỏ vòi tử cung. Mở thông vòi có nguy cơ mang thai ngoài tử cung lần kế tiếp là 15,4% và nguy cơ nguyên bào nuôi thai nghén là 4–15%, vì vậy nồng độ hCG cần được theo dõi cho đến khi về ngưỡng bình thường. Cắt bỏ vòi tử cung có nguy cơ mang thai ngoài tử cung lần kế tiếp là 9,8%. Mặc dù đã có nhiều nghiên cứu xem xét ảnh hưởng của phẫu thuật mở thông hoặc cắt bỏ vòi tử cung đối với khả năng sinh sản sau này, nhưng các kết quả lại trái ngược nhau. Nhiều ý kiến cho rằng nếu vòi tử cung hai bên bình thường thì không có sự khác biệt về tỷ lệ sinh sản giữa các thủ thuật.
5. Kết quả
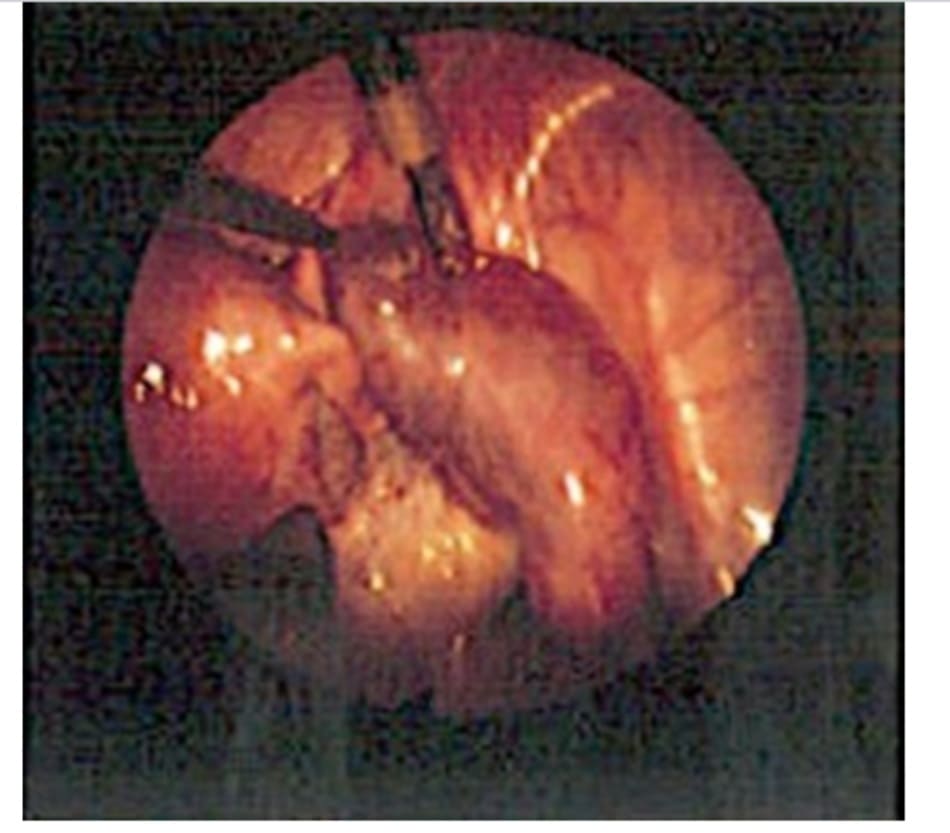
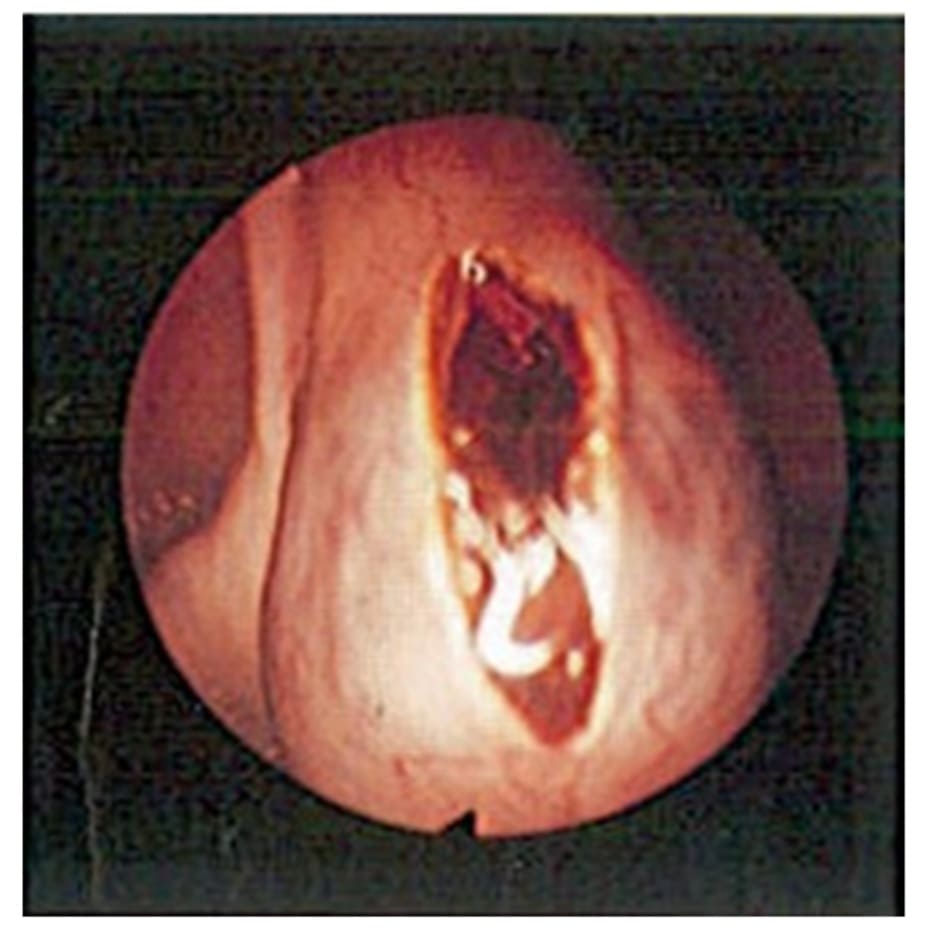
Bệnh nhân được nội soi ổ bụng chẩn đoán và phát hiện ra thai ngoài tử cung chưa vỡ trong vòi tử cung bên phải (Hình 5.1). Phẫu thuật mở thông vòi tử cung, loại bỏ khối EP diễn ra thuận lợi (Hình 5.2). Chảy máu tại vòi tử cung được kiểm soát bằng vasopressin và đốt điện. Bệnh nhân hồi phục mà không có biến cố gì xảy ra và được xuất viện sau 2 ngày, nhưng vẫn theo dõi hCG hàng tuần, cho đến khi máy không định lượng được (nồng độ quá nhỏ) thì mới dừng.
6. Đúc kết lâm sàng
- Ngưỡng hCG cutoff không phải lúc nào cũng đáng tin cậy và có thể bị thay đổi do mang thai nhiều lần, u xơ tử cung, u cơ tuyến, polyp nội mạc tử cung và béo phì.
- Nội soi ổ bụng, là phương thức điều trị phẫu thuật được ưa chuộng, đặc biệt khi lâm sàng không ổn định, nghi ngờ vỡ khối EP, hoặc có chống chỉ định điều trị bằng
- Mở thông vòi tử cung qua nội soi làm tăng nguy cơ tái phát thai ngoài tử cung và bệnh nguyên bào nuôi thai nghén, nhưng bảo tồn ống dẫn trứng để cải thiện khả năng sinh sản trong tương
- Nếu thực hiện phẫu thuật mở thông vòi tử cung, hCG huyết thanh cần được xét nghiệm cho tới khi không thể định lượng trên mẫu máu nữa (đề phòng nguy cơ mắc bệnh nguyên bào nuôi thai nghén).
- Tuy nhiên, các nghiên cứu gần đây đã chứng minh rằng tỷ lệ mang thai trong tử cung cũng như ngoài tử cung tiếp theo sau phẫu thuật mở thông và cắt bỏ vòi tử cung là như
7. TÀI LIỆU THAM KHẢO
- Berg CJ, Callaghan WM, Syverson C, Henderson Pregnancy-re- lated mortality in the United States, 1998 to 2005. Obstet Gynecol. 2010;116:1302–9.
- Murray H, Baakdah H, Bardell T, Tulandi Diagnosis and treatment of ectopic pregnancy. CMAJ. 2005;173(8):905.
- Stovall TG, Kellerman AL, Ling FW et al. Emergency department diag- nosis of ectopic Ann Emerg Med. 1990;19:1098–103.
- Yao M, Tulandi T. Current status of surgical and nonsurgical manage- ment of ectopic Fertil Steril. 1997;67(3):421.
- Ko JK, Cheung VY. Time to revisit the human chorionic gonadotropin discriminatory level in the management of pregnancy of unknown loca- J Ultrasound Med. 2014;33(3):465–71.
- Barnhart KT, Sammel MD, Rinaudo PF, Zhou L, Hummel AC, Guo W. Symptomatic patients with an early viable intrauterine pregnancy: hCG curves Obstet Gynecol. 2004;104(1):50.
- Seeber BE, Barnhart Suspected ectopic pregnancy. Obstet Gynecol. 2006;107(2 Pt 1):399–413.
- Silva C, Sammel MD, Zhou L, Gracia C, Hummel AC, Barnhart Human chorionic gonadotropin profile for women with ectopic pregnancy. Ob- stet Gynecol. 2006;107(3):605.
- Albayram F, Hamper First-trimester obstetric emergencies: spec- trum of sonographic findings. J Clin Ultrasound. 2002;30:161–77.
- Nezhat C, Nezhat F, Nezhat CH. Nezhat’s operative gynecologic lap- aroscopy and hysteroscopy, 4th edn. Cambridge: Cambridge University Press;
- Hajenius PJ, Mol F, Mol BW, Bossuyt PM, Ankum WM, van der Veen Interventions for tubal ectopic pregnancy. Cochrane Database Syst Rev. 2007.
- Mol F, van Mello NM, Strandell A, Strandell K, Jurkovic D, Ross J, et European Surgery in Ectopic Pregnancy (ESEP) study group. Salp- ingotomy versus salpingectomyin women with tubal pregnancy (ESEP study): an open-label, multicentre, randomised controlled trial. Lancet. 2014;383(9927):1483–9.
Tham khảo thêm một số bài viết cùng chủ đề