Tác giả: Bác sĩ Đặng Thanh Tuấn
TÓM TẮT
Rối loạn chức năng đa cơ quan được tìm thấy trong gần 40-60% bệnh nhân nhiễm trùng huyết (sepsis), bao gồm rối loạn chức năng thận và tim. Hội chứng tim-thận type 5 (CRS-5) phản ánh sự rối loạn thứ phát đồng thời chức năng tim và thận do một tình trạng toàn thân có ảnh hưởng chủ yếu đến cả 2 cơ quan này như sepsis. Dữ liệu bị hạn chế về bệnh nguyên, sinh bệnh học và các tác động lâm sàng của hội chứng tim thận trong sepsis. Tổn thương và rối loạn chức năng tim có thể được đo lường bằng các dấu hiệu sinh học thuộc về tim, và các thông số huyết động. Tổn thương thận cấp là một sự đánh giá toàn thân sử dụng tiêu chí creatinin máu và lượng nước tiểu. Bài tổng quan này tìm kiếm sự mô tả có hệ thống về dịch tể học, yếu tố nguy cơ, sinh bệnh học và quản lý CRS- 5 trong bối cảnh sepsis.
1. Bối cảnh
1.1. Giới thiệu
Sepsis vẫn tiếp tục là nguyên nhân hàng đầu gây tử vong và bệnh tật. Trong một báo cáo từ năm 2008, ước tính có 1.141.000 trường hợp nhập viện vì sepsis [1]. Mặc dù những tiến bộ gần đây trong chăm sóc lâm sàng, tử vong do sốc nhiễm khuẩn vẫn còn > 40% trong thực tế hiện nay [2]. Rối loạn chức năng đa cơ quan có thể xảy ra ở 45% bệnh nhân nhiễm khuẩn huyết/sốc nhiễm khuẩn và có kết cục ngắn hạn tồi tệ và rối loạn chức năng cơ quan về lâu dài [3,4]. Sepsis thường có liên quan đến rối loạn chức năng tim mạch và thận và tổn thương này có thể đơn độc hoặc kết hợp. Tuy nhiên, có ít dữ liệu về hội chứng tim thận (CRS) ở bệnh nhân sepsis.
CRS được định nghĩa như là rối loạn chức năng tiên phát của tim hoặc thận dẫn đến rối loạn chức năng thứ phát hoặc tổn thương cơ quan kia và được phân loại thành 5 loại dựa trên tính mạn tính và cơ quan nào trực tiếp gây CRS [5]. CRS-5 phản ánh rối loạn chức năng thứ phát đồng thời của tim và thận do tình trạng toàn thân ảnh hưởng đến cả hai cơ quan. Sepsis, xơ gan, lupus đỏ hệ thống, sarcoidosis, xơ cứng toàn thân, amyloidosis, và độc chất là những nguyên nhân chính của CRS-5 [5,6]. Trong bài tổng quan này, chúng tôi đánh giá một cách có hệ thống nguyên nhân- sinh bệnh học, các đặc điểm lâm sàng, chẩn đoán và quản lý CRS-5 do sepsis.
1.2. Những định nghĩa
Theo hướng dẫn mới đây của Sepsis-3, sepsis được định nghĩa là ” sự rối loạn chức năng cơ quan có nguy cơ đe dọa tính mạng do phản ứng không được điều phối của cơ thể đối với nhiễm khuẩn” [2]. Trong đơn vị chăm sóc đặc biệt, sepsis được chẩn đoán bởi sự gia tăng >= 2 điểm trong thang điểm SOFA (Sequential Organ Failure Assessment) [2]. Sự rối loạn chức năng tim mạch trong sepsis có thể biểu hiện bằng sự suy tuần hoàn, bệnh cơ tim do sepsis (SCM) và rối loạn điều hòa tự động [7]. Theo truyền thống, các phép đo huyết động của chức năng hai tâm thất sử dụng ống thông động mạch phổi đã được dùng để xác định rối loạn chức năng tim [8]. Tuy nhiên, sự xuất hiện của siêu âm tim trong ICU đã dẫn đến việc áp dụng rộng rãi siêu âm tim để phát hiện rối loạn chức năng cơ tim [9]. Tổn thương tim trong thời kỳ hiện nay gần như được xác định bởi sự gia tăng troponin-T (cTnT) và/hoặc troponin-I (cTnI) của tim và các dấu hiệu sinh học này đã được xác nhận là các yếu tố tiên đoán tử vong trong dân số sepsis [10,11] . Tăng cTnT hoặc cTnI ≥0.01 ng/ml hoặc một sự thay đổi cTnT trên mức ≥0.03 ng/mL đã được sử dụng để xác định tổn thương tim trong sepsis [12].
Trước đây tổn thương thận cấp (AKI) được chẩn đoán bằng cách sử dụng các tiêu chí RIFLE sau đó được cập nhật theo tiêu chí của AKI Network năm 2007 [13,14]. Tiêu chí KDIGO (Kidney Disease Improving Global Outcomes) kết hợp các định nghĩa trước đó và định nghĩa AKI như một sự gia tăng creatinin huyết thanh >= 0,3 mg/dL (26.5 μmol/L) trong vòng 48 giờ hoặc tăng 50% creatinine huyết thanh từ mức nền trong 7 ngày hoặc thể tích nước tiểu < 0,5 ml/kg/giờ trong ít nhất 6 giờ [15].
2. Dịch tể học
Sự hiểu biết về mối quan hệ giữa CRS-5 và các vấn đề toàn thân trong bệnh nhân sepsis là rất hạn chế [16]. AKI xuất hiện với tỷ lệ 16-41% ở bệnh nhân sepsis, với tỷ lệ cao hơn được ghi nhận ở bệnh nhân lớn tuổi và những bệnh nhân có nhiều bệnh đồng mắc trước đó. Tỷ lệ tử vong liên quan đến AKI dao động từ 0 đến 41%, và các yếu tố bao gồm chẩn đoán chậm, liên quan nhiều cơ quan và các quá trình chăm sóc góp phần cho sự biến đổi được báo cáo trong mối quan hệ này [17-19]. Gần 20-60% bệnh nhân nhiễm khuẩn huyết và sốc nhiễm khuẩn phát triển SCM và có tiên lượng xấu hơn so với những bệnh nhân không có SCM [9,20]. Tổn thương cơ tim được chứng minh bằng sự gia tăng cTnT và cTnI được tìm thấy ở khoảng 60% bệnh nhân sepsis [11]. Tỷ lệ mắc mới và tỷ lệ hiện mắc của CRS-5 và các thành phần riêng biệt của nó đối với AKI và SCM/tổn thương tim rất khác nhau giữa các tài liệu do các nguyên nhân sau:
a) Các định nghĩa trái ngược nhau: Trước khi phát triển định nghĩa AKI của KDIGO, tỷ lệ hiện mắc của AKI được báo cáo là 16-67% [21]. Sự chuẩn hóa của các định nghĩa AKI đã dẫn đến khả năng ứng dụng rộng rãi hơn trong các hệ thống chăm sóc sức khoẻ. Nghiên cứu định nghĩa tối ưu của rối loạn chức năng tim trong sepsis vẫn còn thiếu. Các định nghĩa siêu âm tim hiện nay được ngoại suy từ các tài liệu về suy tim và thiếu tính chính xác trong các bệnh nhân sepsis [22,23]. cTnT có độ chuyên biệt cao cho tổn thương cơ tim tối thiểu. Tuy nhiên, vai trò của xét nghiệm cTnT nối tiếp trong dân số này vẫn chưa được xác nhận.
b) Sử dụng hồ sơ y tế điện tử: Khả năng biên soạn dữ liệu theo chiều dọc, hệ thống cảnh báo điện tử và sử dụng các sáng kiến kiểm soát chất lượng đã nâng cao sự nhận ra và phòng ngừa AKI và SCM [24].
c) Sử dụng công nghệ không xâm lấn: Những tiến bộ trong siêu âm tim và sử dụng phương pháp hiện đại đã giúp ích trong việc phát hiện SCM tiềm tàng. Ngoài ra, sự phát triển của cTnT siêu nhạy đã làm tăng khả năng phát hiện thương tổn cơ tim [25].
d) Các quá trình chăm sóc: Cải thiện các quá trình chăm sóc, nhận biết nhanh hơn về sepsis, và ngăn chặn các điều trị nguy hại đã tạo ra sự chú ý hơn đến việc phòng ngừa tổn thương cơ quan [26].
3. Sinh bệnh học
Sepsis là một tình trạng tiền viêm do sự thay đổi vi mạch máu, với bệnh học là sự dãn mạch và suy đa cơ quan. Sự thay đổi trong sinh lý học có thể xảy ra từ ảnh hưởng toàn thân của nhiễm trùng huyết, ảnh hưởng qua lại của tim và thận, và sự tác động của các quá trình chăm sóc (Hình 1 và Bảng 1) [6].
3.1. Rối loạn chức năng tim trong sepsis
SCM là kết quả của sự thay đổi huyết động học và sự thay đổi lưu lượng máu của cơ tim, ngoài độc tính trực tiếp lên cơ tim từ độc tố vi khuẩn [27]. Hồi sức dịch chưa đầy đủ đã được ghi nhận là góp phần gây ra ‘sốc lạnh’ truyền thống trong sepsis. Tài liệu hiện nay đã nhấn mạnh vai trò của hồi sức dịch tinh thể. Sự phục hồi trương lực mạch và đổ dịch đầy đủ không che đậy được sự rối loạn chức năng tâm thu thất trái (LV) [28]. Sự đổ dịch đầy đủ có thể làm trầm trọng thêm rối loạn chức năng tâm trương mới xuất hiện hoặc đã có từ trước dẫn đến mất khả năng duy trì sự ổn định huyết động. Thất phải (RV) rất nhạy cảm với sự gia tăng hậu tải do sự co mạch máu phổi và sử dụng thông khí áp lực dương [29]. Bên cạnh những thay đổi huyết động học này, nhiễm trùng huyết có liên quan đến sự thay đổi lượng máu mạch vành gây ra bởi các chất trung gian viêm như nitric oxide, endothelin-1, các kênh canxi và cytokines [27]. Một tổng quan đầy đủ về các cơ chế này đã được Antonucci và cộng sự mô tả và nằm ngoài phạm vi của tổng quan này [27]. Rối loạn chức năng tâm thu LV điển hình được định nghĩa bằng phân suất tống máu (LVEF) < 50% xuất hiện ở 14-27% bệnh nhân nhiễm khuẩn huyết và sốc nhiễm khuẩn [9, 30]. Ngoài ra, sepsis còn có liên quan đến nhịp tim nhanh do rối loạn phản xạ tự động, góp phần làm giảm đổ đầy tâm trương, rối loạn nhịp tim nặng nề hơn và giảm lưu lượng tim.
3.2. Tổn thương thận trong sepsis
AKI do sepsis là một hiện tượng đa dạng và liên quan đến sự rối loạn trong trương lực mạch thận, lưu lượng máu thận, và độc tính trực tiếp trên thận từ nhiễm trùng và quá trình viêm. Một tổng quan đầy đủ về các cơ chế sinh bệnh học nằm ngoài phạm vi của tổng quan này [21]. Trong một phân tích gộp gồm 160 nghiên cứu về sepsis, lưu lượng máu thận bình thường hoặc tăng được ghi nhận ở gần 30% bệnh nhân [31]. Wan và cộng sự phát hiện có thể có một sự chuyển hướng của dòng máu thận sang vỏ thận dẫn đến tình trạng giảm oxy máu trong tủy thận một cách tương đối [32]. Các chất trung gian viêm trong sepsis gây ra rối loạn chức năng thận do chết tế bào theo chương trình (apoptosis) của các tế bào ống thận[33]. Các bệnh nhân có hoạt tính endotoxin cao hơn trong CRS-5 cho thấy apoptosis thận nhiều hơn những người không có hoạt tính endotoxin cao [16]. Thêm vào đó, ở bệnh nhân sepsis sự giảm lưu lượng tim do sự nén ép từ bên ngoài do hội chứng tăng áp lực ổ bụng và/hoặc thông khí áp lực dương có thể làm giảm tưới máu thận [34,35].
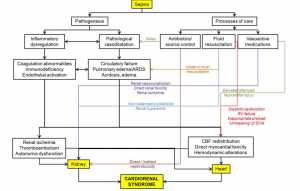
3.3. Sự ảnh hưởng qua lại giữa các cơ quan
Nhiều cơ chế sinh lý bệnh và các quá trình chăm sóc ảnh hưởng đến cả hệ thống cơ quan (Hình 1 và Bảng 1). Sự thay đổi huyết động của mạch máu lớn trong sepsis có thể dẫn đến sự giảm tưới máu thận có chọn lọc và dẫn đến AKI do thiếu máu cục bộ và hoại tử ống thận cấp [32]. Ngược lại, thiếu máu cục bộ thận làm gia tăng các chất trung gian viêm dẫn đến tăng kích thước LV và do đó giảm chức năng tâm thu [36]. Suy tuần hoàn trầm trọng cũng sẽ bắt buộc phải tăng liều thuốc vận mạch và hậu quả là giảm tưới máu thận và thiếu máu cục bộ thận. Mặt khác, AKI có liên quan với nhiễm toan nặng nề làm giảm hiệu quả của các thuốc vận mạch [37]. Hồi sức dịch quá mức có thể gây ra phù các tạng và hội chứng tăng áp lực ổ bụng hoặc hội chứng tăng áp trong bao thận, làm giảm thêm dòng máu thận nữa [38]. Mặt khác, tình trạng quá tải dịch có ảnh hưởng trực tiếp đến sự xấu thêm chức năng tim bằng cách gia tăng áp lực đổ đầy tim.
| Bảng 1 Các yếu tố đóng góp vào ảnh hưởng qua lại của các cơ quan trong CRS | |
| Primary pathology | Mechanism of organ cross-talk |
| Hệ tim mạch | |
|
|
| Thận | |
|
|
4. Yếu tố nguy cơ
Có ít dữ liệu nổi bật về các yếu tố nguy cơ tiến triển CRS-5 trong sepsis. Độ tuổi càng cao, nhiều bệnh đồng mắc và sốc nhiễm trùng được cho là các yếu tố nguy cơ đối với rối loạn chức năng tim và thận trong sepsis [9,39]. Trong một nghiên cứu tiền cứu ở 29 bệnh nhân sepsis, bệnh nhân cần điều trị thay thế thận có LVEF thấp hơn so với những bệnh nhân không cần (34,7 ± 4,1% so với 42,8 ± 3%, p b 0,001) [40]. Bệnh nhân SCM được lọc máu thường xuyên hơn bệnh nhân không có SCM (94% so với 16%, p b 0.001). Nhóm SCM cũng thể hiện mức độ nghiêm trọng hơn của AKI [40]. Tuổi già, cao huyết áp và bệnh mạch vành tiên đoán được rối loạn chức năng tâm trương thất trái mới xuất hiện, nhưng không có rối loạn chức năng tâm thu [9]. Trong một nghiên cứu quan sát tiền cứu đa trung tâm tiến hành ở 23 quốc gia, Bagshaw và cộng sự chứng minh mức độ nặng của bệnh, suy giảm chức năng của cơ quan không phải thận cùng lúc, cần thuốc vận mạch và thông khí cơ học là yếu tố nguy cơ cho sự phát triển của AKI do sepsis [41]. Nhập viện phẫu thuật cấp cứu và thời gian trì hoãn điều trị kháng sinh liên quan đến AKI nhiều hơn ở bệnh nhân sepsis [42,43].
5. Chẩn đoán
Quá trình phát triển của CRS-5 được chia thành bốn giai đoạn từ khởi phát sepsis: tối cấp (0-72 giờ), cấp tính (3-7 ngày), bán cấp (7-30 ngày) và mãn tính (≥30 ngày) [6]. CRS-5 là một chẩn đoán lâm sàng, được đặc trưng bởi sự xuất hiện đồng thời của rối loạn chức năng tim và thận cấp tính và/hoặc tổn thương cả 2 cơ quan trong bối cảnh sepsis.
5.1. Tổn thương và rối loạn chức năng tim
SCM được mô tả bởi bằng chứng siêu âm tim về sự khởi phát mới rối loạn chức năng tâm trương thất trái, tâm thu thất trái hoặc rối loan chức năng thất phải [9]. Định nghĩa của Hiệp hội Siêu âm tim Hoa Kỳ được sử dụng để phân loại rối loạn chức năng tâm thất. Điểm cắt thay đổi của LVEF từ 45 đến 55% đã được sử dụng để xác định rối loạn chức năng tâm thu thất trái [22,44]. Do tính chất động học của LVEF, tần suất giảm LVEF có thể tăng theo thời gian dựa trên tình trạng hậu tải và hồi sức dịch [45,46]. Gần đây hơn, các tác giả đã sử dụng hình ảnh căng của tâm thất để định nghĩa rối loạn chức năng tâm thu, cho thấy có tương quan nhiều hơn với kết cục lâm sàng [47,48]. Rối loạn chức năng tâm trương thất trái được xác định là rối loạn chức năng cấp độ II-IV trên hình ảnh Doppler mô [49]. Các tiêu chí truyền thống sử dụng nhiều thông số có thể không thích hợp hoặc không đo được trong bệnh cảnh cấp tính nặng, dẫn đến sự phát triển các định nghĩa đã được hiệu chỉnh bởi một số tác giả [23,50]. Siêu âm bán định lượng và hình ảnh căng của thất đã được sử dụng để đo chức năng RV [9,51]. BNP và NT pro-BNP là các dấu hiệu sinh học mạnh mẽ của rối loạn chức năng tâm thất và tử vong ở bệnh nhân sepsis [52]. Tuy nhiên, điểm cắt tối ưu của các peptide này không được xác định rõ ràng. Haines và cs đã chứng minh các peptide natri niệu dự đoán được giai đoạn cao nhất của AKI và cần điều trị thay thế thận [53].
Mặt khác, tổn thương cơ tim thường được phân loại bằng cTnT hoặc cTnI. Có tới 85% bệnh nhân nhiễm khuẩn huyết và sốc nhiễm khuẩn có nồng độ cTnT phát hiện được bằng các xét nghiệm troponin tiêu chuẩn và nồng độ troponin đã chứng tỏ mối liên hệ chặt chẽ với tử vong [11]. Nồng độ cTnT tương quan với sự xuất hiện của rối loạn chức năng tâm thu và tâm trương LV và rối loạn chức năng RV trên siêu âm tim [25]. Nồng độ cTnT ở bệnh nhân sepsis tương quan với thời gian hạ huyết áp và mức độ hỗ trợ thuốc vận mạch [54]. cTnT≥0.01 ng/mL có liên quan đến tỷ lệ tử vong cao hơn trong nhiễm trùng huyết và sốc nhiễm trùng [12]. Landesberg và cộng sự chứng minh giá trị cTnT siêu nhạy tương quan với rối loạn chức năng tâm trương LV và rối loạn chức năng RV ở các giá trị cắt cao hơn, ám chỉ một nguyên nhân nào đó gây phóng thích troponin ở những bệnh nhân này [25].Việc sử dụng troponin để chẩn đoán CRS gặp phải tình trạng rất khó khăn trong chẩn đoán ở bệnh nhân thẩm tách máu mạn vì khoảng 2/3 số bệnh nhân này đã tăng troponin khi không có rối loạn chức năng tim [55]. Các cytokine tiền viêm như interleukins 1 và 6 rất nhạy cảm với tổn thương tế bào cơ tim; Tuy nhiên, nồng độ cao của nó không chuyên biệt cho tình trạng viêm và sự gia tăng độ đặc hiệu của cTnT và cTnI đã làm giảm việc sử dụng nó (interleukins) trong thực hành lâm sàng.
5.2. Tổn thương thận
AKI được chẩn đoán bằng các tiêu chí KDIGO sử dụng các dấu hiệu lâm sàng và xét nghiệm và đã được mô tả chi tiết trong Phần 1.2. Sử dụng dấu hiệu sinh học để phát hiện AKI sớm và dưới lâm sàng đang phát triển nhanh chóng. Ở bệnh nhân sepsis, NGAL không chỉ rất nhạy để phát hiện ra AKI mà còn có mối tương quan cao với mức độ nghiêm trọng của sepsis. NGAL (Neutrophil gelatinase-associated lipocalin) cũng chuyên biệt cao cho AKI do sepsis so với AKI do các nguyên nhân khác và dự đoán nhu cầu nhập chăm sóc đặc biệt và liệu pháp thay thế thận [42]. Tuy nhiên, giá trị lâm sàng của NGAL đã không được khẳng định vì nguồn dữ liệu là từ các dân số nghiên cứu đồng nhất và từ các trung tâm đơn lẻ. IGFBP-7 (Insulin-like growth factor-binding protein 7) niệu và TIMP-2 (tissue inhibitor of metalloproteinases-2) niệu, cả hai chất kích thích dừng chu trình tế bào G1 đều tốt hơn các dấu hiệu sinh học khác để dự đoán sự phát triển của AKI vừa-nặng (KDIGO giai đoạn 2 hoặc 3) ở bệnh nhân sepsis trong vòng 12 giờ [56]. Các dấu hiệu sinh học mới khác để phát hiện AKI sớm như N-acetyl-beta-glucosaminidase, kidney injury molecule-1, interleukin-18 và cystatin-C cần được xác nhận thêm nữa trong các nghiên cứu trên người [57].
6. Quản lý
Do có ít dữ liệu về nguyên nhân-sinh bệnh học, quá trình biến đổi theo thời gian và các định nghĩa mạnh mẽ về mặt lâm sàng của CRS-5, việc chẩn đoán và quản lý CRS-5 rất khác nhau và chưa được thống nhất. Trong CRS-5, nơi nó là thứ phát của tình trạng toàn thân như sepsis, nền tảng của việc quản lý là điều trị bệnh nguyên [4,58]. Kháng sinh sớm, hồi sức dịch sớm và hợp lý là nền tảng của việc quản lý sepsis, đồng thời điều trị bằng thuốc vận mạch cho sốc nhiễm khuẩn [4]. Tác động của các chiến lược quản lý, và sự xấu đi tương hỗ của chức năng tim và thận được lưu ý trong Hình 1 và Bảng 1. Kiểm soát nguồn nhiễm trùng, truyền chế phẩm máu và thông khí cơ học là những điều trị hỗ trợ được sử dụng như là bắt buộc theo bối cảnh lâm sàng.
Liệu pháp truyền dịch và vận mạch được sử dụng để ổn định các thay đổi huyết động học. Các hướng dẫn hiện tại khuyến cáo sử dụng lượng dịch tinh thể liều tải 30 mL/kg trọng lượng trước khi bắt đầu thuốc vận mạch. Bệnh nhân có suy tim mạn và bệnh thận mạn có nguy cơ cao hồi sức dịch không đủ vì lo ngại tình trạng quá tải của bệnh nhân [59]. Bệnh nhân CRS-5 có thể bị ảnh hưởng như vậy từ xu hướng tương tự do các chuyên gia hồi sức điều trị dẫn đến khả năng hồi sức không đầy đủ và suy tuần hoàn dai dẳng. Việc sử dụng dịch tinh thể ‘cân bằng’ trong sepsis có liên quan đến cải thiện kết cục, đặc biệt ở những bệnh nhân có toan chuyển hóa nặng [60]. Việc sử dụng dịch có cloride cao có liên quan đến sự tiến triển của toan chuyển hóa có khoảng trống anion bình thường đồng thời với nhiễm toan có khoảng trống anion cao (do nhiễm toan lactic). Điều này làm giảm hiệu quả của thuốc vận mạch và kháng sinh do suy tuần hoàn có thể kéo dài và nghiêm trọng hơn [37]. Quản lý nhiễm toan cũng phức tạp hơn bởi có AKI đồng thời, có khả năng cần phải điều trị thay thế thận. Hồi sức dịch quá mức thường dẫn đến phù các tạng, tắc nghẽn mạch thận và tăng áp lực ổ bụng, tất cả đều đó có thể làm giảm lưu lượng máu thận và làm suy yếu sự hồi phục tĩnh mạch thận. Việc sử dụng thuốc lợi tiểu để tối ưu hóa quản lý dịch ở những bệnh nhân này bị hạn chế bởi sự tiến triển của AKI. Hậu quả của việc tích tụ dịch làm cho kết cục tồi tệ hơn do sự cân bằng dịch dương dai dẳng [61]. Hồi sức dịch ban đầu ở bệnh nhân sepsis cần 30 ml/kg đã gặp phải thách thức đặc biệt là ở bệnh nhân SCM. Các nghiên cứu đang tiến hành đánh giá vai trò của hồi sức dịch theo hướng dẫn của siêu âm tim (NCT02354742) sẽ giúp hướng dẫn các bác sỹ lâm sàng về việc quản lý dịch trong CRS-5.
Norepinephrine là thuốc vận mạch đầu tay được khuyến cáo ở những bệnh nhân này do ít tác dụng trên tim và phục hồi hiệu quả của trương lực mạch máu [4]. Tuy nhiên, ở những bệnh nhân CRS-5, có sự lo ngại về độc tính của norepinephrine tác dụng co mạch thận quá mức và giảm oxy máu tủy thận [62]. Việc sử dụng các thuốc tăng co bóp trong điều trị sốc nhiễm khuẩn đã giảm đi trong thập kỷ qua, mặc dù được khuyến cáo trong điều trị tích cực ban đầu của Hướng dẫn Early Goal-Directed Therapy [26]. Vai trò đặc biệt của các thuốc tăng co bóp trong quản lý SCM vẫn cần được nghiên cứu. Việc tăng chỉ số tim lên trên mức bình thường bằng cách sử dụng thuốc tăng co bóp đã không làm giảm tử suất hoặc bệnh suất ở bệnh nhân bị sốc nhiễm khuẩn [63]. SCM được một số tác giả xem là sự thích ứng sống còn và việc tăng kích thích thụ thể beta có thể góp phần làm cho kết cục xấu hơn [64]. Levosimendan đã cho thấy kết quả hứa hẹn ở bệnh nhân suy tim cấp; tuy nhiên, nó không chứng minh được sự khác biệt về kết cục trong sepsis [65]. Levosimendan cho thấy cải thiện được các thông số sinh lý LV và RV và cần nghiên cứu sâu hơn ở bệnh nhân SCM [66,67]. Hướng dẫn hiện tại không khuyên dùng levosimendan để bảo vệ thận ở bệnh nhân sepsis [68]. Sự kết hợp lý tưởng của thuốc vận mạch, thuốc tăng co bóp và liệu pháp dịch trong CRS-5 vẫn được xác định do sự tương tác phức tạp giữa các chiến lược điều trị và giữa hệ thống cơ quan. Liệu pháp dịch và thuốc vận mạch nên được sử dụng để khôi phục áp lực tưới máu với sự cân nhắc cho mục tiêu huyết áp động mạch trung bình cao hơn ở bệnh nhân tăng huyết áp mạn tính [69]. Tuy nhiên, các mục tiêu huyết áp cao hơn này thường liên quan đến việc sử dụng thuốc vận mạch nhiều hơn và hậu quả của nó là độc tính, đòi hỏi một sự cân bằng lâm sàng tốt hơn.
Thuốc lợi tiểu quai như furosemide đã được sử dụng để tăng lượng nước tiểu, nhưng nó có thể làm xấu thêm chức năng thận [42]. Các hướng dẫn hiện tại khuyến cáo không nên sử dụng thuốc lợi tiểu quai chỉ để ngăn ngừa AKI. Tuy nhiên, thuốc lợi tiểu có thể được sử dụng để kiểm soát hoặc tránh tình trạng quá tải dịch [68]. Trong trường hợp AKI kháng trị mặc dù đã đạt được huyết áp bình thường, CRRT nên được xem xét [70]. CRRT cũng có thể giúp loại bỏ các cytokine viêm, có thể cải thiện huyết động học ở bệnh nhân sepsis và làm giảm sức căng cơ tim [71]. Hiện nay, vẫn chưa có sự thống nhất giữa các chuyên gia hồi sức về việc bắt đầu CRRT sớm hay muộn; tuy nhiên, nhiều tài liệu gần đây đã ủng hộ việc bắt đầu sớm, đặc biệt là ở những bệnh nhân sau phẫu thuật [72,73]. Trong một thử nghiệm đa trung tâm, bệnh nhân nhận CRRT có phục hồi thận tốt hơn bệnh nhân được thẩm tách máu ngắt quãng [74]. CRRT đối lưu đã cho thấy làm giảm sự cần thiết thuốc vận mạch trong tuần đầu tiên của điều trị khi so với CRRT khuếch tán; tuy nhiên, điều này đã không được đánh giá cụ thể trong CRS-5 [75]. Trong sepsis, có nhiều chất trung gian tiền viêm và kháng viêm và việc ức chế có chọn lọc một chất trung gian đã không cho thấy cải thiện kết cục. “Giả thuyết về nồng độ đỉnh” giúp xây dựng ý tưởng ngăn chặn nồng độ đỉnh của các chất trung gian thông qua lọc máu liên tục. CRRT có hiệu quả loại bỏ liên tục tất cả các chất trung gian tiền viêm và kháng viêm để cải thiện kết cục [76].
7. Kết luận
Sepsis là nguyên nhân hàng đầu của CRS-5 cấp tính; tuy nhiên, có rất ít dữ liệu trong quần thể bệnh nhân này. CRS-5 thứ phát do sepsis là một sự hợp thành của các bối cảnh lâm sàng vì rối loạn chức năng tim và thận đồng thời và rất khó để mô tả một con đường sinh bệnh học đơn giản [6]. Các chiều hướng lâm sàng của CRS-5 phụ thuộc vào mức độ nghiêm trọng của sepsis và mức nền của chức năng tim và thận. Chẩn đoán nhanh và điều trị nhiễm khuẩn huyết tích cực là cần thiết để cải thiện kết cục. Bởi vì sự tiến bộ của các xét nghiệm dấu hiệu sinh học về tim và kỹ thuật siêu âm tim, nên cần phải có một tiêu chí xác định tổn thương tim mạch trong nhiễm khuẩn huyết và bằng cách đó tối ưu hội chứng tim thận. Các chiến lược quản lý thích hợp về dịch và thuốc vận mạch và thời điểm CRRT là những con đường tiềm năng cho nghiên cứu lâm sàng và nghiên cứu đưa lý luận vào lâm sàng (translational research.#)